AIFP White Paper: Diabetes a COVID‑19
Úvod
Diabetes mellitus (DM) je chronické heterogenní onemocnění provázené hyperglykemií v důsledku absolutního nebo relativního nedostatku inzulinu. V posledních letech je narůstajícím celospolečenským problémem jak ve vyspělých, tak i v rozvojových státech světa.1 Jeho riziko tkví v komplikacích a komorbiditách, které jsou s DM spojeny a které zvyšují nejen morbiditu, ale také mortalitu diabetu. Jejich výskyt lze významně zmírnit správnou a včasnou léčbou DM.
Jako komplikace diabetu jsou historicky označovány stavy, které se akutně či chronicky vyskytují u diabetiků. Termín komorbidity pak zahrnuje onemocnění, jež mají komplexní příčinu a vznikají nejen v souvislosti s diabetem, ale i v souvislosti s dalšími složkami metabolického syndromu, tedy s hypertenzí, obezitou a dyslipidemií. Mohou tak nastat již i před manifestací diabetu či prediabetu nebo brzy po zjištění těchto poruch glykoregulace.1
Diabetes mellitus 2. typu (DM2) je nejčastější metabolickou chorobou. V počátku onemocnění se vyznačuje relativním nedostatkem inzulinu, který vede v organismu k nedostatečnému využití glukózy, což se projeví hyperglykemií. Onemocnění má progredující charakter. Diabetes mellitus 2. typu vzniká při kombinaci porušené sekrece inzulinu a poruchy jeho působení v cílových tkáních, přičemž kvantitativní podíl obou poruch může být různý. Nezbytným předpokladem vzniku DM2 je přítomnost jak nedostatku inzulinu (nedostatečná sekrece), tak i porucha jeho účinnosti v cílových tkáních. Na rozvoji diabetu se podílejí faktory genetické, ale i faktory zevního prostředí.2
Hyperglykemie je jedním z projevů metabolického syndromu. Nemocní s DM2 mívají současně další onemocnění (dyslipidemii, arteriální hypertenzi, centrální obezitu, endoteliální dysfunkci, trombofilii), která zvyšují jejich kardiovaskulární riziko včetně rizika srdečního selhání, dále riziko nádorových onemocnění, obstrukční spánkové apnoe, nealkoholové jaterní steatózy a steatohepatitidy, demence a dalších komorbidit.2
Rostoucí výskyt zejména pozdních komplikací a komorbidit DM podmiňuje zvýšenou morbiditu i mortalitu diabetické populace. Proto mezi hlavní cíle zdravotníků patří časná diagnostika, včasná a účinná léčba a prevence výskytu chronických komplikací. Správnou, včasnou a intenzivní léčbou diabetu od jeho diagnostiky lze naopak rizika komplikací zřetelně snížit.1,3
Diabetes v České republice
Podle statistických údajů došlo v České republice v průběhu posledních 30–35 let ke ztrojnásobení počtu registrovaných diabetiků.
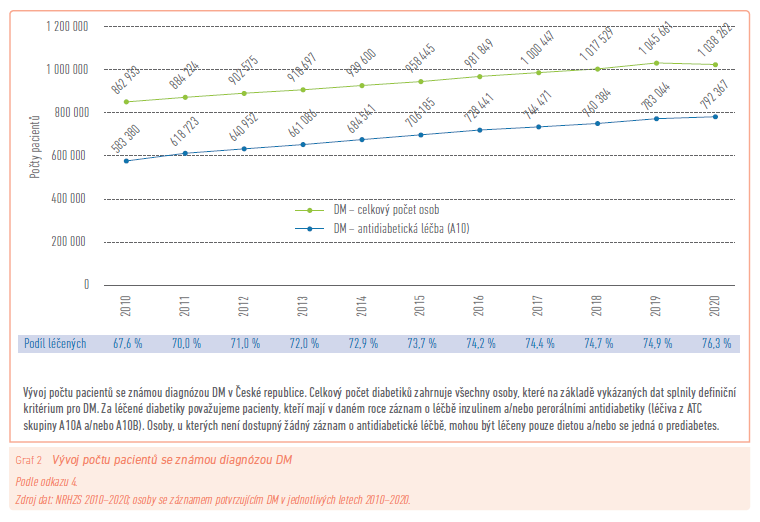
Podle epidemiologických údajů Národního registru hrazených zdravotních služeb (NRHZS, ÚZIS) bylo v České republice v roce 2020 hlášeno celkem 1 038 262 diabetiků,4 z nichž na 90 % bylo klasifikováno jako DM2. Odhaduje se, že další 2 % české populace o svém onemocnění diabetem nevědí. Roční přírůstek počtu registrovaných diabetiků byl do roku 2019 kolem 25 000–30 000 (NZIS 2018).2,3
Podle dat ÚZIS (graf 2) je v současnosti DM2 postižen nejméně každý desátý občan České republiky bez ohledu na věk; ve vyšších věkových kategoriích je pak četnost onemocnění ještě mnohem vyšší.3
Podle souhrnných dat od zdravotních pojišťoven je v současné době léčeno a dispenzarizováno ve zhruba 3 000 ordinacích všeobecných praktických lékařů přes 220 tisíc pacientů s DM2 (průměrně 75 diabetiků na ordinaci).1
Poslední unikátní data z Národního registru hrazených zdravotních služeb (NRHZS, ÚZIS) udávají, že celkový počet osob se známou diagnózou DM v České republice v roce 2020 činil 1 038 262, z čehož bylo 792 367 pacientů na antidiabetické léčbě. Oproti minulému trendu lineárního nárůstu počtu pacientů se známou diagnózou DM z let 2010–2019 došlo dokonce k poklesu počtu osob s DM z 1 045 661 v roce 2019 na 1 038 262 (graf 2).4
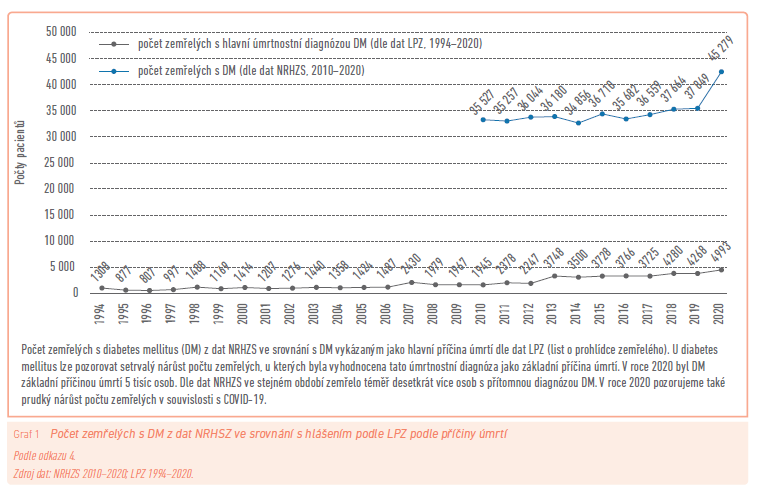
Ze stejného zdroje pochází důležitý poznatek, že v roce 2020 došlo ke skokovému nárůstu počtu zemřelých s DM (2019 = 37 849; 2020 = 45 279 podle NRHZS). Podle dat z listů o prohlídce zemřelých (LPZ) s hlavní úmrtnostní diagnózou DM došlo k podstatně mírnějšímu nárůstu počtu úmrtí (2019 = 4 268; 2020 = 4 993) (graf 1).4
Se vzrůstajícím počtem diabetiků 2. typu narůstá i prevalence jak cévních komplikací diabetu – mikroangiopatií (retinopatie, nefropatie, neuropatie, tzv. diabetická noha), tak makroangiopatií (ischemická choroba srdeční, cévní mozkové příhody).2
Komplikace diabetu (výskyt v České republice)
V minulých obdobích trpělo:1
- diabetickou nefropatií 10 % pacientů, z toho 33 % bylo ve stadiu ledvinného selhání,
- diabetickou retinopatií 11,7 % pacientů, z toho 23,7 % mělo velmi nebezpečnou proliferativní formu, která má za následek novotvorbu cév, sklivcovou hemoragii, riziko odchlípení sítnice a poruchu zraku, a 2,6 % z nich bylo postiženo slepotou,
- vážným postižením dolní končetiny (tzv. diabetickou nohou) 5,6 % diabetiků; nejtěžším důsledkem je amputace dolní končetiny, která musela být provedena u 18,5 % pacientů s diabetickou nohou.
Včasná a kvalitní péče o tyto pacienty nabývá na významu i s ohledem na celosvětovou pandemii COVID‑19, v níž je diabetes jedním z nejrizikovějších faktorů z hlediska průběhu onemocnění.1
Vliv diabetu na průběh onemocnění COVID‑19
Diabetes jako rizikový faktor
Nedostatečně kompenzovaný diabetes je prediktorem těžšího až závažného průběhu infekce SARS‑CoV‑2 (onemocnění COVID‑19) se zvýšeným rizikem úmrtí.
Dostupná data z České republiky (listopad 2020) poukazují na skutečnost, že diabetes je druhou nejčastější komorbiditou zemřelých s onemocněním COVID‑19, trpěla jím téměř jedna třetina zemřelých pacientů.5
Podle amerických Center pro kontrolu a prevenci nemocí (CDC)6 bylo ve Spojených státech od 12. února do 28. března 2020 sledováno 7 162 subjektů s laboratorně potvrzenou infekcí SARS‑CoV‑2.
- Podíl diabetiků 2. typu u nehospitalizovaných činil 6 %, u hospitalizovaných již 24 % a mezi přijatými na jednotku intenzivní péče pro těžký průběh COVID‑19 bylo 32 % diabetiků.6
- V Itálii byla hlášena 17% prevalence diabetu u pacientů přijatých na jednotky intenzivní péče pro závažný COVID‑19.
- Ve Velké Británii bylo mezi přijatými na JIP 18,3 % diabetiků.6
- Další studie ukázala významnou převahu diabetiků (30,05 % vs. 19,57 %) zemřelých na COVID‑19 ve srovnání s přeživšími na odděleních JIP ve Španělsku.6
- V Číně hlásili prevalenci diabetu u 35,3 % wuchanských pacientů na JIP.6
Souhrnně lze říci, že diabetes se pojí s vyšším rizikem úmrtí, a to zejména při horší kompenzaci. Byl popsán více než trojnásobný nárůst počtu úmrtí (OR: 3,62; 95% CI 2,11–6,2; p < 0,0001), jenž se ukázal jako nezávislý rizikový faktor i po korekci na věk, rasu, pohlaví, obezitu a hypertenzi.6 Míra prevalence diabetu (31,8 % vs. 5,4 %) a obezity (39,8 % vs. 14,5 %) byla významnější v podskupinách hospitalizovaných vs. nehospitalizovaných. BMI > 40 byl navíc mezi rizikovými faktory, které nejvíce predikovaly nutnost hospitalizace (OR: 6,2, 95% CI, 4,2–9,3). Obezita zvyšuje úmrtnost v závislosti na výši BMI.7
Vztah kontroly glykemie a rizika onemocnění COVID‑19
Pacienti s nedostatečně kontrolovaným diabetem mají zvýšené riziko infekcí, včetně závažné choroby COVID‑19.6,7
Výsledky retrospektivní populační studie (Population based historical cohort study)8 (graf 3): Ze 37 121 pacientů s pozitivním testem SARS‑CoV‑2 bylo u 707 definováno závažné onemocnění COVID‑19 (1,9 %). Rizikovými faktory závažného průběhu byly věk (OR: 1,1 za každý rok), mužské pohlaví (OR: 1,34), BMI (OR: 1,02 pro zvýšení o 1 kg/m2).
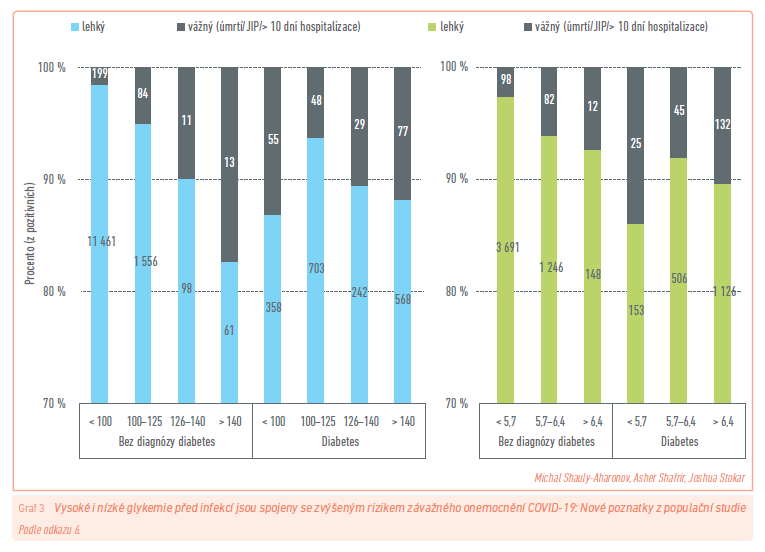
Při sledování byla zjištěna souvislost mezi předinfekční glykemií nalačno a rizikem závažného onemocnění COVID‑19 u pacientů s diagnózou diabetu i bez ní. U pacientů bez diabetu byla zvýšená lačná glykemie v rozmezí, které je charakteristické pro prediabetes 5,9–6,94 mmol/l (106–125 mg/dl), spojená s těžkým onemocněním COVID‑19 (OR: 1,55).6,7
U pacientů s diagnózou diabetu byla zjištěna asociace ve tvaru písmene J mezi glykemií před infekcí a rizikem závažného onemocnění COVID‑19, kde nejnižší riziko bylo u pacientů s lačnou glykemií v rozmezí 5,9–6,94 mmol/l (106–125 mg/dl); riziko se zvyšovalo s vyššími koncentracemi glukózy před infekcí, ale překvapivě také u pacientů s nízkou preinfekční glykemií nalačno < 5,6 mmol/l (< 100 mg/dl) nebo s glykovaným hemoglobinem (HbA1C) pod 5,7 % (39 mmol/mol).7
U pacientů s diagnózou diabetu jsou jak vysoké, tak nízké koncentrace glukózy před infekcí rizikovými faktory závažného průběhu COVID‑19.7,8 K posouzení, zda jsou tyto asociace příčinné (výše glykemie a závažnost COVID‑19), je zapotřebí dalšího výzkumu, ale autoři se domnívají, že tato zjištění již mohou mít klinické důsledky pro hodnocení a stratifikaci rizik závažného průběhu COVID‑19.7
Ve dvou dostupných studiích (září 2020) byl sledován závažný průběh a úmrtnost na onemocnění COVID‑19 u pacientů s diabetem stratifikovaným podle výše glykemie. Obě studie jednoznačně zjistily, že pacienti s nedostatečně kontrolovanou glykemií > 10 mmol/l (> 180 mg/dl) mají významně vyšší přítomnost negativních prognostických markerů ve srovnání s diabetiky s glykemií < 10,0 mmol/l. Kromě toho byl v kohortách se špatně kontrolovanou glykemií z jakékoli příčiny (diabetes nebo stresová hyperglykemie) pozorován významný nárůst závažnosti a úmrtnosti ve srovnání s kohortami s dobře kontrolovanou glykemií.8
Glykemie a diabetes v době lockdownu
Cílem systematického přehledu bylo prozkoumat dopad lockdownu v době pandemie COVID‑19 na kontrolu glykemie u pacientů s diabetem typu 1 a 2 (DM1 a DM2)9 (systematická metaanalýza studií z databází Cochrane Library, MEDLINE, PubMed, Web of Science Core Collection, EMBASE a CINAHL do dubna 2021).
Bylo hodnoceno 33 observačních studií, z nichž 25 zkoumalo pacienty s DM1 a DM2.
Výsledky: Celkově bylo hodnoceno 2 881 pacientů s DM1 a 1 823 pacientů s DM2. Hodnoty glykemie u pacientů s DM1 se během lockdownu výrazně zlepšily. Celkově 18 (72 %) studií DM1 zaznamenalo významné zlepšení kontroly glykemie. Metaanalýza odhalila průměrný rozdíl v HbA1c −0,05 % (95% CI: −0,31 až 0,21), což může být důsledkem pozitivních změn v péči o sebe a v digitalizované léčbě diabetu (více času na sebepéči a monitoring přes digitální aplikace).
Lockdown způsobil krátkodobé zhoršení glykemických hodnot u pacientů s DM2. Čtyři (50 %) publikace doložily zhoršení kontroly glykemie. Metaanalýza prokázala průměrný rozdíl v HbA1c +0,14 (95% CI: −0,13 až 0,40). Kromě toho tři studie (75 %) uváděly nevýznamné zvýšení tělesné hmotnosti.9
Výsledky první vlny ve Velké Británii
Data z Velké Británie:10 V dubnu 2020 bylo o 30 % sníženo stanovení nových diagnóz diabetu 2. typu v praxi primární péče (OR: 0,70; 95% CI: 0,68–0,71) ve srovnání s desetiletým trendem (leden 2010 až únor 2020). Podle odhadů bylo ve Velké Británii mezi březnem a prosincem 2020 přibližně 60 000 nestanovených nebo opožděných diagnóz diabetu 2. typu.9 V dubnu 2020 byla úmrtnost lidí s diabetem 2. typu v Anglii více než dvojnásobně vyšší ve srovnání s dřívějšími trendy mezi lednem 2010 a únorem 2020. Tato data představují klinický problém, protože nediagnostikovaný diabetes 2. typu může přispět k závažným dlouhodobým komplikacím.10
Ekonomické důsledky nedostatečné kontroly glykemie
Odhadované náklady na hospitalizaci během první vlny COVID‑19 se v Evropě pohybovaly v rozmezí od 25 018 eur (tj. 635 000 Kč) u lidí s diabetem 2. typu s dobrou kontrolou glykemie do 57 244 eur (tj. téměř 1 500 000 Kč) u pacientů s diabetem 1. typu s nedostatečnou kontrolou glykemie. To odráží vyšší riziko intenzivní péče, nutnost ventilační podpory a delší hospitalizace podle typu a kompenzace diabetu. Odpovídající náklady na hospitalizaci osoby bez diabetu byly odhadnuty na 16 993 eur (430 000 Kč).
Celkové přímé náklady na sekundární péči o pacienty s COVID‑19 v Evropě byly odhadnuty na 13,9 miliardy eur. Zhruba 23,5 % z celkových nákladů připadalo na léčbu lidí s diabetem.11
(Pozn.: Výše nákladů nemusí odpovídat situaci v České republice.)
Závěr a doporučení
Diabetes i prediabetes představují významné zdravotní riziko minimálně pro jednu desetinu české populace, přičemž prevalence diabetu 2. typu je v seniorní populaci významně vyšší.2 Komplikace a komorbidity diabetu znamenají snížení kvality života nemocných, ale také významnou zátěž společenskou a ekonomickou. Léčba komplikací a komorbidit má výrazný dopad na zdravotní rozpočet. Přitom z uvedených studií a analýz vyplývá, že včas diagnostikovaný a dobře léčený diabetes je spojen se snížením rizika (nákladných a nepříjemných) komplikací a komorbidit.
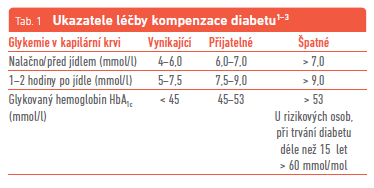
Optimální výše glykemie je v České republice stanovena doporučenými postupy:1–3
„Cíle léčby mají být vždy stanoveny individuálně se zřetelem ke stavu pacienta a přítomnosti přidružených nemocí. Na základě výsledků studií doporučují experti rozlišovat pacienty s DM2 podle výše rizika (riziko hypoglykemie a přítomnost dalších komplikací) a přizpůsobit podle ní cílové hodnoty. Pacienty s nízkým rizikem je možné vést k těsnější kompenzaci HbA1c do 45 mmol/mol. U pacientů se středním rizikem či dalšími komorbiditami se snažíme o kompenzaci do 53 mmol/mol včetně, kdežto diabetici s vyšším rizikem mohou mít cílové hodnoty HbA1c v pásmu mezi 54–60 mmol/mol. U křehkých pacientů s diabetem se doporučují dokonce hodnoty HbA1c v pásmu kolem 70 mmol/mol i vyšší.“2,3 Obecná doporučení vyjadřuje tabulka 1.1,2
K vážným rizikům diabetu patří senzitivita ke všem infekcím včetně SARS‑CoV‑2. Zejména v první vlně pandemie byla takřka celosvětově (i v České republice) hlášena poddiagnostikovanost diabetu a zhoršená kontrola glykemie u diabetiků 2. typu, což se odrazilo na zvýšené morbiditě i mortalitě. Přitom zatím provedené studie a metaanalýzy hovoří o tom, že nedostatečně kontrolovaná glykemie představuje významné riziko závažného průběhu i úmrtí na onemocnění COVID‑19.
Cílem všech zainteresovaných, tedy lékařů, pacientů, pacientských sdružení, ale i institucí – ministerstva zdravotnictví, zdravotních pojišťoven i profesních sdružení –, by měla být usilovná snaha o včasnou diagnózu prediabetu, diabetu a adekvátní léčbu podle současných vědeckých poznatků. Tím lze zajistit nejen lepší zdravotní stav a vyšší kvalitu života pacientů, ale i značné úspory na intenzivní léčbě komplikací, komorbidit i onemocnění COVID‑19.
Redakčně zpracovala MUDr. Marta Šimůnková
Literatura
- Karen I, Svačina Š, et al. Diabetes mellitus a komorbidity. Druhé, aktualizované vydání 2021. Doporučený diagnostický a terapeutický postup pro všeobecné praktické lékaře 2021.
- Škrha J, Pelikánová T, Prázný M, et al. Česká diabetologická společnost. Doporučený postup péče o diabetes mellitus 2. typu. Revize ze dne 31. 5. 2020.
- Karen I, Svačina Š, et al. Diabetes mellitus. Doporučené diagnostické a terapeutické postupy pro všeobecné praktické lékaře 2020.
- Kvapil M, et al. Aktuální statistiky. Výhledy a výzvy diabetologie. 2021;4:188–191.
- ÚZIS. https://koronavirus.mzcr.cz/; listopad 2020; COVID‑19 MZ ČR: Podklady pro TK data o celkové mortalitě a o příčinách úmrtí pacientů s COVID‑19.
- Corrao S, et al. Type 2 Diabetes Mellitus and COVID‑19: A Narrative Review. Frontiers in endocrinology. Systematic review. Publikováno 31. 3. 2021. doi: 10.3389/fendo. 2021.609470.
- Shauly‑Aharonov M, et al. Both high and low pre‑infection glucose levels associated with increased risk for severe COVID‑19: New insights from a population‑based study. PLOS One. Publikováno 22. 7. 2021. https://doi.org/10.1371/journal.pone.0254847.
- Singh AK, et al. Does poor glucose control increase the severity and mortality in patients with diabetes and COVID‑19? Diabetes Metabo Syndr 2020;14:725–727.
- Eberle C, Stichling S. Impact of COVID‑19 lockdown on glycemic control in patients with type 1 and type 2 diabetes mellitus: a systematic review. Diabetology & Metabolic Syndrome J Publikováno 29. 9. 2021.
- Carr MJ, et al. Impact of COVID‑19 on diagnoses, monitoring, and mortality in people with type 2 diabetes in the UK. Lancet Diabetes Endocrinol 2021;9:413–415.
- Bain SC, et al. Costs of COVID 19 pandemic associated with diabetes in Europe: a health care cost model. Cur Med Res Opin 2021;37:27–36.