Akutní a rekurentní perikarditis – diagnostika a léčba v ambulantní praxi I. část
Perikarditis je zánětlivé onemocnění perikardu, které může mít rozmanité klinické symptomy a průběh. Představuje 5 % případů vyšetřených na urgentním příjmu pro bolest na hrudi. V rozvinutých zemích je nejčastější virová etiologie, v rozvojových zemích převládá tuberkulóza. Perikarditis se projevuje typicky jako ostrá pleurální bolest, je provázena EKG změnami a v některých případech perikardiálním výpotkem. Hlavní zobrazovací metodou je echokardiografie. Akutní perikarditis má většinou benigní průběh a příznivou prognózu, mohou se však vyskytnout vážné komplikace – perikardiální výpotek s rozvojem srdeční tamponády, konstriktivní perikarditis nebo postižení myokardu při myoperikarditis. Kolchicin v kombinaci s antiflogistiky a klidový fyzický režim po dobu alespoň tří měsíců patří k základním pilířům léčby perikarditis a předchází rekurenci a rozvoji konstrikce. Nadějí v léčbě rekurentních a refrakterních forem jsou rekombinantní antagonisté receptoru pro interleukin 1β.
Úvod
Akutní perikarditis je zánětlivé onemocnění perikardu s perikardiálním výpotkem nebo bez něj. Incidence se uvádí 27,7 případu na 100 000 obyvatel za rok. Perikarditis je zodpovědná za 0,1 % všech hospitalizací a 5 % případů vyšetřených na urgentním příjmu pro bolest na hrudi. Nejčastěji se vyskytuje u mužů v mladším a středním věku. Průběh akutní perikarditis bývá většinou benigní, bez vážných komplikací a trvalých následků. Hospitalizační mortalita se uvádí v 1,1 %, stoupá s věkem a u závažných infekcí (pneumonie, sepse). Podle průběhu rozlišujeme akutní, incesantní, rekurentní a chronickou perikarditis. Komplikace se mohou objevit v časném období nemoci (srdeční tamponáda), ve středním časovém horizontu (rekurentní perikarditis) nebo v delším časovém odstupu (konstriktivní perikarditis). Výskyt komplikací závisí na etiologii perikarditis, na věku a pohlaví, socioekonomickém prostředí a na volbě terapie. Nejčastěji se setkáváme s idiopatickou (virovou) perikarditis, sekundární etiologie bývá součástí systémového nebo onkologického onemocnění.1,2,4
Etiologie
Etiologie perikarditis zahrnuje infekční a neinfekční příčiny. Závisí na socioekonomickém prostředí, epidemiologických podmínkách a populaci.
Infekční etiologie bývá ve vyspělých zemích v 80–85 % případů virová (coxsackie viry, echoviry, herpesviry, influenza, adenoviry). Nejčastější příčinou specifické perikarditis ve vyspělých zemích jsou bakteriální infekce, nádorové a systémové nemoci. Vyskytují se u 5 % všech neselektovaných perikarditid a mívají častější komplikace – rozsáhlé výpotky, tamponády, konstrikce perikardu a rekurentní průběh. V patogenezi virové perikarditis působí kardiotropní viry cytotoxicky a cytolyticky na tkáně perikardu a myokardu, aktivují T a B lymfocyty a poté spouštějí zánětlivou reakci. Perzistence virové RNA v perikardu i bez replikace virů může následně iniciovat autoimunitní reakci proti vlastní tkáni, jejíž proteinové receptory jsou imitovány viry. Tímto způsobem může dojít k rozvoji nebo k recidivě perikardiálního zánětu a výpotku.
Tuberkulózní perikarditis se vyskytuje převážně v rozvojových zemích (70–80 %), často v koincidenci s HIV infekcí. Mezi klinické projevy patří perikardiální výpotek, efuzivně‑konstriktivní perikarditis a konstriktivní perikarditis. Potvrzení diagnózy je založeno na průkazu mykobakterií v perikardiálním výpotku nebo v bioptických tkáních perikardu kultivací nebo metodou polymerázové řetězové reakce (PCR). Diagnóza je pravděpodobná při průkazu mykobakterií v jiném orgánu s nejasnou etiologií perikarditis, s lymfocytárním perikardiálním exsudátem, se zvýšenými faktory lokální zánětlivé reakce nebo s dobrým terapeutickým efektem při léčbě antituberkulotiky.
Léčebný režim čtyřkombinací rifampicinu, isoniazidu, pyrazinamidu a etambutolu po dobu dvou měsíců s následnou léčbou dvojkombinací isoniazidu a rifampicinu trvající celkem šest měsíců je dostatečný v účinné léčbě extrapulmonální tuberkulózy. Prodloužení léčby nad devět měsíců již výsledky léčby nezlepší, a naopak rostou náklady na léčbu, objevují se nežádoucí účinky a non‑compliance pacientů.
K rozvoji konstrikce většinou dochází do šesti měsíců od výskytu efuzivní perikarditis. Rifampicin má hlavní význam v potlačení této komplikace. Výskyt konstrikce lze ještě více potlačit aplikací urokinázy intraperikardiálně s následnou léčbou prednisonem ve vysokých dávkách.1,2
Purulentní perikarditis se vyskytuje ve vyspělých zemích vzácně. Incidence bývá nižší než 1 % případů. Její průběh bývá těžký, s vysokými horečkami až s rozvojem sepse. Nejčastějším infekčním agens jsou stafylokoky, streptokoky a pneumokoky. Mohou se vyskytnout současně s empyémem (50 %) nebo s pneumonií (33 %). U pacientů s imunosupresí nebo po hrudních chirurgických výkonech jsou častým infekčním agens stafylokoky (30 %) a mykózy (20 %).
Při podezření na purulentní perikarditis je indikována urgentní perikardiocentéza k detekci infekčního agens a k evakuaci výpotku. V laboratorní analýze perikardiálního výpotku nacházíme nízkou hladinu glukózy v poměru k hladině glukózy v séru, zvýšený počet leukocytů s vysokým podílem neutrofilů.
Léčba purulentní perikarditis je radikální, s včasným zahájením aplikace intravenózních antibiotik. Je nutná účinná drenáž hnisavých výpotků, které jsou často lokulované a recidivují. Lze zvážit subxifoidální perikardiotomii nebo laváž perikardiální dutiny. U hustých, lokulovaných hnisavých výpotků se srůsty, při recidivě a tamponádě, nebo při progresi do konstrikce je nutné provést perikardektomii.1
V posledních třech letech jsou v popředí zájmu komplikace a následky infekce covid‑19. Výskyt perikarditis v souvislosti s touto infekcí byl dokumentován v 1,5 % případů. Mortalita pacientů s infekcí covid‑19 a perikarditis byla 15,5 % oproti mortalitě 6,7 % u pacientů s infekcí covid‑19 bez perikarditis. Vakcinace mRNA proti infekci covid‑19 vyvolala perikarditis jen vzácně (0,001 %), spíše u starších pacientů, po druhé nebo třetí dávce vakcíny. Nebyl zde významný statistický rozdíl ve srovnání s výskytem perikarditis u pacientů s běžnou virovou infekcí. U pacientů bez kardiálních onemocnění byl virus, který je původcem onemocnění covid‑19, příčinou srdečních komplikací vzácně, výskyt myokarditis byl zaznamenán v 7 %, perikarditis ve 4,6 %. Výskyt perikardiálního výpotku u pacientů s infekcí covid‑19 byl zjištěn ve 4,6 %, častěji u žen.2,12
Neinfekční příčiny
Perikarditis u systémových nemocí bývá častá v případě lupus erythematodes, Sjögrenova syndromu, revmatoidní arthritis a sklerodermie, bývá přítomna také u systémových vaskulitid, Behcetova syndromu, sarkoidózy a nespecifických střevních zánětů. Léčba je zaměřena cíleně na zvládnutí systémového onemocnění.
Perikarditis z metabolických příčin bývá typická u pokročilé renální insuficience s uremií. Vyskytuje se jako uremická perikarditis v terminálním stadiu renálního selhání, před zahájením dialyzační léčby nebo v jejím průběhu. Perikardiální výpotek se může vyskytnout také v důsledku chronického objemového přetížení a bývá často hemoragický.
Další příčinou perikardiálních efuzí jsou nádorová onemocnění. Primární benigní nádory perikardu (lipomy, fibromy) nebo maligní nádory (mezoteliomy, angiosarkomy, fibrosarkomy) jsou vzácné. Častěji se vyskytují sekundární malignity jako tumor plic, tumor mammy, maligní melanom, lymfom a leukemie, metastázy perikardu. Reaktivní perikardiální výpotky bývají různého rozsahu, včetně srdeční tamponády nebo konstrikce. Mohou být prvním projevem malignity. Cytologická analýza perikardiálního výpotku nebo biopsie perikardu bývají hlavními metodami k potvrzení diagnózy. Význam stanovení tumorových markerů v perikardiálním výpotku je kontroverzní. U malignit bývají časté rekurentní výpotky (40–70 %). Radiační terapie je velmi efektivní v regresi perikardiálního výpotku (93 %) u radiosenzitivních tumorů, jako jsou lymfomy a leukemie. Nicméně radioterapie může být také příčinou perikarditis a myokarditis.1,2
Poinfarktová perikarditis se vyskytuje několik dní po infarktu myokardu a je prchavá. Bývá vzácná vzhledem k rychlé dostupnosti koronární angioplastiky a časné reperfuze myokardu. Diagnostická kritéria nejsou odlišná od těch pro akutní perikarditis. Změny na elektrokardiogramu (EKG) bývají většinou překryty EKG obrazem akutní ischemie myokardu. ST elevace mohou déle přetrvávat a T vlny mohou přejít od inverzních do pozitivních vln. Echokardiografie časně po infarktu myokardu je důležitá k vyloučení perikardiálního výpotku. U pacientů s rozvojem výpotku > 10 mm v časné fázi po infarktu myokardu je nutné vyloučit rupturu volné stěny myokardu. Diagnózu postinfarktové perikarditis lze potvrdit při výskytu horečky, perikardiální bolesti, třecího šelestu a perikardiálního výpotku. U přetrvávajících symptomů je preferována léčba kyselinou acetylsalicylovou a kolchicinem.
Pozdní forma poinfarktové perikarditis v odstupu 1–2 týdnů po infarktu myokardu jako autoimunitní reakce perikardu (Dresslerův syndrom) je vzácná (< 1 %). Může svědčit pro rozsáhlé poškození myokardu nebo pro pozdní reperfuzi. Diagnóza a léčba jsou podobné jako u akutní perikarditis. Poinfarktová perikarditis nezhoršuje mortalitu ani morbiditu nemocných.
Postperikardiotomický syndrom je relativně častý po srdečních operacích s perikardiotomií. Perikarditis se objevuje po 7–10 dnech od operace, někdy přetrvává déle a může být nebezpečná. Časný pooperační výpotek musí být hodnocen v souvislosti s klinickými symptomy. Asymptomatický výpotek byl odhalen u 22 % pacientů dva týdny po srdeční operaci. Prognóza u malých výpotků je příznivá, avšak v případě středních a velkých výpotků hrozí rozvoj srdeční tamponády až u 10 % pacientů v období jednoho měsíce po operaci. Léčba je založena na empirické terapii antiflogistiky. U pooperačních výpotků s absencí systémového zánětu není doporučen kolchicin. Také nesteroidní antiflogistika (NSAID) nejsou běžně indikována u asymptomatických pooperačních výpotků, tyto léky mohou mít nežádoucí účinky. Prognóza je celkově příznivá. Komplikace jsou málo časté – rekurence < 4 %, srdeční tamponáda < 2 %, konstriktivní perikarditis 3 %.
Posttraumatická perikarditis se může vyskytnout jako komplikace po koronární intervenci, implantaci kardiostimulátoru, radiofrekvenční ablaci, s rychlým rozvojem hemoperikardu a srdeční tamponády při perforaci koronární tepny nebo stěny srdeční dutiny. Perikardiální efuze mohou být způsobeny traumaty hrudníku a srdce. Včasné odhalení hemoperikardu může urychlit operační výkon a tím významně snížit mortalitu. Léčba posttraumatické perikarditis bez srdeční tamponády je založena na empirické terapii antiflogistiky a kolchicinem, který je účinný a bezpečný. Pro život ohrožující stavy penetrujícího traumatu srdeční stěny s hemodynamickou nestabilitou je indikována urgentní thorakotomie v kontrastu s obvyklou strategií úvodní perikardiocentézy jako most k operaci.1
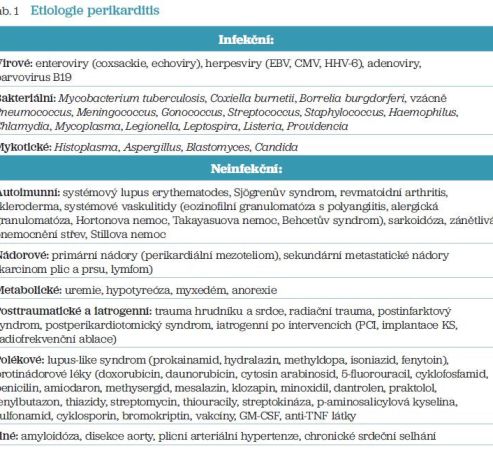 Kompletní přehled příčin perikarditis uvádí tabulka 1.
Kompletní přehled příčin perikarditis uvádí tabulka 1.
Diagnostika
Diagnóza akutní perikarditis je stanovena průkazem nejméně dvou ze čtyř hlavních kritérií:
- Typickým klinickým symptomem bývá ostrá pleurální bolest v prekordiu akcentovaná vsedě v předklonu (výskyt u 85–90 % případů).
- Mezi fyzikální příznaky patří perikardiální třecí šelest (výskyt u 30 % případů).
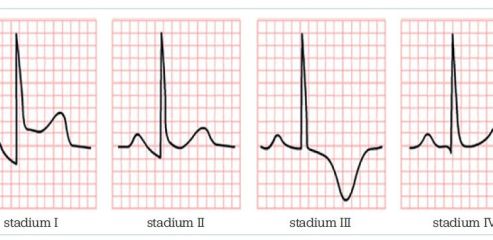
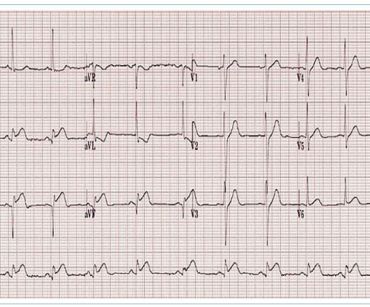
- EKG křivka – dynamické změny ST segmentů v průběhu 3–4 týdnů. V první fázi se objevují ST elevace difuzně, deprese PR segmentů. Ve druhé fázi se ST a PR segmenty vracejí do izoelektrické roviny, ve třetí fázi dochází k inverzi T vln difuzně, ve čtvrté fázi se EKG křivka normalizuje. Tyto typické EKG změny se vyskytují u 60 % případů, někdy jsou EKG změny nespecifické (obr. 1, 2).
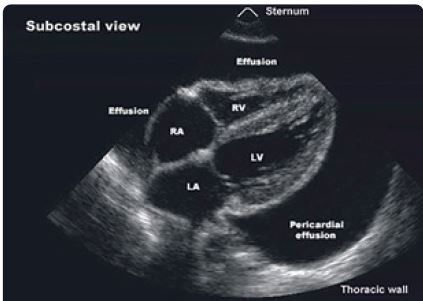
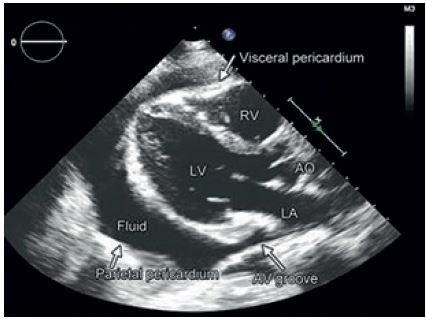
- Echokardiografie je hlavní zobrazovací metodou v první linii diagnostiky perikarditis. Dokáže kvalitativně a kvantitativně zhodnotit rozsah perikardiální efuze měřením anechogenního prostoru mezi viscerálním a parietálním listem perikardu v enddiastole (výskyt výpotku u 60 % případů). Rozlišujeme malý perikardiální výpotek (< 10 mm), střední (10–20 mm) a velký výpotek (> 20 mm). Ve většině případů nacházíme malý výpotek (80 %), méně často střední (10 %) nebo velký výpotek (10 %), s manifestací srdeční tamponády nebo bez ní (obr. 3, 4). Typickým echokardiografickým nálezem při srdeční tamponádě je obraz „swingujícího srdce“ ve výpotku, kolaps pravostranných srdečních oddílů v diastole, abnormální pohyb komorového septa, zvýrazněná respirační variabilita průtoku mitrální a trikuspidální chlopní > 25 %. V případě myoperikarditis může být systolická funkce komor snížená. V diferenciální diagnóze ischemie myokardu hodnotíme poruchy kinetiky stěn levé komory. Důležité je sledovat dynamiku rozvoje perikardiální efuze, nejen aktuální objem. U pacientů s akutní virovou perikarditis může být echokardiografický nález normální.
 Mezi nespecifické klinické symptomy perikarditis patří horečka vyšší než 38 °C, kašel, dušnost, krční lymfadenopatie, arthritis.
Mezi nespecifické klinické symptomy perikarditis patří horečka vyšší než 38 °C, kašel, dušnost, krční lymfadenopatie, arthritis.
Dále sledujeme zánětlivé markery v séru – leukocytózu, sedimentaci erytrocytů, C‑reaktivní protein (CRP), kardiomarkery (troponin, CK, CK‑MB) k průkazu myoperikarditis.
 K jednoznačnému potvrzení diagnózy virové perikarditis lze využít komplexní cytologické, imunohistochemické a molekulární metody analýzy perikardiálního výpotku nebo bioptické tkáně perikardu. Kvantitativní metody polymerázové řetězové reakce (PCR) mohou detekovat zvýšené hladiny faktorů lokální zánětlivé reakce (tumor nekrotizující faktor, vaskulární endoteliální růstový faktor, fibroblastový růstový faktor, interleukin 6, interleukin 8, interferon gama). Naopak v krevním séru nelze zjistit žádné aktivované prozánětlivé cytokiny. Nejen u akutní, ale také u rekurentní a konstriktivní perikarditis byly nalezeny v perikardiálním výpotku nukleové kyseliny RNA a DNA kardiotropních virů.
K jednoznačnému potvrzení diagnózy virové perikarditis lze využít komplexní cytologické, imunohistochemické a molekulární metody analýzy perikardiálního výpotku nebo bioptické tkáně perikardu. Kvantitativní metody polymerázové řetězové reakce (PCR) mohou detekovat zvýšené hladiny faktorů lokální zánětlivé reakce (tumor nekrotizující faktor, vaskulární endoteliální růstový faktor, fibroblastový růstový faktor, interleukin 6, interleukin 8, interferon gama). Naopak v krevním séru nelze zjistit žádné aktivované prozánětlivé cytokiny. Nejen u akutní, ale také u rekurentní a konstriktivní perikarditis byly nalezeny v perikardiálním výpotku nukleové kyseliny RNA a DNA kardiotropních virů.
 RTG (rentgen) hrudníku bývá u akutní virové perikarditis normální. Může odhalit kalcifikace perikardu, zvětšený srdeční stín, bronchopneumonii, fluidothorax, specifické záněty plic (tuberkulóza, sarkoidóza), nádory plic a mediastina.
RTG (rentgen) hrudníku bývá u akutní virové perikarditis normální. Může odhalit kalcifikace perikardu, zvětšený srdeční stín, bronchopneumonii, fluidothorax, specifické záněty plic (tuberkulóza, sarkoidóza), nádory plic a mediastina.
CT (výpočetní tomografie) a CMR (srdeční magnetická rezonance) v diagnostice perikarditis využíváme jako metody druhé linie. Mohou odhalit kalcifikace a ztluštění perikardu, rozsah, lokalitu a hemodynamickou významnost perikardiálního výpotku, dále reverzibilní formy tranzitorně‑konstriktivní perikarditis a efuzivně‑konstriktivní perikarditis.
 CT hrudníku dokáže zobrazit nejen struktury srdce a perikardu, ale také může odhalit záněty a tumory plic, lymfadenopatii mediastina, metastatický rozsev plic a pleury, aortální disekci nebo aneurysma.
CT hrudníku dokáže zobrazit nejen struktury srdce a perikardu, ale také může odhalit záněty a tumory plic, lymfadenopatii mediastina, metastatický rozsev plic a pleury, aortální disekci nebo aneurysma.
CMR může být užitečná při podezření na konstriktivní perikarditis, u přechodných forem tranzitorně‑konstriktivní perikarditis, při efuzivně‑konstriktivní perikarditis, dále při výskytu atypických lokalizací zánětu perikardu. Zobrazení LCE (late contrast‑enhancement) po intravenózním podání paramagnetických gadolinium‑chelátů zvýrazní kontrast perikardiálního zánětu. Metoda může být vhodná k hodnocení hemodynamických poměrů mezi komorami v průběhu dechového cyklu, charakteru pohybu komorového septa.1,3,5,6,9,11
Diagnostický postup v praxi
U pacientů s první epizodou akutní perikarditis provádíme v první linii anamnézu, fyzikální vyšetření, rutinní laboratorní krevní testy včetně vyšetření krevního obrazu, hodnoty CRP, D‑dimerů, troponinu T a I, renálních funkcí, dále EKG, RTG hrudníku a echokardiografii. Při suspekci na sekundární etiologii vyšetřujeme sérologické markery autoimunitního onemocnění, hormony štítné žlázy.
Ve druhé linii provádíme CT nebo CMR – poskytují zhodnocení ztluštění a kalcifikace perikardu a rozsahu a lokalizace perikardiálního výpotku, přítomnosti konstriktivní perikarditis. Můžeme vyloučit disekci aorty.
Při suspekci na akutní koronární syndrom je indikována koronarografie.1,2
U rekurentních nebo chronických perikarditid s komplikacemi je nutné pro-
vést perikardiocentézu s laboratorní analýzou výpotku k určení etiologie perikarditis.
Diferenciální diagnóza
V diferenciální diagnóze zvažujeme akutní koronární syndrom, aortální disekci, bronchopneumonii, plicní embolii, gastroezofageální reflux, muskuloskeletální bolesti.
Aortální disekce je život ohrožující stav, který má vysokou mortalitu. Typickým symptomem bývá ostrá bolest na hrudi propagující se do horních končetin, krku a čelistí. Z fyzikálních známek může být přítomen diastolický šelest nad aortou, hemodynamická nestabilita. EKG změny mohou být podobné jako u perikarditis – PR deprese, ST elevace difuzní i lokální, ST deprese při koronární hypoperfuzi. V krevním obraze nalézáme leukocytózu. Echokardiograficky můžeme zobrazit rozšířenou ascendentní aortu v příčném průřezu, intimální flap odtržené cévní stěny, akutní aortální regurgitaci, perikardiální výpotek, který může progredovat do srdeční tamponády.2,9
MUDr. Jana Čepelová
Interní klinika 1. LF UK, Ústřední vojenská nemocnice, Vojenská fakultní nemocnice Praha
E‑mail: jana.cepelova@uvn.cz
Literatura
Bude uvedena u druhé části článku v následujícím čísle.