Diuretika – stále velmi cenná léková skupina
Souhrn
Diuretika jsou heterogenní skupinou léčiv, jejich společným znakem je zvýšené vylučování vody a často i elektrolytů, zpravidla kationtů sodíku. Působí na různých etážích nefronu – na úrovni vas afferens (methylxantiny), v proximálním tubulu (osmotická diuretika a inhibitory SGLT2), v Henleho kličce (kličková diuretika), v distálním tubulu (diuretika thiazidového typu a blokátory mineralokortikoidních receptorů) či ve sběrném kanálku (aquaretika a alkohol). Nejrozšířenější užití mají diuretika v rámci antihypertenzní terapie. Zde dominují diuretika distálního tubulu a blokátory mineralokortikoidních receptorů, event. při renálním selhání též diuretika kličková. V indikaci léčby hypertenze bychom měli – vzhledem k příznivějším farmakokinetickým vlastnostem (vyrovnaný diuretický efekt) a tím i lepší toleranci, větší antihypertenzní účinek i výraznější snížení výskytu velkých vaskulárních příhod – preferovat indapamid či chlorthalidon nad hydrochlorothiazidem. V léčbě srdečního selhání jsou výhodná kličková diuretika, jediné dostupné je furosemid. Obě skupiny výhodně kombinujeme s blokátory mineralokortikoidních receptorů. Nákladnější alternativou jsou inhibitory SGLT2, srovnání dopadu léčby klasickými diuretiky a touto skupinou glykosurik zatím chybí. Při srovnání diuretik s jinými antihypertenzivy základní řady je doložen zcela srovnatelný účinek diuretik distálního tubulu na zlepšení mortality a morbidity s ostatními skupinami. Diuretika tak nepochybně patří i nadále do kombinační léčby hypertenze, optimálně při stávající léčbě inhibitory ACE či sartany. (Kap Kardiol 2020; 12: 55–61)
Klíčová slova
· diuretika · hypertenze · srdeční selhání · vaskulární mortalita a morbidita · metabolický účinek
V posledních letech je diuretikům věnována menší pozornost než jiným skupinám antihypertenziv či v léčbě srdečního selhání. Důvodem je jak nízká atraktivita tématu pro autory, většina diuretik totiž byla zavedena do praxe na přelomu 50. a 60. let minulého století, tak současně jejich nízká cena a tím i minimální tlak na propagaci ze strany průmyslu. Diuretika jsou tudíž zanedbávána. Jaké je tedy jejich postavení v současné době?
Mechanismus účinku diuretik
Diuretika jsou heterogenní skupinou léčiv, jejichž společnou vlastností je zvýšené vylučování vody a některých iontů (zejména natria a kalia). Jsou určena k léčbě hypertenze nebo k léčbě stavů spojených s retencí sodíku a vody. Vedle těchto „základních“ indikací mohou být jednotlivá diuretika užívána v situacích specifických. Takovým příkladem je aplikace hydrochlorothiazidu ke snížení kalciurie při urolitiáze, furosemidu k udržení reziduální diurézy u renálního selhání či ke snížení hladiny kalia při hyperkalemii, event. osmotických diuretik k mobilizaci tkáňové tekutiny u mozkového edému.
Jednotlivá diuretika působí na různých etážích – na úrovni vas afferens, v proximálním tubulu, v Henleho kličce, v distálním tubulu či ve sběrném kanálku (obr. 1 a tab. 1).
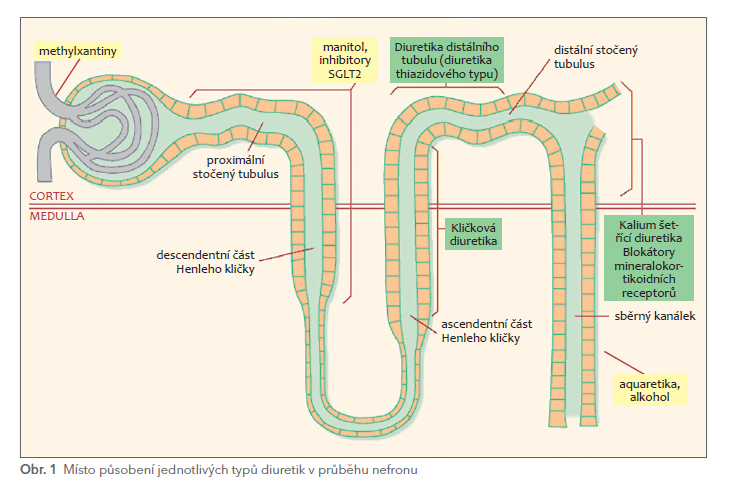
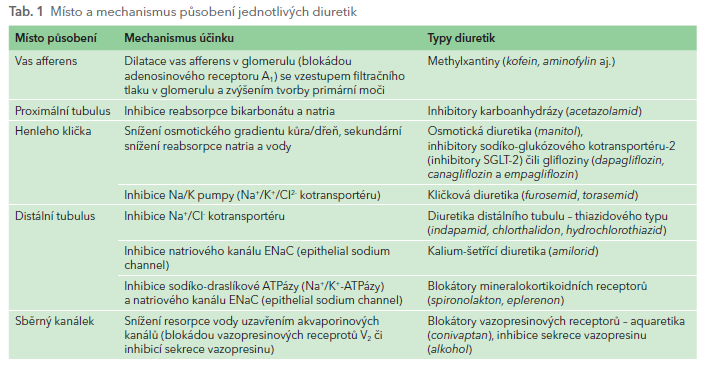
Jak je patrno, mechanismus diuretického účinku je velmi pestrý, nicméně rozhodující většina užívaných diuretik působí na úrovni iontových kanálů v Henleho kličce a v distálním tubulu.
Primárním účinkem těchto diuretik je útlum zpětné resorpce sodíku (či dalších iontů) v různých etážích nefronu. Větší osmotická nálož je následována sekundárním snížením resorpce vody z primární moči. Místo působení diuretik v nefronu má zásadní vliv na mohutnost diuretické odpovědi. V proximálním tubulu jsou reabsorbovány asi dvě třetiny natria a vody, v Henleho kličce asi čtvrtina a v distálním tubulu pouze 5–10 %; sběrný kanálek je prakticky propustný pouze pro vodu. Diuretika působící v ascendentní části Henleho kličky (kličková diuretika), tj. v místě, kde je v primární moči ještě velké množství sodíku a vody, jsou proto výrazně účinnější než diuretika působící až v distálním nefronu (diuretika distálního tubulu), kde je již většina iontů a vody resorbována.
K diuretikům jsou často počítány i blokátory mineralokortikoidních (aldosteronových) receptorů – spironolakton a eplerenon. Jejich diuretický účinek je relativně malý, nicméně v indikaci léčby rezistentní hypertenze či retence tekutin je jejich působení neocenitelné. V této indikaci se uplatňuje komplexní účinek, nikoli pouze natriuréza a diuréza. Stejně tak v klíčové indikaci – srdečním selhání – není rozhodující účinek diuretický a kalium‑retenční, ale tlumivý vliv na proliferaci vaziva v myokardu.
Charakteristika základních skupin
Kličková diuretika
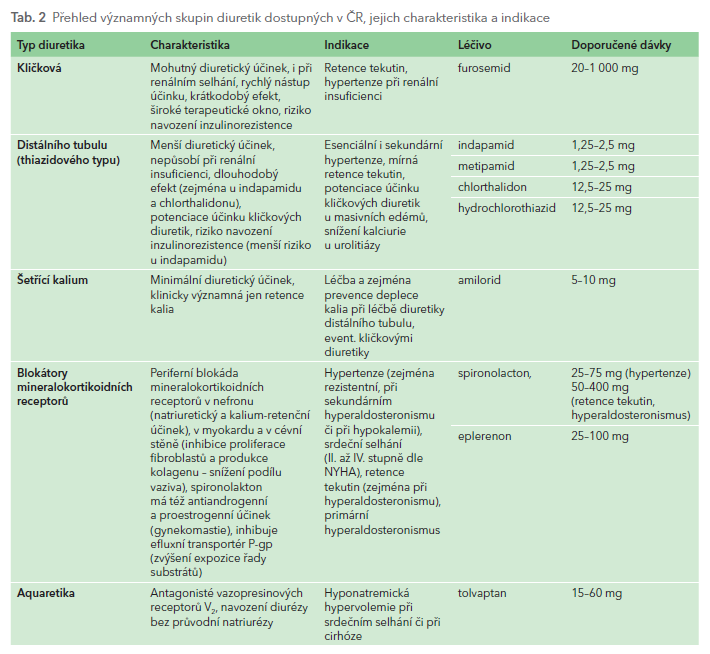
Kličková diuretika mají nejmohutnější diuretický účinek, v našich podmínkách jsou reprezentována furosemidem. Primárním účinkem kličkových diuretik je zvýšení renální eliminace vody a sodíkových, draslíkových, vápníkových či hořčíkových kationtů spolu s anionty chloridovými. Nejčastější indikací je nutnost úpravy retence vody v organismu. Díky mohutnému účinku mohou navodit hypovolemii a ztráty iontů mohou vést k hyponatremii, hypokalemii, hypokalcemii, hypomagnezemii a hypochloremické alkalóze.
Účinek furosemidu je rychlý a relativně krátký (po nitrožilní aplikaci účinek nastupuje za 2–5 minut, po perorálním podání během 30–60 minut a trvá 2–6 hodin). Mohutnost odpovědi závisí na dávce, velmi široké terapeutické okno umožňuje volbu od 20 mg do 1 000 mg denně. Renální selhání zpravidla vyžaduje léčbu vyššími dávkami. Po perorálním podání se za fyziologických podmínek vstřebává 60–70 % dávky furosemidu, městnání ve splanchnické oblasti snižuje absorpci pod 20 % (nutnost zvýšení dávky či nitrožilního podání), eliminace probíhá renální cestou, poločas plazmatické eliminace je 30–120 minut. Kličková diuretika s výhodou užijeme tam, kde chceme docílit spolehlivý, výrazný a rychlý diuretický účinek.
Hlavní indikací je retence tekutin při srdečním či renálním selhání, při cirhóze jater či retence vody jiné etiologie. Diuretická léčba zcela zásadním způsobem zvýší kvalitu života a zlepší toleranci zátěže. Dopad na zlepšení prognózy není doložen, z etických důvodů nelze kontrolovanou studii provést. U osob s arteriální hypertenzí je indikován furosemid při renálním selhání, diuretika distálního tubulu zde nejsou účinná. U nemocných s renálním selháním lze podat furosemid též ke snížení retence kalia či ke zvýšení reziduální diurézy. Současné podání diuretik distálního tubulu (thiazidového typu) významně potencuje diuretickou odpověď, je možno redukovat dávku a snížit riziko nežádoucích účinků.
Léčba kličkovými diuretiky (či obdobně léčba diuretiky distálního tubulu) často navodí depleci kalia a aktivaci systému renin – angiotenzin – aldosteron (RAAS). Oba faktory vedou ke snížení odpovědi tkání k inzulinu s nižší tolerancí glycidů. Současná léčba inhibitory ACE či blokátory receptoru pro angiotenzin II (sartany) inzulinorezistenci prakticky eliminuje. Jak v léčbě srdečního selhání, tak arteriální hypertenze by paralelní léčba blokádou RAAS měla být pravidlem, přispívá k efektu a snižuje výskyt nežádoucích účinků. Skutečný dopad diuretik na glykemii bude probrán posléze.
Z nežádoucích účinků dominují zejména hypovolemie a poruchy elektrolytové rovnováhy (zejména deplece kalia, event. natria, kalcia a magnezia). Častější bývá deplece kalia s případnou hypokalemií provázenou adynamií a únavností. K prevenci hypokalemie je vhodné doplnit terapii zvýšeným přívodem kalia či ještě lépe léky navozujícími pozitivní bilanci kalia (antagonisty aldosteronových receptorů, inhibitory ACE či sartany). Riziko deplece kalia lze snížit též intermitentním podáváním kličkových diuretik v případech, kdy to stav pacienta umožňuje. Aplikace diuretik, jak kličkových, tak distálního tubulu, může vést k hyperurikemii, opatrnosti je proto třeba u pacientů s dnou.
Specifickým, avšak vzácným nežádoucím účinkem, spojeným s poruchou sekrece endolymfy, je ototoxicita, konkrétně tinnitus, vertigo, porucha sluchu až hluchota. Stejná sodíko‑draslíková pumpa, která je inhibována furosemidem v nefronu, je též v epitelu kochleárního systému.
Relativně často se setkáváme se vznikem rezistence na léčbu furosemidem, tj. snížením diuretické odpovědi. To má řadu příčin. V pozadí může stát nedostatečná biologická dostupnost furosemidu při městnání ve splanchnické oblasti. Dalšími důvody, společnými s rezistencí na diuretika distálního tubulu, je nadměrná aktivace systému RAA, současné podávání nesteroidních antirevmatik, hyponatremie či renální nedostatečnost. Obnovení diuretického účinku lze u furosemidu dosáhnout injekční nebo sublinguální aplikací. Účinek lze též zvýšit současným podáváním inhibitorů ACE, event. sartanů, či vyloučením souběžné aplikace antirevmatik/antiflogistik. Praktický význam má zejména kombinace kličkových diuretik s diuretiky thiazidového typu, kdy se efekt potencuje.
Diuretika distálního tubulu
Diuretika distálního tubulu působí v místě, kde je již většina natria a vody resorbována. Mají proto menší diuretický potenciál a jsou neúčinná u pacientů s těžší poruchou funkce ledvin. Porovnáme‑li kličková diuretika s diuretiky distálního tubulu, pak vidíme řadu rozdílů. Předností této skupiny diuretik je dlouhá doba účinku, při jedné denní dávce efekt trvá u indapamidu a chlorthalidonu nejméně 24 hodin. To, spolu s pomalým nástupem účinku, je činí výhodnými v léčbě hypertenze, naopak méně vhodné jsou k léčbě významnější retence tekutin. Obdobně jako kličková diuretika též diuretika thiazidového typu mohou navodit inzulinorezistenci s rizikem vzniku diabetu či deplece kalia.
Diuretika distálního tubulu (u nás jsou dostupné indapamid, chlorthalidon a hydrochlorothiazid) jsou někdy označována též jako diuretika thiazidového typu. Společnou vlastností je inhibice aktivity Na+/Cl‑ kotransportéru (NCC). Aktivace tohoto kanálu jeho fosforylací je stimulována zejména aldosteronem či angiotenzinem II.
Ve srovnání s kličkovými diuretiky je více vyjádřen účinek na snížení krevního tlaku, menší je však vliv na pokles retence tekutin a sklon k hypovolemii. Eliminace iontů natria, kalia a magnezia je zvýšená, naopak odpad kalcia a jeho koncentrace v moči se snižuje.
Antihypertenzní účinek není zcela objasněn, podílí se na něm snížení koncentrace vazokonstrikčně působícího natria, snížení cirkulujícího volumu a předpokládá se přímý vazodilatační účinek zvýšením syntézy prostanoidů (u indapamidu).
Biologická dostupnost diuretik thiazidové skupiny se při perorálním podání pohybuje kolem 70 %, nástup účinku je v porovnání s furosemidem pomalejší. Poločas plazmatické eliminace se liší – u hydrochlorothiazidu je relativně krátký (2–9 hodin), u indapamidu a u chlorthalidonu se naopak pohybuje v desítkách hodin. Rychlý a relativně kratší eliminační poločas hydrochlorothiazidu vede k výraznějšímu účinku v prvých hodinách po podání, potřeba setrvat po dobu efektu v dostupnosti toalety snižuje komfort léčby. Z pohledu spolupráce nemocného je tak výhodnější indapamid a chlorthalidon.
Stejně jako u kličkových diuretik je i léčba diuretiky distálního tubulu zatížena rizikem deplece kalia a snížené citlivosti k inzulinu. Kombinace s léčivy inhibujícími RAAS (inhibitory ACE, sartany a blokátory mineralokortikoidních receptorů) tato dvě rizika významně snižují.
V současné době jsou v ČR dostupné indapamid, chlorthalidon, hydrochlorothiazid a event. metipamid (tab. 2). Dominantní indikací je kombinovaná léčba arteriální hypertenze. Hydrochlorothiazid je díky fixním kombinacím nejčastěji užívaným diuretikem, nicméně je v rámci skupiny nejméně výhodným. Indapamid a chlorthalidon jsou ve srovnání s hydrochlorothiazidem výhodnější. Mají výraznější vliv na pokles vaskulárních příhod, působí pomaleji a výrazně déle, a jsou tak lépe tolerovány. Indapamid má též minimální účinek na metabolismus glycidů. Indapamidu a event. chlorthalidonu bychom měli dávat v této skupině přednost.
Kalium šetřící diuretika
Jediným představitelem kalium‑šetřících diuretik je amilorid, užívaný pouze ke snížení negativní bilance kalia při léčbě diuretiky thiazidového typu. Jejich účinek je relativně slabý. V současné době jsou u nás k dispozici pouze v kombinaci s hydrochlorothiazidem nebo chlorthalidonem.
Blokátory mineralokortikoidních receptorů
Blokátory mineralokortikoidních receptorů, patřící spíše do skupiny inhibující RAAS, bývají někdy řazeny do skupiny diuretik. Inhibují účinek aldosteronu na úrovni periferních receptorů v různých orgánech, především však v ledvinách, v myokardu a v cévách. Na straně jedné mají ve středních a vyšších dávkách mírný diuretický a významný kalium‑retenční účinek, na straně druhé již v nízkých dávkách snižují proliferaci vaziva v myokardu a v cévní stěně. Kardioprotektivní a vazoprotektivní účinek je nejméně stejně důležitý jako diuretický. Výdej aldosteronu v kůře nadledvin je sice tlumen inhibitory ACE či sartany, nicméně kvůli stimulaci sekrece též chemoreceptory (hyponatremií a hyperkalemií) či ACTH není inhibice dostatečná. Za situace, kdy se objevuje hyperaldosteronismus – ať již primární či sekundární (provázející řadu kardiovaskulárních chorob, zejména srdeční selhání) – je výhodné potlačit efekt aldosteronu účinněji blokádou jeho receptorů.
Na úrovni distálního tubulu nefronu je dominantní natriuretický, diuretický a kalium‑retenční účinek. Ten je dán blokádou mineralokortikoidních receptorů kontrolujících expresi sodíko‑draslíkové ATPázy (Na+/K+‑ATPázy) se snížením její koncentrace. Výsledkem je zvýšená eliminace sodíkových iontů do moči, a naopak reabsorpce iontů kalia (retence draslíku).
Spironolakton má též specifický účinek – inhibuje androgenní a aktivuje gestagenní (progesteronové) receptory. Z toho plyne i nežádoucí účinek – u mužů proliferace mléčné žlázy (gynekomastie) a u žen poruchy cyklu.
Spironolakton je nejčastěji užívaný inhibitor mineralokortikoidních receptorů, má stabilní biologickou dostupnost (≈70%), účinná je jak mateřská látka (s krátkým eliminačním poločasem), tak tři aktivní metabolity (s poločasem eliminace až 24 h, což umožňuje dávkování jedenkrát denně), eliminace je smíšená renální i hepatální. Spironolakton má středně významný interakční potenciál – je induktorem významných metabolických a transportních systémů, zejména izoenzymu CYP 3 a 4 a eliminační pumpy glykoproteinu P (P‑gp). Snižuje dostupnost a zvyšuje eliminaci řady substrátů tohoto systému.
Eplerenon je významně nákladnější blokátor mineralokortikoidních receptorů. Předností je absence vlivu na androgenní a gestagenní receptory, neindukuje gynekomastii. Dominantním užitím je tak blokáda mineralokortikoidních receptorů u mužů s gynekomastií. Neovlivňuje metabolické a transportní systémy. Eliminační poločas je kratší, kolem pěti hodin, vhodné je dávkování dvakrát denně.
Z farmakodynamického účinku celé skupiny vyplývá riziko nadměrné retence kalia s hyperkalemií. Při léčbě samotnými blokátory mineralokortikoidních receptorů v běžných dávkách není vzestup kalemie významný. Při podávání vysokých dávek, při současné aplikaci inhibitorů ACE či sartanů, při suplementaci kalia či při renální insuficienci však může hyperkalemie dosahovat klinicky významných hodnot a může vést zejména k poruchám srdečního rytmu. V kombinaci s diuretiky se může objevit hyponatremie. Při časté kombinaci blokátorů mineralokortikoidích receptorů s inhibitory ACE či s diuretiky (v léčbě srdečního selhání) je nutno hladinu draslíku i sodíku sledovat.
Indikací spironolaktonu či eplerenonu jsou především stavy provázené hyperaldosteronismem, jak primárním (léčeným vysokými dávkami – krátkodobě 100–400 mg a dlouhodobě 50–200 mg spironolaktonu denně), tak sekundárním při různých stavech provázených sníženou perfuzí tkání (především ledvin). K nim patří zejména srdeční selhání, hypertenze či edematózní stavy. U osob se sekundárním hyperaldosteronismem aplikujeme zpravidla nižší dávky: 25–50 mg denně. Dominantní indikací je zlepšení prognózy nemocných se symptomatickým srdečním selháním se sníženou ejekční frakcí levé komory. Zde je doložen pokles mortality a aterotrombotických příhod asi o čtvrtinu. Významnou indikací jsou stavy spojené s retencí tekutin a s edémy (zejména při sekundárním hyperaldosteronismu či edémy refrakterní na léčbu samotnými diuretiky). Doložen je dobrý účinek v léčbě hypertenze, zejména hypertenze rezistentní (v dávkách 25–100 mg denně). Častou indikací je využití kalium‑retenčního účinku při hypokalemii či s rizikem deplece kalia při diuretické léčbě.
Ostatní léky s diuretickým účinkem (methylxantiny, osmotická diuretika a inhibitory karboanhydrázy a aquaretika) mají působení omezené na specifické stavy.
Místo diuretik v léčbě hypertenze – srovnání s ostatními antihypertenzivy
Nejvýznamnější indikací diuretik je bezesporu léčba hypertenze, onemocnění postihující nejméně třetinu dospělé populace. Přednostně zde podáváme diuretika distálního tubulu (diuretika thiazidového typu), tedy indapamid, chlorthalidon a hydrochlorothiazid, event. metipamid. Stejně jako ostatní antihypertenziva základní řady (inhibitory ACE, sartany, blokátory kalciového kanálu a beta‑blokátory) mají i diuretika doložen nejen pokles krevního tlaku, ale zejména příznivý efekt na prognózu nemocných. Doporučené postupy se shodují na užití diuretik zpravidla jako druhé či třetí volby do kombinace s inhibitorem ACE či sartanem, event. do trojkombinace po přidání blokátoru kalciového kanálu k lékům blokujícím RAAS. Chybou by bylo nepodat diuretikum do trojkombinace. Důvodem k preferenci diuretik do kombinace (s evidencí IA) je zejména jejich dopad na pokles krevního tlaku, který je výraznější než přidání jiných antihypertenziv, a dobře doložený vliv na snížení mortality a kardiovaskulární morbidity. Volba diuretika, jako další volby do kombinace s inhibitory ACE či se sartany, vyplývá ze skutečnosti, že předchozí inhibice RAAS sníží riziko nežádoucích metabolických účinků diuretik distálního tubulu na inzulinovou rezistenci a na depleci kalia. U nemocných s izolovanou systolickou hypertenzí, u seniorů či při známkách retence tekutin, např. u srdečního selhání, jsou indikována diuretika jako léky první volby.
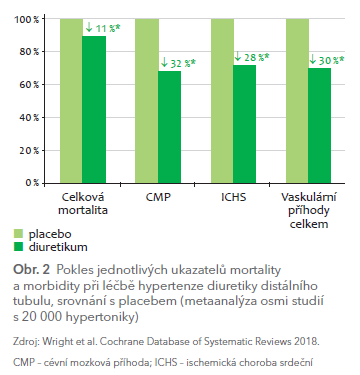
Klíčová otázka, která ovlivní volbu diuretik, je jejich vliv na zlepšení prognózy při srovnání s jinými antihypertenzivy. Nemáme žádnou studii, která by srovnávala více skupin antihypertenziv navzájem typu head‑to‑head. Máme však nedávnou analýzu studií autorů prestižní skupiny Cochrane Database of Systematic Reviews.1 V metaanalýze osmi studií s 20 000 hypertoniky bylo při porovnání diuretik s placebem doloženo významné snížení velkých vaskulárních příhod (cévní mozkové příhody a infarktu myokardu) o 30 % a celkové mortality o 11 % (obr. 2).
V analýze porovnání účinku řady základních antihypertenziv vůči placebu (16 studií s 60 000 hypertoniky) je patrné, že vliv diuretik na pokles vaskulárních příhod byl zcela srovnatelný s ostatními antihypertenzivy, či při nepřímém srovnání s beta‑blokátory byl dokonce lepší (obr. 3). Pokles velkých vaskulárních příhod o 30 % byl největší ve skupině.
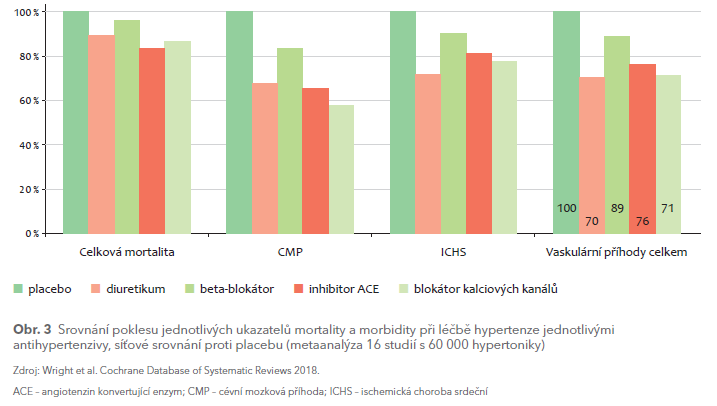
Shrneme‑li, pak diuretika distálního tubulu mají v indikaci léčby hypertenze srovnatelný účinek na výskyt cévních příhod či na mortalitu s ostatními antihypertenzivy základní řady. V porovnání s placebem klesla incidence velkých vaskulárních příhod při léčbě diuretiky o 30 %, při léčbě inhibitory ACE o 24 %, blokátory kalciového kanálu o 29 % a při léčbě beta‑blokátory o 11 %.
Paralelně s účinností posuzujeme léčivo též z pohledu bezpečnosti a snášenlivosti. Jistě nejvýznamnějším nežádoucím účinkem diuretik jsou ztráty kalia a navození deplece kalia s hypokalemií. Naštěstí je již dnes pravidlem, že jak kličková diuretika, tak diuretika distálního tubulu kombinujeme s léčivy navozujícími naopak retenci draslíku, tj. s inhibitory ACE, se sartany či s blokátory mineralokortikoidních receptorů. Depleci kalia tak vídáme méně často. Zejména kombinace s malými dávkami spironolaktonu je z tohoto hlediska výhodná.
Zdůrazňován bývá často negativní metabolický účinek diuretik, konkrétně snížení citlivosti tkání k inzulinu. Klinickým korelátem pak je častější výskyt prediabetu – tj. vyšší glykemie nalačno či přímo zvýšení rizika diabetu. Jaká jsou tedy fakta? V letošním roce byla publikována velká metaanalýza dat věnující se tomuto problému.2 Do analýzy bylo zařazeno 95 studií (se 77 000 pacientů), které porovnávaly dopad diuretik distálního tubulu (thiazidového typu) s placebem či s jinými antihypertenzivy na vzestup glykemie nalačno. Byl nalezen sice konzistentní, nicméně klinicky málo významný vzestup glykemie o 0,2 mmol/l (95% CI 0,15–0,25) při porovnání vůči ostatním antihypertenzivům či proti placebu. Nebyl zjištěn významný rozdíl při porovnání diuretik vůči placebu (vzestup o 0,16 mmol/l, 95% CI 0,07–0,25) či aktivní léčbě (vzestup o 0,21 mmol/l; 95% CI 0,15–0,28), resp. s inhibitory ACE, sartany či blokátory mineralokortikoidních receptorů (vzestup o 0,23 mmol/l (95% CI 0,13–0,33).
Lze tedy konstatovat, že metabolický negativní účinek přítomen je, nicméně klinický význam zvýšení glykemie nalačno o 0,2 mmol/l, tj. prakticky jen o 2–4 %, je hraniční. Tedy ani z tohoto hlediska není důvod se diuretikům v léčbě hypertenze vyhýbat. Snášenlivost diuretik v běžných dávkách byla dobrá a srovnatelná s ostatními antihypertenzivy, oproti beta‑blokátorům byla lepší.
Závěr
Závěrem lze konstatovat, že diuretika jsou stále základními antihypertenzivy, jejich účinek na pokles vaskulárních příhod a mortality je minimálně stejně příznivý jako u ostatních antihypertenziv základní řady, mají dobrou toleranci a výskyt nežádoucích účinků není velký, zejména není vysoký při kombinaci diuretik s inhibitory ACE, se sartany či s blokátory mineralokortikoidních receptorů.
Literatura
1. Wright JM, Musini VM, Gill R. First‑line drugs for hypertension. Cochrane Database of Systematic Reviews 2018, Issue 4, Art. No.: CD001841. doi: 10.1002/14651858.CD001841.pub3
2. Hall JJ, Eurich DT, Nagy D, et al. Thiazide diuretic‑induced change in fasting plasma glucose: a meta‑analysis of randomized clinical trials. J Gen Intern Med 2020;35:1849–1860.
Zdroj: MT