Doporučené postupy Evropské kardiologické společnosti a Evropské respirační společnosti pro diagnostiku a léčbu plicní hypertenze, verze 2022: Co je nového?
Souhrn
Doporučené postupy pro diagnostiku a léčbu plicní hypertenze prezentované v září letošního roku jsou společným dokumentem Evropské kardiologické společnosti a Evropské respirační společnosti, endorsované Mezinárodní společností pro transplantaci srdce a plic a rovněž Evropskou referenční sítí pro vzácná respirační onemocnění. Ve srovnání s posledními doporučenými postupy přinášejí především novou hemodynamickou definici plicní hypertenze, včetně uvedení kategorie zátěží indukované plicní hypertenze. Dále se detailně věnují rizikové stratifikaci pacientů s plicní arteriální hypertenzí (PAH) a přinášejí modifikovaný terapeutický algoritmus PAH. U pacientů s plicní hypertenzí asociovanou se srdečními a plicními onemocněními se specificky věnují kategorii nemocných s těžkou plicní hypertenzí. Rovněž terapeutický algoritmus chronické tromboembolické plicní hypertenze (CTEPH) je aktualizován, především díky vývoji v oblasti intervenční léčby a farmakoterapie u této klinické jednotky. Upravena je také nomenklatura této klinické jednotky.
Definice a klasifikace
Nová hemodynamická definice plicní hypertenze navazuje na diskusi na šestém světovém sympoziu o plicní hypertenzi (Nice, 2018). Vychází z pozorování hemodynamických poměrů u rozsáhlých populací, která potvrzují již dříve pozorovanou skutečnost, že pacienti, u nichž byla dosud popisována plicní hypertenze jako hraniční (střední tlak v plicnici 21–24 mm Hg), mají horší prognózu než pacienti s hodnotou středního tlaku v plicnici ≤ 20 mm Hg.
Plicní hypertenze je nově definována jako syndrom charakterizovaný zvýšením středního tlaku v plicnici na hodnotu vyšší než 20 mm Hg. Prekapilární plicní hypertenze má zvýšený střední tlak v plicnici, normální tlak v zaklínění a vyšší plicní cévní rezistenci (v nových doporučených postupech > 2 WU). Postkapilární plicní hypertenze se dále dělí na izolovanou (s normální plicní cévní rezistencí) a kombinovanou (se zvýšenou plicní cévní rezistencí) (tab. 1). Mimoto současné doporučené postupy zavádějí také termín neklasifikovaná plicní hypertenze (střední tlak v plicnici > 20 mm Hg, normální tlak v zaklínění a normální plicní cévní rezistence). Může se jednat o nález u pacientů s vrozenou srdeční vadou, s jaterním nebo plicním onemocněním, případně při hyperfunkci štítné žlázy.

Současné doporučené postupy také poprvé definují plicní hypertenzi při zátěži. Nárůst středního tlaku v plicnici nad 1,6–3,3 mm Hg při zvýšení srdečního výdeje o 1 l/min představuje hranici fyziologické reakce a vyšší hodnoty jsou patologické. Nárůst hodnoty tlaku v zaklínění nad 2 mm Hg při zvýšení srdečního výdeje o 1 l/min svědčí pro postkapilární původ plicní hypertenze.
Klinická klasifikace plicní hypertenze vychází z konceptu, který byl součástí několika posledních guidelines. Plicní hypertenze jsou tříděny do pěti základních skupin (tab. 2):
- Plicní arteriální hypertenze – PAH (skupina 1);
- Plicní hypertenze asociovaná s postižením levého srdce (skupina 2);
- Plicní hypertenze asociovaná s plicními onemocněními a/nebo s hypoxemií (skupina 3);
- Plicní hypertenze asociovaná s obstrukcí plicních tepen (skupina 4);
- Plicní hypertenze z neznámých příčin a/nebo s multifaktoriálním mechanismem vzniku (skupina 5).

Plicní arteriální hypertenze – PAH (skupina 1)
PAH je chronické, progresivní a potenciálně fatální onemocnění plicního oběhu vedoucí k selhání pravé komory srdeční. Z hlediska hemodynamické definice jde o prekapilární plicní hypertenzi s vyšší plicní cévní rezistencí (střední tlak v plicnici > 20 mm Hg, normální tlak v zaklínění, plicní cévní rezistence > 2 WU).
Nové doporučené postupy zavádějí rozdělení idiopatické PAH podle výsledku testu akutní vazoreaktivity na pacienty se zachovalou vazoreaktivitou a bez zachovalé vazoreaktivity. Klinické jednotky plicní hypertenze při postižení venul a kapilár (plicní venookluzivní nemoc, plicní kapilární hemangiomatóza) a perzistující plicní hypertenze novorozenců, které dříve byly ze skupiny 1 vyčleňovány, jsou nově integrovány do skupiny 1.
Diagnostický algoritmus plicní hypertenze je členěn do tří kroků:
- Suspekce vzniká na základě jinak nevysvětlitelných nespecifických symptomů (dušnost, nevýkonnost, únavnost) a vedle klinického vyšetření má být kompletizována pomocí elektrokardiografie (EKG) a vyšetřením natriuretických peptidů.
- Detekce zahrnuje především echokardiografii (ECHO) s dopplerovským vyšetřením, jejichž cílem je určení míry pravděpodobnosti přítomnosti plicní hypertenze. Přestože došlo ke snížení hranice pro plicní hypertenzi, kritéria pro echokardiografickou detekci se nezměnila. Pravděpodobnost přítomnosti plicní hypertenze je nízká, pokud je rychlost regurgitačního proudění na trikuspidální chlopni < 2,8 m/s a současně nejsou přítomny jiné echokardiografické známky plicní hypertenze. Pravděpodobnost přítomnosti plicní hypertenze je střední, pokud je rychlost regurgitačního proudění na trikuspidální chlopni < 2,8 m/s a současně jsou přítomny jiné echokardiografické známky plicní hypertenze nebo pokud je rychlost regurgitačního proudění na trikuspidální chlopni 2,9–3,4 m/s a nejsou přítomny jiné echokardiografické známky plicní hypertenze.
Pravděpodobnost přítomnosti plicní hypertenze je vysoká, pokud je rychlost regurgitačního proudění na trikuspidální chlopni 2,9–3,4 m/s a jsou přítomny jiné echokardiografické známky plicní hypertenze nebo pokud je rychlost regurgitačního proudění na trikuspidální chlopni > 3,4 m/s. Krok detekce také zahrnuje vyloučení nebo potvrzení základních kardiálních a plicních příčin plicní hypertenze. - Konfirmace je úkolem specializovaných center, kam mají být odesláni pacienti se střední nebo vysokou pravděpodobností plicní hypertenze nebo v případě přítomnosti rizikových faktorů PAH. Pacienti s rychle progredujícími symptomy, známkami pravostranného srdečního selhání, známkami nízkého srdečního výdeje, synkopami, výrazně dysfunkční pravou komorou nebo s vysokou koncentrací natriuretických peptidů mají být do centra odesláni urgentně. Definitivní diagnóza je katetrizační. U idiopatické a hereditární PAH a u PAH asociované s užíváním léků a toxických látek má být proveden test akutní plicní vazodilatace (k testování je doporučen inhalační NO, inhalační iloprost nebo intravenózní epoprostenol). Součástí definitivní diagnózy PAH je také riziková stratifikace, která je vodítkem pro stanovení terapeutické strategie. Na základě parametrů klinických, funkčních, hemodynamických a vycházejících ze zobrazovacích metod jsou pacienti kategorizováni do nízkého rizika (riziko úmrtí během 1 roku < 5 %), středního rizika (riziko úmrtí během 1 roku 5–20 %) a vysokého rizika (riziko úmrtí během 1 roku > 20 %).
Vedle režimových opatření lze terapeutické možnosti PAH rozdělit na léčbu podpůrnou (antikoagulace, léčba pravostranného srdečního selhání, oxygenoterapie), léčbu specifickou (vazodilatační léčba blokátory kalciových kanálů, prostanoidy a agonisty prostacyklinových receptorů, antagonisty endotelinových receptorů, inhibitory fosfodiesterázy 5 a stimulátory solubilní guanylátcyklázy) a léčbu nefarmakologickou (balónková atriální septostomie, transplantace plic).
Současné doporučené postupy indikují u pacientů se zachovalou vazoreaktivitou (pouze několik procent pacientů) léčbu vysokým dávkami blokátorů kalciových kanálů za pečlivé monitorace trvání příznivé odpovědi na tuto terapii. Ta je definována jako funkční třída I nebo II, normální koncentrace natriuretických peptidů, střední tlak v plicnici < 30 mm Hg a plicní cévní rezistence < 4 WU. Při progresi je indikována reevaluace a ve většině případů kombinace stávající léčby blokátory kalciových kanálů s léky ovlivňujícími remodelaci působením na signální cestu endotelinu, NO a prostacyklinu.
Nemocné bez zachovalé vazoreaktivity (většina nemocných) diagnostikované v nízkém a středním riziku je doporučeno léčit iniciálně perorální dvojkombinací specifické léčby, především léky ze skupiny inhibitorů fosfodiesterázy 5 a antagonistů receptorů pro endotelin. U nemocných s komorbiditami, které mohou být příčinou latentní postkapilární složky plicní hypertenze (obezita, diabetes mellitus, arteriální hypertenze, ischemická choroba srdeční, onemocnění plicního parenchymu), jsou indikací pro iniciální monoterapii inhibitory fosfodiesterázy 5 nebo antagonisty receptorů pro endotelin s pečlivým dalším sledováním a individualizovanou modifikací léčby. U nemocných s vysokým rizikem je metodou volby iniciální kombinační léčba včetně intravenózních analog prostacyklinu a dále má být zváženo zařazení na čekací listinu k transplantaci plic.
Po zahájení iniciální terapie je mandatorní opakovaná reevaluace, většinou v intervalu tři měsíce. Ke stanovení rizikového profilu je navržen neinvazivní model vycházející ze tří parametrů, který umožňuje kategorizovat pacienty do nízkého, nižšího středního, vyššího středního a vysokého rizika (tab. 3). Cílem terapie je udržení nebo dosažení nízkorizikového profilu.
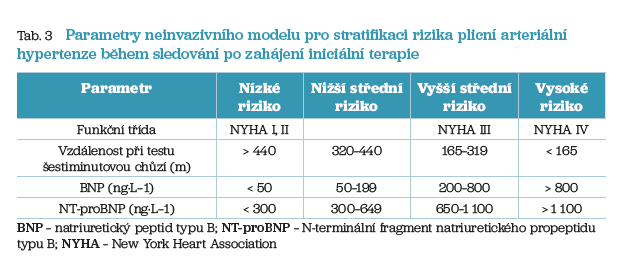
U pacientů, kteří jsou během sledování v nízkém riziku, se pokračuje v iniciální terapii. U pacientů, kteří se během sledování nacházejí v nižším středním riziku, je doporučena kombinace s agonisty prostacyklinových receptorů nebo terapeutický switch inhibitorů fosfodiesterázy 5 za stimulátor solubilní guanylátcyklázy. U pacientů, kteří jsou během sledování ohroženi vyšším středním rizikem, je doporučena kombinace s parenterálními (intravenózními nebo subkutánními) prostanoidy, případně zvážení transplantace plic.
Vzhledem k tomu, že všechny léky zahrnované dnes do specifické léčby PAH byly testovány na populacích, kde byla použita klasická definice PAH (střední tlak v plicnici ≥ 25 mm Hg, normální tlak v zaklínění, plicní cévní rezistence ≥ 3 WU), indikace specifické léčby respektuje nadále tuto definici.
Screening PAH je indikován u nemocných se systémovou sklerodermií každý rok, zejména u pacientů s délkou trvání základního onemocnění nad tři roky, nevýznamnou redukcí plicních objemů, s hodnotou difuzní kapacity pro CO ≤ 60 % a s vyšší hladinou natriuretických peptidů. U ostatních systémových onemocnění pojiva má být screening PAH zvážen. Dále je echokardiografický screening doporučen u prvostupňových příbuzných nemocných s PAH, u nosičů vlohy pro hereditární PAH, u nemocných s jaterním onemocněním vždy před plánovanou transplantací jater, zvážen má být u pacientů s portální hypertenzí a v případě HIV infekce.
Plicní hypertenze asociovaná s postižením levého srdce (skupina 2)
Plicní hypertenze asociovaná s onemocněním levého srdce je nejčastějším typem chronické plicní hypertenze. Vyskytuje se u 40–72 % nemocných se srdečním selháním s redukovanou ejekční frakcí a u 36–83 % pacientů se srdečním selháním se zachovalou ejekční frakcí. Přibližně 20–30 % pacientů má kombinovanou prekapilární a postkapilární plicní hypertenzi (plicní cévní rezistence > 2 WU). Pokud je plicní cévní rezistence > 5 WU, označuje se prekapilární komponenta jako těžká. K průkazu přítomné latentní postkapilární komponenty u pacientů s normální klidovou hodnotou tlaku v zaklínění (≤ 15 mm Hg) se doporučuje užití volumové výzvy pomocí rychle podané infuze (během 5–10 minut) 500 ml fyziologického roztoku. Pro přítomnou latentní postkapilární komponentu svědčí vzestup tlaku v zaklínění na hodnotu ≥ 18 mm Hg.
U nemocných s plicní hypertenzí při postižení levého srdce je základem léčby dobrá kontrola systémové arteriální hypertenze a dále adekvátní léčba základního onemocnění levého srdce. Specifická farmakoterapie u izolované postkapilární plicní hypertenze není indikována. Pacienty s kombinovanou pre‑ a postkapilární plicní hypertenzí, zejména s těžkou prekapilární komponentou (plicní cévní rezistence > 5 WU) a/nebo s dysfunkcí pravé komory je doporučeno odeslat k detailní diagnostice a k navržení individualizované terapeutické strategie do specializovaného centra pro plicní hypertenzi.
Plicní hypertenze asociovaná s plicními onemocněními a/nebo s hypoxemií (skupina 3)
Plicní hypertenze asociovaná s plicními onemocněními a/nebo s hypoxemií je druhou nejčastější plicní hypertenzí po plicní hypertenzi u srdečních onemocnění. Typicky se jedná o prekapilární plicní hypertenzi, která je u většiny pacientů lehká, ale její přítomnost je závažným negativním prediktorem prognózy základního plicního onemocnění. Těžká plicní hypertenze je definována zvýšením plicní cévní rezistence > 5 WU. Vyskytuje se u 1–5 % pacientů s chronickou obstrukční plicní nemocí a u méně než 10 % pacientů s pokročilými intersticiálními plicními procesy. Provází ji zpravidla výrazná hypoxemie a výrazná redukce hodnoty transfer faktoru. U pacientů s plicními chorobami často přistupují ještě další příčiny plicní hypertenze (levostranné srdeční selhání, CTEPH, vzácně i PAH). To akcentuje význam pečlivé diferenciální diagnostiky.
V léčbě je zásadní dobrá kontrola základního plicního onemocnění, včetně oxygenoterapie, léčby přetlakem a rehabilitace. Pacienti s těžkou plicní hypertenzí (plicní cévní rezistence > 5 WU) mají být odesláni k detailní diagnostice a k navržení individualizované terapeutické strategie do specializovaného centra pro plicní hypertenzi. Na základě dat z pozitivní randomizované klinické studie s inhalačním treprostinilem u nemocných s plicní hypertenzí asociovanou s plicními onemocněními lze tuto léčbu zvážit, v Evropě však není registrována. Charakteristika pacientů zařazených do studie odpovídala právě těžké plicní hypertenzi (průměrná plicní cévní rezistence 6,191 WU).
Plicní hypertenze asociovaná s obstrukcí plicních tepen (skupina 4)
V této skupině dominuje především chronická trombotická obstrukce plicních tepen. Stav, kdy perzistuje nekompletní reperfuze po plicní embolii a přetrvávají symptomy (dušnost, únavnost, nevýkonnost), se označuje jako chronická tromboembolická plicní nemoc (CTEPD) s plicní hypertenzí nebo bez plicní hypertenze. Označení CTEPH se používá pro chronickou tromboembolickou plicní nemoc (CTEPD) s plicní hypertenzí.
Klasická planární ventilační a perfuzní plicní scintigrafie (případně SPECT) představuje nadále nejdůležitější vyšetření v detekci CTEPD/CTEPH. Moderní zobrazovací metody (magnetická rezonance, výpočetní tomografie s duální energií [DECT]) jsou v mnoha ohledech technologicky slibnější, jejich limitem je však ekonomická náročnost, omezená dostupnost a absence multicentrické validace. Definitivní diagnóza CTEPD/CTEPH stojí na CT angiografii, konvenční plicní angiografii a hemodynamickém vyšetření.
Po stanovení diagnózy CTEPD/CTEPH je indikována dlouhodobá antikoagulační léčba antagonisty vitaminu K – s cílovými hodnotami INR (mezinárodní normalizovaný poměr) 2,5 až 3 – nebo přímými antikoagulancii, je‑li vyloučen antifosfolipidový syndrom. Pokud po tříměsíční antikoagulační léčbě přetrvávají poruchy perfuze a pacienti jsou symptomatičtí, je nezbytné definitivní vyšetření s otázkou vhodné specifické léčebné strategie.
Léčebnou metodou volby u CTEPH je plicní endarterektomie (PEA). U 20–30 % pacientů po operaci plicní hypertenze perzistuje a je předmětem další terapeutické intervence. U nemocných s perzistující plicní hypertenzí po PEA, stejně jako u pacientů inoperabilních pro periferní postižení, je nejčastěji indikována balónková plicní angioplastika (BPA), většinou v kombinaci s farmakoterapií riociguatem (stimulátor solubilní guanylátcyklázy), případně subkutánním treprostinilem. Není výjimkou, že se všechny kauzální terapeutické přístupy (PEA, BPA, farmakoterapie) kombinují v různé sekvenci. Tento přístup se označuje jako multimodální léčba.
Na rozdíl od PAH je nová hemodynamická definice plicní hypertenze u CTEPD/CTEPH relevantní pro indikaci PEA a BPA (tyto postupy jsou indikovány i u symptomatických pacientů bez plicní hypertenze).
Screening CTEPH/CTEPD se soustředí na nemocné po prodělané plicní embolii. Po příhodě akutní plicní embolie je nutno nemocné prvních 3–6 měsíců pečlivě sledovat. V případě symptomů podezřelých z plicní hypertenze je indikována echokardiografie a plicní scintigrafie. U asymptomatických pacientů je echokardiografie indikována při přítomnosti rizikových faktorů pro CTEPH (vyšší hladina antifosfolipidových protilátek, opakované příhody plicní embolie, neznámý zdroj plicní embolie, rozsáhlejší perfuzní defekty, anamnéza maligního onemocnění, hypotyreóza, přítomnost kardiostimulační soustavy, přítomnost ventrikuloatriální spojky pro léčbu hydrocefalu, chronické záněty a splenektomie).
Plicní hypertenze z neznámých příčin a/nebo s multifaktoriálním mechanismem vzniku (skupina 5)
Plicní hypertenze z neznámých příčin a/nebo s multifaktoriálním mechanismem vzniku se dlouhodobě nacházejí spíše na okraji zájmu. Jsou sem řazeny především plicní hypertenze při některých hematologických, systémových a metabolických onemocněních. Na patofyziologii se podílí často kombinace různých mechanismů (hypoxická vazokonstrikce, cévní remodelace, trombóza, destrukce vaskulatury, zevní komprese plicních cév, vaskulitida, vysoký plicní průtok, bývá také přítomna postkapilární komponenta plicní hypertenze). Léčba má být především cílena na základní vyvolávající onemocnění.
Literatura
Humbert M, Kovacs K, Hoeper MM, et al. 2022 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: Developed by the task force for the diagnosis and treatment of pulmonary hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS). Endorsed by the International Society for Heart and Lung Transplantation (ISHLT) and the European Reference Network on rare respiratory diseases (ERN‑LUNG). Eur Heart J 2022;43:3618–3731.