Ekzematik v ordinaci praktického lékaře
Atopický ekzém (atopická dermatitida, AD) je častý, chronický, neinfekční, geneticky a imunitně podmíněný zánět kůže. Manifestuje se variabilním klinickým obrazem a jeho průběh je charakterizován obdobími exacerbace a remise. V etiopatogenezi se uplatňují mutace filaggrinu, alterace proteáz a jejich inhibitorů, stejně jako porucha ve složení intraepidermálních lipidů (cholesterolu, ceramidů, volných mastných kyselin). Provokujícími faktory jsou vlivy vnitřní (stres) i vnější (fyzikální, chemické). Atopický ekzém je vzhledem k asociaci s dalšími chorobami považován za systémové onemocnění, nejčastěji se vyskytuje s astmatem, sennou rýmou, ale i s dalšími komorbiditami (kardiovaskulární, obezita, diabetes mellitus, IBD, oční aj.). Pacienti mají významně zhoršenou kvalitu života.1
V letošním roce byl publikován český doporučený klinický postup léčby atopického ekzému, který vznikl na základě evropské předlohy. Jeho cílem byla potřeba standardizace vyšetřování a terapie pacientů s atopickou dermatitidou různé závažnosti, s různými asociovanými chorobami v kterémkoli věku. Cílem klinického postupu je proto optimální terapie a její monitorování. Evropská doporučení jsou založena na důkazech (Evidence‑Based Medicine), ev. se jedná o konsenzus expertní skupiny. Byl vypracován v roce 2021 Evropským dermatologickým fórem a je určen dermatologům, pediatrům, alergologům, praktickým lékařům a dalším specialistům, kteří pečují o nemocné s AD. Také pacienti a osoby o ně pečující tak mohou získat informace založené na důkazech.2,3
Diagnostika atopického ekzému zahrnuje anamnézu, klinický obraz (včetně frustních forem, tab. 1), případně dermatohistopatologické vyšetření kožní biopsie. V diagnostice mohou pomoci atopické nemoci v rodině (astma, alergická rinokonjunktivitida, potravinová alergie) nebo asociovaná kožní onemocnění u pacienta (vitiligo, alopecia areata).
Tab. 1 Určení typu a fáze atopické dermatitidy podle Mezinárodní klasifikace nemocí (MKN), průběhu, věku a distribuce lézí, včetně frustních forem (podle citace 1)
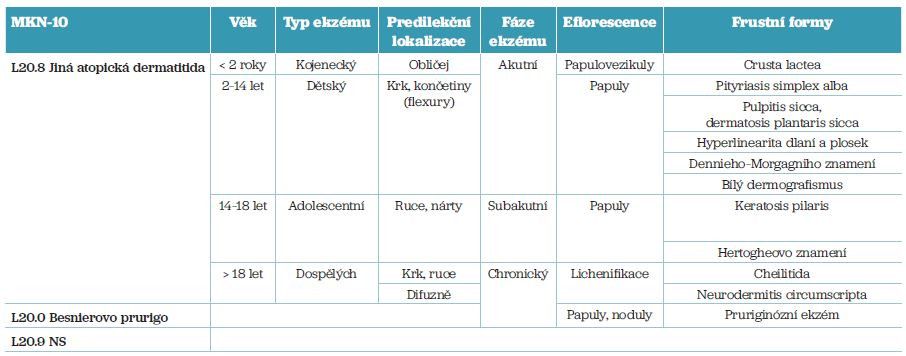
MKN‑10 – 10. revize Mezinárodní klasifikace nemocí; L20.9 NS – atopická dermatitida NS (dermatitis atopica, non specifica)
Klasifikace atopického ekzému dělí ekzém podle průběhu na akutní, subakutní, chronický nebo podle věku na kojenecký, dětský, adolescentní či ekzém dospělých. Jednotlivé fáze AD v sebe přecházejí, podobně jako se mění s věkem lokalizace kožních lézí. V kterémkoli věku může dojít k rozšíření zánětu a zarudnutí nejméně 90 % povrchu těla, tj. k erytrodermii.
Průběh AD může být komplikován infekcemi bakteriálními (eczema impetiginisatum), virovými (eczema herpeticatum, molluscatum, verrucatum, coxsackium aj.), mykotickými.
S ekzémem se mohou asociovat další onemocnění, proto je vhodné stanovit hladinu celkového imunoglobulinu E (IgE) a pátrat po dalších systémových projevech atopie (polinóza, astma, oční postižení), ev. odeslat pacienta ke specialistovi (alergolog a klinický imunolog, oftalmolog, gastroenterolog, obezitolog, kardiolog atd.).1
Léčba atopické dermatitidy
Základem léčby ekzému je stanovení správné diagnózy, včetně typu, fáze a závažnosti onemocnění. Vzhledem k variabilnímu klinickému obrazu a řadě frustních forem je diferenciální diagnostika AD poměrně široká. Zahrnuje jiné typy dermatitid, psoriázu, dermatomykózu, lékové exantémy, ale i lichen planus, mycosis fungoides či syfilis apod. Proto by lékařem, který diagnózu stanoví, měl být vždy dermatolog.
Terapie ekzému se řídí typem a fází onemocnění, celkovým zdravotním stavem a zejména závažností AD. Závažnost neboli tíže ekzému se nejčastěji hodnotí pomocí skóre EASI (Eczema Area and Severity Index), kdy se posuzují čtyři oblasti těla, na kterých se popisuje stupeň postižení ekzémem (erytém, infiltrace, lichenifikace). Zjištěné skóre EASI může nabývat hodnot 0–72.
Mírné formy AD může léčit všeobecný praktický lékař nebo pediatr, středně těžké (EASI > 7–21) a těžké formy (EASI > 21–72) léčí dermatolog.
Obecná doporučení – péče o atopickou kůži
Porucha bariérové funkce kůže při AD, která se manifestuje suchostí kůže, je geneticky dána a je příčinou snadného průniku iritancií i alergenů do povrchových částí kůže a zvýšené transepidermální ztráty vody.
Opatrné mytí kůže a koupání se doporučuje zejména při akutním vzplanutí a při superinfekci ekzému. K mytí by měl pacient používat vlažnou vodu (27–30 °C), ev. s přísadou antiseptik, mycí prostředky by neměly obsahovat alergeny a iritancia, nejsou vhodná alkalická mýdla. Koupel by měla trvat krátkou dobu (do 5 minut), na poslední 2 minuty se doporučuje přidat do koupele olejovou přísadu nebo chlorid sodný (sůl) v koncentraci do 5 %. I denní koupání není podle posledních studií spojováno se zhoršením ekzému.
Emoliencia
Základem léčby ekzému je hydratace kůže. Spočívá v každodenní aplikaci indiferentních extern (vehikul), hydrofilních v létě a s vyšším obsahem lipidů v zimě. Volba vehikula by měla zohlednit dále fázi zánětu (při akutním zánětu by měl být základ hydrofilní, při chronickém hydrofobní) a místo aplikace (do intertriginózních oblastí pasta, na obličej méně mastný základ). Emoliencia je třeba použít ihned po sprchování či koupání a opatrném osušení kůže. Pravidelná aplikace emoliencií může zabránit exacerbaci ekzému a zmírnit klinické příznaky. Oleje (kokosový, olivový) kůži vysušují a zvyšují transepidermální ztrátu vody, proto se nedoporučují. Používání emoliencií je bezpečné, občas je možné pozorovat vznik kontaktní alergie na konzervační, emulgující látky či fragrance.
Protizánětlivá léčiva
Topická protizánětlivá léčiva dostupná v České republice představují kortikoidy a kalcineurinové inhibitory. Při aplikaci protizánětlivých prostředků se využívají dva přístupy: a) akutní či reaktivní (aplikace pouze na místa postižená AD a ukončení terapie nebo rychlé vysazení poté, co se projevy ekzému zmírní nebo vymizejí) a b) proaktivní (dlouhodobá aplikace 2× týdně na místa dříve postižená ekzémem společně s používáním emoliencií na celé tělo). V léčbě akutního AD s madidací lze využít aplikaci topických kortikoidů ve formě vlhkých zábalů, při bakteriální superinfekci (impetiginizaci) je vhodné předepsat celkově antibiotika.
Topické kortikoidy
Kortikoidy jsou léky první volby v akutní fázi ekzému. Silné a velmi silné kortikoidy mohou používat při exacerbaci AD dospělí po krátkou dobu. Při mírném průběhu AD se doporučuje aplikovat kortikoidy 2–3× týdně (dospělí 60–90 g) spolu s pravidelným používáním emoliencií. Četnost aplikace může být zpočátku při akutním vzplanutí ekzému 1–2× denně, po několik dnech stačí aplikovat jednou denně.
Bezpečnost. Riziko systémové absorpce existuje u kortikoidů III. a IV. třídy a závisí na délce užívání. Lokální vedlejší nežádoucí účinky jsou známé a zahrnují atrofii kůže, teleangiektazie (rubeosis steroidica), spontánní jizvy, ekchymózy, strie a hypertrichózu. Dále se může vyskytnout kontaktní dermatitida (alergická nebo iritační). Při aplikaci kortikoidů na obličej se může vyvinout rosacea‑like dermatitida nebo až „red face syndrome“ (zarudnutí, pálení a štípání kůže, závislost na používání kortikoidů). Oční postižení je velmi vzácné, ale je popsáno zvýšení nitroočního tlaku při aplikaci kortikoidů na víčka.
Topické kalcineurinové inhibitory (TCI)
Inhibitory kalcineurinu jsou takrolimus a pimekrolimus. Jsou první volbou v léčbě AD v citlivých oblastech (obličej, krk, genitál). Takrolimus (0,1% pro dospívající od 16 let a dospělé) je indikován i v dlouhodobé proaktivní terapii, kdy se při akutní exacerbaci doporučuje topický kortikoid jen na několik dnů a po zlepšení se přechází na takrolimus aplikovaný 2× denně. Po dalším zlepšení klinického obrazu pacient užívá takrolimus dlouhodobě proaktivně 2× týdně s aplikací jednou denně. Dojde‑li opět ke zhoršení ekzému, začíná se opět několika dny aplikace topického kortikoidu.
Bezpečnost. V rozsáhlých klinických studiích nebyla popsána ani po desetiletém sledování atrofie kůže. Nejčastějším nežádoucím vedlejším účinkem je pálení, štípání a pocit tepla (nastupující do jedné hodiny, ale odeznívající během několika dnů). U některých pacientů se po požití alkoholu objeví tranzientní erytém obličeje. V klinických studiích se nepotvrdil zvýšený výskyt lymfomů ani jiných kožních malignit, ale současně s léčbou TCI se nedoporučuje fototerapie a pacienti by měli používat fotoprotekci. U gravidních a kojících žen lze s opatrností TCI používat, neboť TCI nemají teratogenní potenciál.
Antibiotika
Prevalence kolonizace Staphylococcus aureus u pacientů s AD je 80 %, u zdravých kontrol 10 %. Topické kortikoidy i kalcineurinové receptory tuto kolonizaci redukují. Stěr z kůže na kultivaci bakterií tak nemá smysl s výjimkou podezření na rezistentní kmeny. Proto se doporučuje krátkodobé podávání systémových antibiotik v případě akutní impetiginizace AD, naopak dlouhodobé používání topických antibiotik se vzhledem k možné rezistenci nedoporučuje.
Antivirotika
Virové infekce jsou u pacientů s AD častější, mají tendenci diseminovat. Nejzávažnější infekcí je eczema herpeticatum – potenciálně závažná infekce virem herpes simplex (HSV) manifestující se horečkou, diseminovanými vezikulami a lymfadenopatií. Komplikacemi mohou být keratokonjunktivitida, meningitida a encefalitida. Predisponujícím faktorem jsou extrinzická forma AD (zvýšené hladiny celkového imunoglobulinu třídy E, těžká nebo neléčená AD a atopické komorbidity). Stav vyžaduje okamžité podání systémových antivirotik (acyklovir, valacyklovir). Všechny děti s ekzémem mají být očkovány podle kalendáře příslušné země.
Antimykotika
Antimykotika topická nebo systémová je vhodné zvážit u pacientů s ekzémem hlavy a krku zejména v případech přecitlivělosti k rodu Malassezia.
Antipruriginóza
Terapie pruritu je nedílnou součástí léčby AD. Antipruriginózní efekt mají topické kortikoidy, kalcineurinové inhibitory i systémový dupilumab. Nedoporučuje se používat topická antihistaminika.
Fototerapie má protisvědivý efekt, proto se jak úzkopásmová UVB, tak UVA1 fototerapie doporučuje v léčbě pruritu.
Systémová antihistaminika v terapii svědění u AD neprokázala efekt, proto se v dlouhodobé terapii ekzému nedoporučují. Podobně se nedoporučují ani antagonisté opioidních receptorů (paroxetin, fluvoxamin).
Fototerapie
Na dermatologických pracovištích je další možností léčby v případě, že lokální terapie není dostatečné účinná, fototerapie. Ta využívá ultrafialové záření spektra úzkopásmové UVB nebo ev. UVA1. Lze ji rozdělit na léčbu ložiskovou, vhodnou pro ošetření malých ekzémových ploch, a celotělovou, pokud je ekzém na více než desetině kožního povrchu. Fototerapie je vyhrazena pro dermatology vybavené příslušnými fototerapeutickými přístroji. Seznam pracovišť je přístupný na www.dermanet.cz.
Systémová léčba
Celková léčba je posledním krokem v léčbě těžké AD, pokud intenzivní topická léčba společně s fototerapií nejsou účinné. V terapii se využívají buď klasická léčiva (cyklosporin A, metotrexát aj.), cílené léky (biologika – dupilumab – nebo malé molekuly – baricitinib). Systémovou léčbu klasickými léky předepisuje dermatolog, cílená léčiva jen centrum biologické léčby. Seznam center biologické léčby je uveden na webových stránkách příslušné zdravotní pojišťovny.
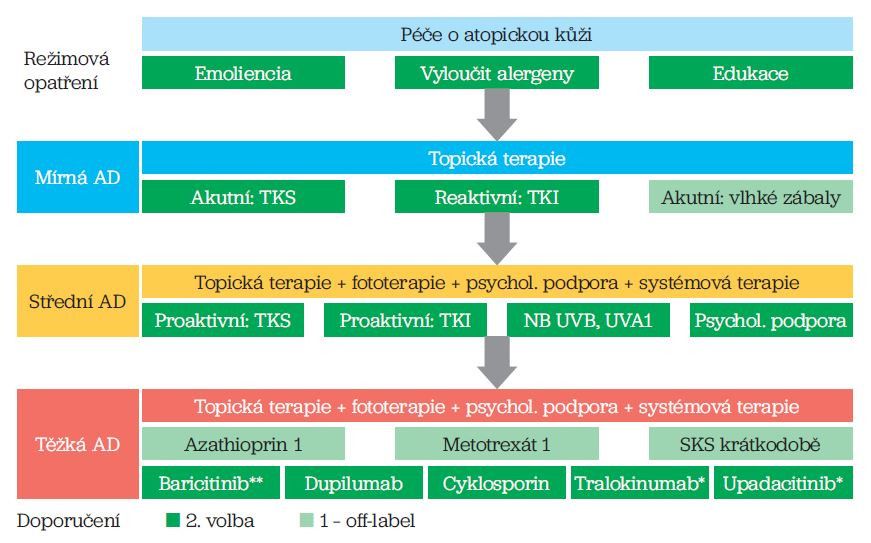
Obr. 1 Doporučený postup léčby atopické dermatitidy u dospělých (podle citace 1).
V případě infekce přidat antiseptika, antibiotika, antivirotika, antimykotika
*) není úhrada v ČR
AD – atopická dermatitida; TKI – topické kalcineurinové inhibitory; TKS – topické kortikosteroidy; SKS – systémové kortikosteroidy; NB‑UVB – úzkopásmová fototerapie; UVA1 – fototerapie ultrafialovým zářením o středních dávkách
Režimová a preventivní opatření
Obecně se doporučuje zjistit faktory, které AD zhoršují, a snažit se jim vyhnout. U těch pacientů, kde se ekzém zhoršuje po kontaktu s pyly, prachem a zvířecí srstí, se doporučuje vyhýbat se těmto alergenům (v době vysoké koncentrace pylů nechat zavřené místnosti a omezit venkovní aktivity, větrat ráno a při dešti, používat čističky vzduchu, omezit kontakt se zvířaty, provádět pravidelný úklid, pobývat ve vyšší nadmořské výšce). Pacienti by neměli nosit oděvy z vlny a hrubých materiálů.
Fyzická aktivita u nemocných s AD by se neměla omezovat. Po zpocení by mělo následovat osprchování a promazání kůže.
Vhodná je psychoterapie a zvládání stresu. Preventivně se pacientům doporučuje nekouřit.
Dietní opatření. Potravinová alergie je přítomna asi u třetiny dětí s AD. Nejčastějšími alergeny jsou kravské mléko, vejce, burské oříšky, sója, ořechy a ryby. Je vhodné zjistit, které potraviny ekzém zhoršují, a vyhýbat se jim. U nemocných, u nichž se AD zhoršuje v souvislosti s jídlem, se doporučuje po důkladné anamnéze provést vyšetření specifického IgE nebo prick‑testy a dle doporučení opakovat toto vyšetření při striktním dodržování eliminační diety za dva roky. Atopy patch test není standardizován, a proto se nepovažuje za rutinní vyšetřovací metodu.
Nedoporučují se obecná dietní omezení (např. zakazovat mléko, lepek, doplňky), ale ani probiotika či doplňky stravy (vitaminy).
Imunoterapie specifickými alergeny
Imunoterapie specifickými alergeny (dlouhodobé podávání zvyšujících se dávek alergenu s cílem navodit toleranci) se v léčbě AD rutinně nedoporučuje, pouze ji lze zvážit u pacientů s dermorespiračním syndromem s přecitlivělostí na aeroalergeny (roztoče, bříza, tráva) a s klinickou manifestací ekzému po expozici konkrétnímu alergenu nebo při pozitivním atopy patch testu.
Komplementární léčebné metody
Autoři evropských doporučení se shodli na tom, že nedoporučují akupunkturu, fytoterapii, aplikaci vlastního séra, čínskou medicínu. Nemají doporučení k terapii ekzému v Alpách.
Psychologická podpora
Psychoterapie, relaxační techniky, autogenní trénink, kognitivně‑behaviorální terapie mají pozitivní vliv mj. na svědění doprovázející AD.
Edukační programy a mezioborová spolupráce
Poučení o ekzému a možnostech jeho léčby je úkolem jak lékařů, tak sester. Multioborová spolupráce cílená na komorbidity AD a edukační programy by měly být součástí léčby AD jakékoli závažnosti. Mohou přispět k účinku topické terapie a připravit pacienta na případnou systémovou léčbu.
Závěrem mi dovolte vyjádřit názor, že optimální péče o nemocné s atopickým ekzémem je výsledkem mezioborové spolupráce, kde dermatolog řídí terapii kožních symptomů a praktický lékař koordinuje péči ostatních specialistů. Podobně jako dermatolog nemá být jediným ošetřujícím lékařem atopika, nemá to být ani alergolog, ani praktický lékař.
Shrnutí pro praktické všeobecné lékaře:
Atopický ekzém
- Je častý, chronický neinfekční zánět kůže podmíněný geneticky a patří mezi imunitně podmíněné nemoci.
- Je asociován s vitiligem a alopecia areata, astmatem, sennou rýmou, ale i s dalšími komorbiditami (kardiovaskulárními, obezita, diabetes mellitus, IBD, oční aj.).
- Diagnostiku má stanovit dermatolog.
- Léčbu řídí dermatolog, mírné formy AD léčí praktický lékař.
- Základem léčby je aplikace emoliencií.
- Topické kortikoidy se používají jen krátkodobě.
- Topický kalcineurinový inhibitor (takrolimus) je určen k dlouhodobé léčbě.
- Pokud je topická léčba neúčinná, je nutné pacienta odeslat k dermatologovi.
- Multioborová spolupráce je nezbytná, role praktického lékaře je nezastupitelná.
Literatura
- Třešňák Hercogová J, Vašků V, Zelenková D. Atopický ekzém. Doporučený diagnostický a léčebný postup. Čes Dermatovenerol 2022;12:3–19.
- Wollenberg A, et al. Consensus‑based European guidelines for treatment of atopic eczema (atopic dermatitis) in adults and children: part I. J Eur Acad Dermatol Venereol 2018;32:657–682.
- European Dermatology Forum. Living EuroGuiDerm Guideline for atopic dermatitis, http//:www.edf.one/home/Gidelines.