Investice energie do časné léčby hypertenze se bohatě vrací
Vysoký krevní tlak patří mezi nejvýznamnější rizikové faktory ohrožující kardiovaskulární zdraví. To nikdo nezpochybňuje, přesto v reálné klinické praxi kompenzace arteriální hypertenze u mnoha pacientů stále vázne. Platí přitom, že čím dříve se vysoký krevní tlak objeví, tím vyšší celoživotní riziko daný pacient má. „Arteriální hypertenze je typickým expozičním rizikovým faktorem, kumulativní riziko odpovídá ploše pod křivkou reflektující délku a závažnost jejího působení. Při déle trvajícím vysokém krevním tlaku dochází k akcelerovanému stárnutí cév s poškozením endotelu a poruchou autoregulace,“ upozornil ve webináři Společnosti všeobecného lékařství ČLS JEP prof. MUDr. Aleš Linhart, DrSc., z II. interní kliniky kardiologie a angiologie 1. LF UK a VFN v Praze.
Dispozice k vysokému krevnímu tlaku jsou do jisté míry podmíněny geneticky, většinou se ale jedná o polygenní působení, při kterém mají jednotlivé geny jen malý význam a záleží na celkovém profilu mnoha různých alel. Ve velké britské studii UK Biobank bylo celkem 438 952 účastníků zařazených mezi lety 2006–2010, do roku 2018 se v souboru vyskytlo 24 980 prvních kardiovaskulárních příhod. Účastníci podstoupili genetické vyšetření a byli stratifikováni do skupin podle celkem 100 exomových variant spojených s koncentrací LDL cholesterolu (LDL‑C) a 61 exomových variant spojených s výší krevního tlaku. Skupina s příznivým genetickým profilem z hlediska LDL‑C měla jeho koncentraci o téměř 0,4 mmol/l nižší oproti běžné referenční skupině, analogicky příznivý genetický profil pro krevní tlak znamenal nižší systolický krevní tlak (STK) o téměř 3 mm Hg. „To sice zní jako minimální rozdíl, reálně měl ale během dlouhého sledování po celou dekádu zásadní a signifikantní význam. Riziko kardiovaskulární příhody ve skupině s příznivým genetickým profilem pro LDL‑C bylo relativně redukováno o 27 procent, ve skupině s příznivým profilem pro krevní tlak o 18 procent. Podle multiregresní analýzy odpovídalo kombinované snížení krevního tlaku o 10 mm Hg a snížení LDL‑C o 1 mmol/l redukci rizika významné příhody o téměř 80 procent a redukci rizika úmrtí z kardiovaskulárních příčin o téměř 70 procent,“ komentoval prof. Linhart.
Geny nezměníme, tlak ale pod kontrolu dostat můžeme
Genetickou výbavu samozřejmě zatím rutinně měnit nejde, optimální výši krevního tlaku je ale do značné míry možné navodit farmakologicky. Především u osob ve středním nebo vysokém kardiovaskulárním riziku je namístě intenzivní intervence se záměrem rychlého (do tří měsíců) poklesu do cílových hodnot STK přinejmenším pod 140 mm Hg, ideálně do rozmezí 120–130 mm Hg. Na rozdíl od terapie dyslipidémie je u redukce krevního tlaku nutná určitá opatrnost – zatímco nebezpečně nízká koncentrace LDL‑C dosud nebyla stanovena, přílišná razance při léčbě hypertenze může vést hlavně u křehčích nemocných k hypotenzním epizodám nebo závažným nežádoucím účinkům. Agresivnější by měla být léčba vysokého krevního tlaku u těch, kteří již mají orgánové poškození, například srdeční selhání nebo chronické onemocnění ledvin (CKD) s proteinurií. U osob s mírnější hypertenzí prvního stupně s STK do 160 mm Hg je léčba indikována časně, pokud jsou ve vysokém riziku nebo již mají rozvinuté hypertenzí mediované orgánové postižení (HMOD). Při vyšším normálním krevním tlaku s STK do 140 mm Hg je potom u rizikovějších nemocných vhodné okamžitou léčbu zvážit. U všech nemocných je třeba doporučit intervence v oblasti životního stylu.
Fixní kombinace – pragmatické a účinné řešení s oporou v guidelines
Podle recentních doporučení ESC/ESH z roku 2018 je u naprosté většiny nově diagnostikovaných nemocných indikováno v třídě doporučení I s úrovní evidence A již zahájení léčby hypertenze v kombinačním režimu pomocí fixní kombinace v jedné tabletě. Monoterapie se připouští jen u osob v nízkém riziku s úvodní hodnotou STK do 150 mm Hg, respektive individualizovaně u křehkých pacientů. Prvním krokem je většinou fixní dvojkombinace inhibitoru ACE (ACEI) nebo sartanu s blokátorem kalciových kanálů (BKK) nebo diuretikem, v druhém kroku potom fixní trojkombinace ACEI/sartanu, BKK a diuretika. Více tablet na léčbu vysokého krevního tlaku by měli užívat pouze pacienti s rezistentním onemocněním, u nich je doporučeno přidat k výše uvedené fixní trojkombinaci zpravidla spironolakton a odeslat je do specializovaného centra. „Již zahájení léčby ve fixní kombinaci s výjimkou vyloženě křehkých nemocných je praktické, pragmatické a účinné. Časnějším dosažením kontroly vzniká ze strany pacienta důvěra v léčebný postup. Naopak do jisté míry nesrozumitelný postup navrhují platná doporučení pro kardiovaskulární prevenci, která popisují dvoustupňový mechanismus s prvotním snížením STK pod 160 mm Hg u všech pacientů a následným pokračováním v dalším kroku jen u vybraných skupin. S tímto postupem příslušné české odborné společnosti (ČKS, ČSH) nesouhlasí a preferují platné guidelines ESC/ESH z roku 2018,“ vymezil se prof. Linhart.
Kdy už navýšení dávky nepomáhá, ale škodí
Prof. Linhart dále připomněl, že navyšování dávky jednotlivých antihypertenziv, stejně jako jejich nežádoucí účinky, mají do jisté míry prahový efekt. „Účinek léků nejprve se stoupající dávkou prudce stoupá, s dalším navýšením dávky se ale křivka oplošťuje a z další eskalace nemocní již neprofitují. U toxicity je ale závislost opačná – při užívání nižších dávek jednotlivých účinných látek jsou nevýrazné a dobře zvladatelné, ve vyšších dávkách jsou limitující. Je tak nasnadě, že od určité dávky se již účinnost téměř nezvyšuje, naopak ale dochází k prohloubení nežádoucích účinků. Od tohoto prahu tak není další eskalace dávky racionální, smysl má současné zacílení na více patofyziologických mechanismů. Problém je, že u většiny pacientů není samostatné působení jen na jednu dráhu dostatečné a nevede k uspokojivé kontrole krevního tlaku. Z klinických studií je zřejmé, že monoterapie selže u naprosté většiny nemocných a tito pacienti budou vyžadovat eskalaci na kombinační léčbu. Jenže než se povede dostatečně vytitrovat léčivou látku první volby, detekovat nedostatečnou účinnost, přidat do kombinace další látku a opět hodnotit, tak zpravidla proběhne několik měsíců až let a pacient stále není kompenzován. Na druhou stranu populační benefit rovnou zahájení léčby v kombinaci je značný, což doložila například již studie autorů Gradman et al. z roku 2013. Časné zahájení kombinačního režimu v ní vedlo oproti sekvenčnímu podávání k relativní redukci rizika kompozitu závažných příhod o 55 procent,“ upozornil a pokračoval: „Z klinických dat je zcela zřejmé, že léčba by až na výjimky měla být zahájena v kombinaci. Zároveň by se ale mělo jednat o fixní kombinaci v jedné tabletě. Hlavním faktorem pro přerušení doporučené terapie je složitost léčby. Na non‑adherenci se sice podílí nevědomá chyba, kdy pacient prostě zapomene lék užít, kromě toho se ale velmi často vyskytuje také non‑adherence zcela úmyslná, kdy se pacient rozhodne, že tablet užívá příliš mnoho, režim je příliš komplikovaný a hypertenze nebolí, a přestane více tablet brát.“
Adherence se promítá do celkové prognózy
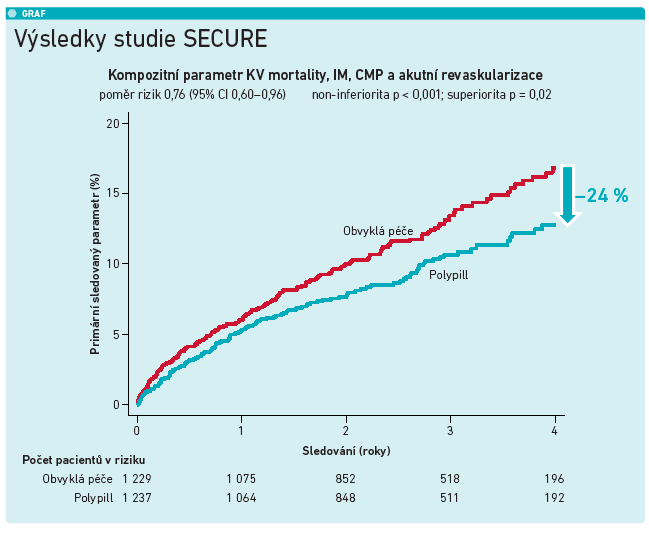
Dalším základním principem nejenom léčby hypertenze je, že pokud je pro vybrané látky dostupná fixní kombinace, pak by měla být využita, respektive by měly být vybrány takové látky, které jsou součástí fixní kombinace. „Koncept polypill počítá se dvěma, třemi nebo více účinnými látkami v jedné tabletě. Již dlouho je zřejmé, že při redukci počtu tablet stoupá adherence a s tím i účinnost léčby, což potvrdila například práce autorů Thom et al. z roku 2013. Kromě toho se ale tento rozdíl dramaticky promítá i do celkové prognózy. To se ukázalo například v práci autorů Bansilal et al. z roku 2016, ve které adherentní nemocní (užívali alespoň 80 % předepsané medikace) po infarktu myokardu nebo s manifestní aterosklerózou vykázali významně nižší riziko další kardiovaskulární příhody než ti neadherentní (18,9 % vs. 26,3 %; hazard ratio [HR] 0,73; p = 0,0004), celkem se studie zúčastnilo skoro 17 000 osob. Z dalších dat je potom zřejmé, že asi třetina hypertoniků přestává léčbu užívat už během prvního roku od diagnózy. Převedení na fixní kombinaci vede nejenom k lepší adherenci, ale rovněž se propisuje do signifikantně lepší prognózy. V randomizované, multicentrické studii autorů Castellano et al., která nedávno vyšla v NEJM a do které naše klinika zařadila 87 subjektů, byla celkem 2 499 nemocným po infarktu myokardu nasazena základní léková kombinace ACEI, statinu a kyseliny acetylsalicylové, intervence se lišila pouze ve fixní nebo volné lékové formě (viz graf). Prostým podáním v jedné tabletě došlo k robustní redukci událostí kompozitního primárního sledovaného parametru kardiovaskulární mortality, infarktu myokardu, cévní mozkové příhody (CMP) a akutní revaskularizace (9,5 % vs. 12,7 %; HR 0,76; 95% CI 0,60–0,96; p = 0,02) a nižší byla rovněž izolovaná kardiovaskulární mortalita. Tak významný efekt přitom nemají ani některé sofistikované inovativní léky. Adherence pacientů v polypillové větvi byla dvojnásobná oproti těm, kteří jednotlivé léky užívali volně,“ zamyslel se prof. Linhart.
Benefit z časného podání antihypertenziv přetrvává i po letech
Velkou a častou chybou v léčbě kardiovaskulárních rizikových faktorů je podle prof. Linharta to, že je zahajována pozdě. To je způsobeno na jedné straně inercií lékaře, na druhé straně ale často i naléháním samotného pacienta. V případě již manifestní hypertenze nebo hypercholesterolémie je samotné doporučení režimových opatření dostatečně účinné jen v malém množství případů, často samozřejmě proto, že jen málokdo je schopen svůj životní styl zásadně změnit. Z mnoha klinických studií s dlouhodobým sledováním je přitom zřejmé, že časná farmakologická intervence přináší benefit, který přetrvává po řadu let nebo i dekád, a to i přes to, že po skončení aktivního období dochází ve studijní i kontrolní skupině ke změnám v medikaci. Příkladem je studie ADVANCE, ve které dostali hypertonici s diabetem buď fixní kombinaci perindoprilu a indapamidu, nebo placebo. Během necelých pěti let aktivního trvání studie došlo k separaci křivek tvrdého sledovaného parametru celkové mortality s HR 0,86. Tento efekt ale přetrvával, ani po 12 letech sledování se křivky dosud neprotnuly, a to i přes to, že pacienti z aktivní větve po skončení vlastní studie většinově uvedenou léčbu dál neužívali. Analogická data přinesla práce HOPE a její extenze HOPE‑TOO s ramiprilem vs. placebo, ve které nejenže se křivky kompozitního sledovaného parametru kardiovaskulárních příhod v extenzi k sobě již nepřiblížily, jejich separace se dále prohlubovala. Jev následně potvrdila metaanalýza extenzí 18 velkých randomizovaných studií antihypertenzní léčby, léčby po infarktu myokardu a srdečního selhání autorů Kostis et al. V aktivní fázi v ní farmaka snížila celkovou mortalitu s OR 0,84, v extenzích přetrvávalo OR 0,85. Jedná se tak o nějakou formu fyziologicko‑metabolické paměti, kde zanedbanou časnou intervenci již nelze později zcela dohonit. „Pokud se povede ochránit cévy záhy po stanovení diagnózy, tak efekt přetrvává po velmi dlouhou dobu, pravděpodobně celoživotně. Časná identifikace osob v riziku v relativním mládí je tak zcela zásadní a bez ní nebude ani léčba moderními přípravky dostatečně účinná. Hypertonici do 55 let věku sice mají nejnižší absolutní riziko kardiovaskulárních příhod oproti starším osobám, ale i oni mají z léčby jednoznačný relativní profit, doložený kvalitnějšími daty než ve starším věku s velmi úzkými konfidenčními intervaly,“ sdělil prof. Linhart.
Redukce kardiovaskulárního rizika by podle prof. Linharta měla být komplexní: „Pokud se na jedné straně zdaří účinně snížit krevní tlak, ale je toho dosaženo látkou, která indukuje diabetes nebo poškozuje metabolismus lipidů, pak nelze vyloženě hovořit o úspěchu. V tomto smyslu je vhodné zmínit data ze studie ASCOT‑BPLA a jejího šestnáctiletého prodlouženého sledování Legacy. Studie srovnávala antihypertenzní působení amlodipinu a atenololu, k prvnímu jmenovanému šlo při nedostatečné samostatné účinnosti přidat perindopril (na konci aktivní fáze studie u 68,4 % nemocných), k druhému bendroflumethiazid. Pacienti, kteří užívali amlodipin ± perindopril, zaznamenali o 14 procent nižší kardiovaskulární mortalitu. Pacienti léčení amlodipinem rovněž vykazovali během léčby o 0,2 mmol/l nižší glykémii, o 0,79 kg nižší tělesnou hmotnost, o 0,23 mmol/l nižší triglyceridy nebo o 0,11 mmol/l vyšší HDL cholesterol. Tyto rozdíly byly sice malé, ale statisticky signifikantní a na velké populaci téměř 20 000 pacientů přinášely významný kumulativní benefit. K rozvoji nově zjištěného diabetu došlo během úvodního pětiletého sledování u 567 vs. 799 pacientů a zejména v nejvíce k diabetu rizikovém kvartilu (z hlediska lačné glykémie, BMI a dalších parametrů) byl rozdíl velmi významný. Metabolická neutralita antihypertenzní terapie je tak žádoucí u všech nemocných, naprosto klíčové je ji ale zohlednit především u pacientů s již přítomnými známkami metabolického syndromu a inzulinové rezistence.“
Kvalita života v dlouhodobém horizontu
Léčba vysokého krevního tlaku nemá vliv jen na závažné kardiovaskulární příhody, ale také na kvalitu života. To je o to důležitější u mladších osob, které sice většinou nejsou hypertenzí v horizontu pár let ohroženi na životě, léčba pro ně ale znamená určitá omezení. „Skóre se zdravím související kvality života je obecně v České republice v mezinárodním srovnání spíše nízké. Záhy po stanovení diagnózy hypertenze opravdu kvalita života pacientů klesá, cítí se ohroženi a musejí měnit svůj životní styl. Tento pokles přitom málokdy pramení vyloženě ze srdečních nebo jiných fyzických symptomů, podílí se na něm naopak emoční stres. Pokud se ale podaří krevní tlak zkompenzovat, tak se kvalita života opět vrací a pacienti z léčby dlouhodobě profitují. Předpokladem pro takový průběh je ale nasazení nejenom efektivní, ale také dobře snášené kombinace léčivých látek, jako je fixní kombinace blokátoru systému RAAS, blokátoru kalciových kanálů a ideálně thiazide‑like diuretika (indapamid, chlortalidon), klasický hydrochlorothiazid je totiž zatížen nežádoucími účinky. Příkladem je kombinace amlodipinu, perindoprilu a indapamidu,“ uzavřel prof. Linhart.