Léčba hypertenze v době pandemie COVID‑19
Souhrn
Hypertenze je nejčastější kardiovaskulární onemocnění, a v důsledku toho i nejčastější chronické onemocnění v ordinaci praktického lékaře. Poskytování zdravotní péče bylo v centrech excelence Evropské společnosti pro hypertenzi na jaře 2020 v důsledku pandemie COVID‑19 významně omezeno.
SARS‑CoV‑2 se váže na specifický angiotenzin‑konvertující enzym typu 2 (ACE2) a jeho prostřednictvím proniká do buňky. Inhibitory ACE a blokátory AT1-receptorů pro angiotenzin II (dále AT1-blokátory) zvyšují hladinu ACE2, a teoreticky tak mohou usnadňovat vstup SARS‑CoV‑2 do buněk. V současné době neexistují důkazy, že vysazení inhibitorů ACE nebo AT1-blokátorů zabrání infekci COVID‑19 nebo ovlivní jeho klinický průběh. Odborné společnosti se proto shodují v tom, že dosavadní léčbu inhibitory ACE nebo AT1-blokátory není třeba v případě onemocnění COVID‑19 paušálně přerušovat.
Ačkoli je hypertenze u pacientů s COVID‑19 v současné době obecně považována za prognosticky negativní faktor spojený s vyšším rizikem těžkého průběhu a úmrtí, je možné, že dosavadní analýzy jsou zatíženy nedostatečnou nebo zcela chybějící adjustací na věk a doprovodná onemocnění. Řada studií neprokázala, že by hypertenze byla nezávislým prediktorem průběhu COVID‑19. U některých pacientů po prodělaném onemocnění COVID‑19 může přetrvávat vyšší krevní tlak a vyšší klidová tepová frekvence. (Kap Kardiol 2021; 13: 2–8)
Klíčová slova
· inhibitory ACE · AT1-blokátory · měření krevního tlaku v domácím prostředí · SARS‑CoV-2 · angiotenzin‑konvertující enzym typu 2 (ACE2)
Úvod
Hypertenze je nejčastější kardiovaskulární onemocnění, které postihuje 20–50 % dospělé populace. V České republice byla hypertenze při posledním průřezovém šetření v rámci studie Czech post‑MONICA nalezena u 40,1 % osob ve věku 25–64 let.1 Hypertenze je v důsledku své vysoké prevalence i nejčastějším chronickým onemocněním, se kterým se setkává praktický lékař ve své ordinaci.
Coronavirus disease 2019 (COVID‑19) je infekční onemocnění, jehož původcem je Betacoronavirus, nazvaný SARS‑CoV‑2 (severe acute respiratory syndrome‑related coronavirus), identifikovaný v roce 2002. Na přelomu let 2019 a 2020 se objevila epidemie respirační choroby COVID‑19 v čínském městě Wu‑chan, odkud se rozšířila do celého světa.2 Světová zdravotnická organizace vyhlásila propuknutí globálního stavu zdravotní nouze v lednu 2020 a pandemie v březnu 2020. Do 21. března 2021 bylo ve 192 zemích potvrzeno celkem 122 536 880 případů, z toho 2 703 780 úmrtí, připisovaných Covid‑19. Česká republika patří v současné době mezi nejvíce zasažené země (celkem ke 24. březnu 2021 evidováno 1 496 393 potvrzených případů, zemřelo 25 258).
Dotazníkové šetření Evropské společnosti pro hypertenzi
V důsledku přírodních katastrof, jako jsou zemětřesení, hurikány nebo tsunami, ekologických havárií (např. výbuch nebo poškození jaderné elektrárny) nebo útoků teroristů byl často pozorován vzestup krevního tlaku, nárůst incidence kardiovaskulárních onemocnění a následně vzestup úmrtnosti. Je velmi pravděpodobné, že pandemie COVID‑19 bude mít nepříznivé dopady na zdraví ve střednědobém i dlouhodobém horizontu. Důsledky pandemie COVID‑19 nemusejí být jen v přímém vztahu ke koronaviru, nýbrž mohou souviset se suboptimální kontrolou kardiovaskulárních rizikových faktorů. Kontrola hypertenze může být zhoršena v důsledku akutní a protrahované stresové zátěže, která může aktivovat sympatický nervový systém, systém renin‑angiotenzin a ostatní endogenní faktory zvyšující krevní tlak. Změna životosprávy v období lockdownu, často spojená s menší fyzickou aktivitou, zvýšeným příjmem potravy včetně zvýšeného příjmu soli a zvýšené konzumace alkoholických nápojů, vede k nárůstu hmotnosti. Po pandemii vyvolané akutním virovým onemocněním může následovat ekonomická a sociální krize projevující se např. vzestupem nezaměstnanosti. V neposlední řadě nemusí COVID‑19 postihovat pouze plíce, ale také kardiovaskulární systém a ledviny. Konečně i poskytování zdravotní péče pro chronická onemocnění, jako je hypertenze, může být nepříznivě ovlivněno v důsledku lockdownu.
Evropská společnost pro hypertenzi (ESH) se proto rozhodla uspořádat dotazníkové šetření v síti svých center excelence (ESH excellence centers).3 Dotazníky byly k dispozici online od 15. 6. 2020 do 3. 7. 2020. Akce se zúčastnilo 52 center ve dvaceti evropských zemích, ve dvou zemích v Jižní Americe a jedné zemi na Středním východě. V každém z těchto center bylo v průměru léčeno 1 500 hypertoniků ročně, před vypuknutím pandemie COVID‑19 bylo týdně vyšetřeno v průměru 50 pacientů. Většina center excelence (85 %) uváděla uzavření služeb pro neakutní necovidové pacienty během vrcholu pandemie v jejich zemi. Otevřena zůstala pouze některá centra excelence ve Velké Británii, Finsku, Itálii, Slovinsku, Švédsku a na Ukrajině. V týdnu před vypuknutím pandemie COVID‑19 bylo v centrech excelence vyšetřeno pouze asi pět pacientů. Pacienti měli údajně omezený přístup k lékařům, se kterými by mohli konzultovat své problémy. Pouze několik málo center uvedlo, že pacienti měli omezený přístup do lékáren nebo neměli antihypertenziva. Většina center excelence v době jarní pandemie 2020 neprováděla 24hodinovou monitoraci krevního tlaku, ale pacienti si sami měřili krevní tlak v domácích podmínkách (63 %, rozmezí 0–100 %). Poskytování zdravotní péče bylo v průměru přerušeno na dobu devíti týdnů (rozmezí 0–16 týdnů). Dvě třetiny center se vrátily k pravidelnému provozu koncem června 2020. V 66 % center byli lékaři dotazováni na užívání léků blokujících systém renin‑angiotenzin.
Vztah mezi COVID‑19 a systémem renin‑angiotenzin
Na základě původních zpráv z Číny, že hypertenze může být spojena s vyšším rizikem úmrtí u pacientů hospitalizovaných pro COVID‑19, byla medializována hypotéza, že inhibitory ACE a blokátory receptorů AT1 pro angiotenzin II (dále AT1-blokátory) mohou zvyšovat riziko a závažnost infekce SARS‑CoV‑2. Tyto obavy vznikly v důsledku toho, že SARS‑CoV‑2 se váže na specifický angiotenzin‑konvertující enzym typu 2 (ACE2) a jeho prostřednictvím proniká do buňky (obr. 1).4 Inhibitory ACE a AT1-blokátory zvyšují hladinu ACE2, a teoreticky tak mohou usnadňovat vstup SARS‑CoV‑2 do buněk.
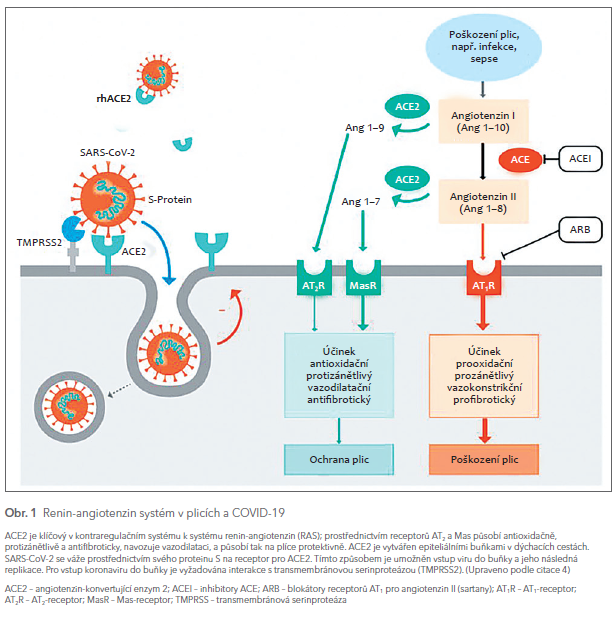
Angiotenzin‑konvertující enzym typu 2 (ACE2) byl objeven teprve v roce 2000, je přítomen na buněčných membránách většiny orgánů, s angiotenzin‑konvertujícím enzymem (ACE) má identickou strukturu jen ve 40 % a jeho funkcí je působit jako protiváha ACE.
Angiotenzin‑konvertující enzym typu 2 (ACE2) je mono‑karboxypeptidáza, která je schopna hydrolyzovat peptidickou vazbu na karboxylovém terminálu (C‑terminál) proteinu nebo peptidu. Tento enzym (ACE2) hydrolyzuje angiotenzin II na vazodilatační peptid angiotenzin 1–7 a současně angiotenzin I na angiotenzin 1–9. Experimentální studie u hlodavců ukázaly, že jak angiotenzin 1–7, tak angiotenzin 1–9 mají organoprotektivní účinky.
Vazba na enzym ACE2 vyžaduje přítomnost povrchového virového proteinu S1. Pro následný vstup koronaviru do buňky je vyžadována interakce s transmembránovou serinovou proteázou (TMPRSS2). Bylo potvrzeno, že SARS‑CoV‑2 vstupuje do buňky stejným způsobem a navozuje down‑regulaci ACE2. V plicích se receptory ACE2 vyskytují především v plicních alveolech, kde mají vysokou expresi na epitelových buňkách (pneumocytech II. typu) a makrofázích. Obecně lze konstatovat, že exprese ACE2 v plicích je nízká ve srovnání s ostatními orgány, jako jsou např. střevo, testes, srdce a ledviny. ACE2 se také může rozštěpit na rozpustnou formu (interakcí s disintegrinem a metaloproteázou 17), která neproniká do buněk, nýbrž cirkuluje v tělesných tekutinách.
Experimentální práce prokázaly, že některé AT1-blokátory zvyšují expresi ACE2 v srdci a ledvinách. Pokud jde o inhibitory ACE a jejich účinky, jsou důkazy méně přesvědčivé. Hlavním důvodem pro studium exprese ACE2 byl předpoklad, že vysoké hodnoty ACE2 mohou usnadnit tvorbu angiotenzinu 1–7, a tím zvyšovat protektivní účinek na srdce nebo ledviny.
U lidí zatím nebylo prokázáno významné ovlivnění ACE2 blokádou systému renin‑angiotenzin.
Je hypertenze nezávislým prognostickým prediktorem u pacientů s COVID‑19?
První zprávy z ohnisek COVID‑19 (Wu‑chan, Lombardie a New York City) informovaly o vyšší prevalenci hypertenze u hospitalizovaných pacientů se závažným průběhem COVID‑19. Velká americká studie zahrnující 5 700 hospitalizovaných pacientů nalezla celkovou prevalenci hypertenze 56 %, což bylo velmi podobné údajům z Číny (50 %) a Itálie (49 %). Navzdory těmto pozorováním vztah mezi hypertenzí a COVID‑19 není jasný. Závažnější průběhy onemocnění COVID‑19 jsou popisovány u starších osob, které také mají vyšší prevalenci hypertenze. Průměrný věk pacientů hospitalizovaných v Lombardii a New Yorku byl 63 let a prevalence hypertenze u těchto nemocných odpovídá prevalenci hypertenze v obecné populaci. Byla nalezena vyšší prevalence hypertenze u hospitalizovaných a kriticky nemocných pacientů s COVID‑19. Není však jasné, zda tento vztah je kauzální, anebo zda je ovlivněn jinými faktory, jako je věk a ostatní komorbidity asociované s hypertenzí (obezita, diabetes mellitus, chronické renální onemocnění), protože většina studií nezahrnula diabetes a obezitu do multivariační analýzy. Velká čínská studie zahrnující 3 400 osob prokázala, že hypertenze sama o sobě nebyla nezávislým prediktorem průběhu onemocnění, nýbrž pouze v kombinaci s diabetem nebo ostatními rizikovými faktory (Sun et al., 2020). Někteří autoři neprokázali vliv hypertenze ani diabetu na průběh onemocnění COVID‑19 (Gupta et al., 2020), zatímco podle jiných jak hypertenze, tak diabetes s obezitou nebo bez obezity byly nezávisle spojeny s horším průběhem.
V jiné studii (Bauer et al., 2020) byla nalezena hypertenze jako nezávislý prediktor pouze u pacientů mladších 65 let; naproti tomu diabetes mellitus a městnavé srdeční selhání byly nezávislými prediktory u pacientů mladších 65 let i u všech pacientů ve studii. V jiné velké studii (Barrera et al., 2020), zahrnující téměř 16 000 osob, byly hypertenze a diabetes nezávislými prediktory hospitalizace na jednotce intenzivní péče a mortality. Současná přítomnost hypertenze a diabetu nebyla prediktorem závažného průběhu COVID‑19.
Velká italská studie zahrnující téměř 4 000 pacientů s COVID‑19, hospitalizovaných na jednotce intenzivní péče, prokázala, že hypertenze, diabetes mellitus, kardiovaskulární onemocnění, hypercholesterolemie, chronické onemocnění ledvin a ostatní doprovodná onemocnění byly prediktory mortality u těchto pacientů, avšak pouze diabetes a hypecholesterolemie byly nezávislými prediktory (Grasselli et al., 2020).
National Cohort Study v Anglii analyzovala 19 256 pacientů s COVID‑19 přijatých na jednotky intenzivní péče (Dennis et al., 2020). Diabetici 2. typu měli vyšší riziko úmrtí nezávisle na hypertenzi, chronickém respiračním onemocnění, chronickém srdečním onemocnění, chronickém renálním onemocnění, chronickém onemocnění jater a ostatních potenciálních faktorech.
Nejdůležitější studie hodnotící hypertenzi ve vztahu k průběhu COVID‑19 jsou uvedeny v tabulce (tab. 1). Většina studií má však řadu omezení: jedná se o retrospektivní studie, zavádějící faktory nebyly hodnoceny, chybějí informace o trvání hypertenze, diabetu a dalších komorbiditách, stejně jako o léčbě hypertenze a diabetu.
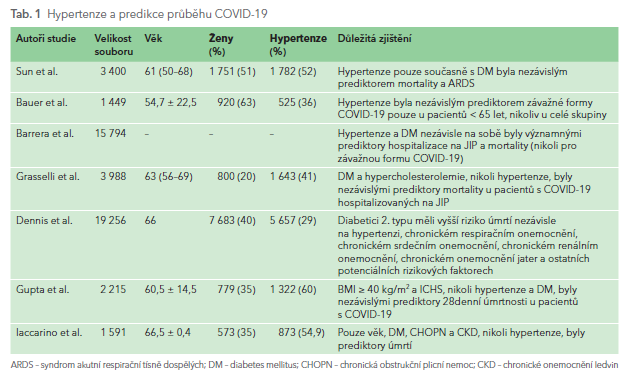
Metodicky dobře provedenou studií je studie SARS‑RAS Italské společnosti pro hypertenzi, která zahrnula 1 591 pacientů hospitalizovaných ve 26 nemocnicích 13 italských regionů.5 Hypertenze byla sice nejčastějším doprovodným onemocněním, nikoli však rizikovým faktorem pro rozvoj onemocnění COVID‑19 nebo závažnost průběhu. Významnými prediktory mortality byly věk, diabetes mellitus, chronická obstrukční plicní nemoc (CHOPN) a chronické onemocnění ledvin. Riziko úmrtí narůstalo exponenciálně se skóre Charlesonova indexu doprovodných onemocnění (Charleson Comorbidity Index).
Ačkoli je hypertenze u pacientů s COVID‑19 dnes obecně považována za prognosticky negativní faktor spojený s vyšším rizikem těžkého průběhu a úmrtí,6 je možné, že dosavadní analýzy jsou zatíženy nedostatečnou nebo zcela chybějící adjustací na věk a doprovodná onemocnění.
Vliv hodnoty krevního tlaku na průběh onemocnění COVID‑19
Existuje poměrně málo údajů o vlivu hodnoty krevního tlaku (TK) a náchylnosti k onemocnění nebo závažnosti průběhu onemocnění COVID‑19. Většina studií z počátečního období pandemie byla postavena pouze na anamnestických údajích, a nebyla proto zcela spolehlivá. Byly publikovány dvě studie z Číny, které analyzují vliv kontroly TK na průběh onemocnění COVID‑19.
Ran et al. (2020) analyzovali 803 hypertoniků s COVID‑19 a zjistili, že průměrný systolický TK byl nezávislým prediktorem pro rozvoj srdečního selhání. Po adjustaci na ostatní faktory (systolický a diastolický TK při přijetí, věk, pohlaví, kouření, konzumace alkoholu) a komorbidity (maligní onemocnění, diabetes mellitus, ICHS, CMP, CHOPN, chronické jaterní a ledvinné onemocnění) zůstal významným prediktorem srdečního selhání průměrný systolický TK a pulsní tlak; vzestup variability systolického TK měl hraniční význam pro rozvoj srdečního selhání. Zvýšená variabilita TK byla spojena s vyšším rizikem úmrtí a hospitalizace na jednotce intenzivní péče. Riziko rozvoje srdečního selhání u pacientů s COVID‑19 bylo významně zvýšeno u pacientů s vysokým systolickým TK, závislost pro diastolický TK byla méně zřejmá. Tato zjištění dokazují, že vysoká hodnota TK je důležitým prediktorem špatného průběhu onemocnění COVID‑19 a že zejména hodnota systolického TK by měla být primárním cílem kontroly TK u pacientů s COVID‑19.
Chen et al. (2020) popsali vzestup rizika pro úmrtí, septický šok, ARDS, respirační selhání, mechanickou ventilaci a hospitalizaci na jednotce intenzivní péče od normotenze přes hypertenzi 1., 2. a 3. stupně. V multivariační analýze byla hypertenze 2. a 3. stupně nezávislým prediktorem nežádoucích příhod. Diabetes mellitus nebyl zařazen do multivariační analýzy, ačkoli se vyskytoval u 14,6 % studované populace. Prevalence diabetu narůstala se stupněm hypertenze a ve 3. stupni hypertenze byl diabetes uváděn u 25,3 % hypertoniků.
Vztah mezi hodnotou TK a průběhem onemocnění COVID‑19 není snadné analyzovat, protože hodnota TK je velmi variabilní a závisí na doprovodných onemocněních. Navíc obě studie sledovaly hospitalizované pacienty, u kterých byl TK měřen po přijetí, a nejsou známy hodnoty TK po vzniku symptomů onemocnění COVID‑19.
Inhibice systému renin‑angiotenzin a průběh onemocnění COVID‑19
V současné době neexistují důkazy, že vysazení inhibitorů ACE nebo AT1-blokátorů zabrání infekci COVID‑19 nebo ovlivní jeho klinický průběh (Messerli et al., 2020; Brojakowska et al., 2020).7 Naproti tomu rozvoj infarktu myokardu, myokarditidy a kardiomyopatie byl pozorován u pacientů s COVID‑19, u kterých došlo k přerušení užívání kardioprotektivní medikace včetně inhibitorů systému renin‑angiotenzin. Retrospektivní čínská studie provedená u 1 128 hospitalizovaných hypertoniků zjistila, že užívání inhibitorů ACE nebo AT1-blokátorů za hospitalizace bylo spojeno s nižším rizikem celkové mortality (Zhang et al, 2020). Mancia et al. (2020) analyzoval 6 272 pacientů s potvrzenou infekcí COVID‑19 a porovnával je se 30 000 osobami odpovídajícího věku, pohlaví a místa bydliště. Pacienti s COVID‑19 byli častěji léčeni blokátory systému renin‑angiotensin, ale i dalšími skupinami antihypertenziv. V logistické regresní multivariační analýze nebyla léčba inhibitory ACE ani AT1-blokátory spojena s vyšším rizikem infekce COVID‑19.
Odborné společnosti poměrně rychle reagovaly na otázku léčby inhibitory ACE a AT1-blokátory v období pandemie COVID‑19. Rada pro hypertenzi Evropské kardiologické společnosti (ESC Council on Hypertension) vydala 13. března 2020 poziční stanovisko, ve kterém se konstatuje nedostatek důkazů svědčících pro riziko podávání inhibitorů ACE a AT1-blokátorů. Protože neexistují klinické ani vědecké důkazy podporující přerušení této antihypertenzní léčby, doporučuje se v ní pokračovat.
American Heart Association (AHA), Heart Failure Society of America (HFSA), American College of Cardiology (ACC) ve společném dokumentu ze 17. března 2020 rovněž doporučují pokračovat v léčbě inhibitory ACE nebo AT1-blokátory v indikaci srdeční selhání, arteriální hypertenze nebo ischemická choroba srdeční.
Evropská společnost pro hypertenzi (ESH) se k této otázce vyjádřila 15. dubna 2020. U stabilních pacientů s prokázaným onemocněním je doporučeno postupovat podle obecných doporučení ESC/ESH pro léčbu hypertenze. Pouze u pacientů s těžkými symptomy onemocnění, sepsí nebo hemodynamickou nestabilitou by mělo být v jednotlivých případech rozhodnuto o případném přerušení léčby.
Nejdůležitější studie analyzující průběh onemocnění COVID‑19 a užívání blokátorů systému renin‑angiotenzin‑aldosteron jsou uvedeny v tabulce (tab. 2). Zatím byla publikována pouze jedna randomizovaná klinická studie, která zahrnula 659 pacientů léčených inhibitory ACE nebo AT1-blokátory a hospitalizovaných pro mírný nebo středně závažný průběh COVID‑19.8 Pacienti byli náhodným způsobem rozděleni na skupinu, u které byla léčba inhibitory ACE nebo AT1-blokátory přerušena (n = 334), a na skupinu, u které léčba pokračovala (n = 325). Hlavním hodnoceným parametrem bylo přežívání 30 dní od randomizace. Mezi oběma skupinami nebyly nalezeny významné rozdíly v tomto parametru (21,9 ± 8 dní u skupiny, která léčbu přerušila, versus 22,9 ± 8 dní ve skupině, která v léčbě pokračovala) ani v celkové úmrtnosti (2,7 % vs. 2,8 %).
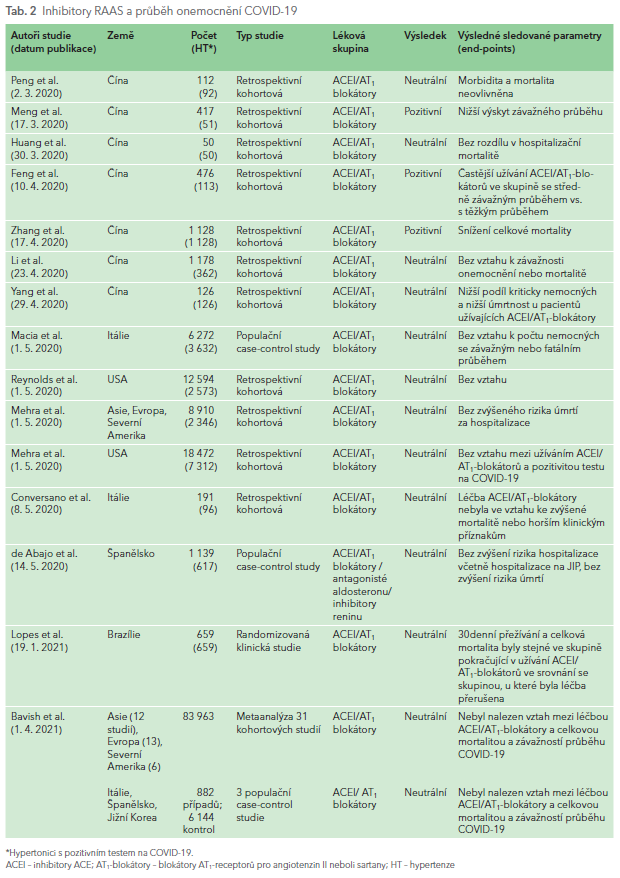
Medicína založená na důkazech přikládá nejvyšší váhu metaanalýzám. Poslední číslo časopisu Journal of Hypertension přináší metaanalýzu 34 studií (31 kohortových studií a tři studie případů a kontrol; case‑control studies).9 Kohortové studie poskytly údaje u 87 951 pacientů s COVID‑19, z nichž 22 383 bylo léčeno inhibitory ACE nebo AT1-blokátory. Nebyl nalezen vztah mezi užíváním inhibitorů ACE nebo AT1-blokátorů a celkovou mortalitou ani závažností průběhu onemocnění COVID‑19.
Důsledky COVID‑19 na krevní tlak a tepovou frekvenci
U některých pacientů po prodělaném onemocnění COVID‑19 přetrvává vyšší krevní tlak a vyšší klidová tepová frekvence. Příčinou může být aktivace systému renin‑angiotenzin‑aldosteron nebo aktivace sympatického nervového systému, na které se může podílet úplné poškození nebo dysfunkce reflexů snižujících aktivitu sympatiku a posilujících aktivitu parasympatiku jako důsledek přímého působení viru na neurony. Rovněž protrahovaná mechanická ventilace, spojená s podáváním sedativ a inotropních látek, dále horečka, hypoxie, zánět, ischemie a vaskulitida mohou být dalšími přispívajícími faktory. Tyto změny mohou přetrvávat a mohou být příčinou přetrvávajícího vyššího krevního tlaku nebo špatně kontrolované hypertenze u pacientů, kteří dříve dosahovali cílových hodnot. U těchto pacientů je vhodné provést 24hodinovou monitoraci krevního tlaku.
COVID‑19 může také zhoršovat kontrolu glykemie nebo způsobit závažnou hyperglykemii a metabolické komplikace u hospitalizovaných pacientů s dříve známým nebo nově zachyceným diabetem. Příčinou může být akutní poškození beta‑buněk pankreatu.
Závěry
Hypertenze je v důsledku své vysoké prevalence nejčastějším chronickým onemocněním v ordinaci praktického lékaře. Vzhledem k tomu, že věk je nesporným rizikovým faktorem pro vznik onemocnění COVID‑19, je hypertenze i častým doprovodným onemocněním u pacientů s COVID‑19. Nepříznivé důsledky pandemie COVID‑19 nemusejí být jen v přímém vztahu k SARS‑CoV‑2, nýbrž mohou souviset například s horší kontrolou hypertenze v důsledku akutní a protrahované stresové zátěže a negativních změn životosprávy v období lockdownu (menší fyzická aktivita, zvýšený kalorický příjem včetně zvýšeného příjmu soli a alkoholu). Pandemie COVID‑19 může způsobit horší dostupnost lékařské péče chronických onemocnění, jako je hypertenze. V tomto kontextu je důležité měření krevního tlaku v domácím prostředí a možnost telefonické konzultace.10
Je velmi pravděpodobné, že pandemie COVID‑19 bude mít nepříznivé dopady na zdraví i ve střednědobém i dlouhodobém horizontu.
SARS‑CoV‑2 se váže na specifický ACE2 a jeho prostřednictvím proniká do buňky. Inhibitory ACE a AT1-blokátory zvyšují hladinu ACE2, a teoreticky tak mohou usnadňovat vstup SARS‑CoV‑2 do buněk. V současné době neexistují důkazy, že vysazení inhibitorů ACE či AT1-blokátorů zabrání infekci COVID‑19 nebo ovlivní jeho klinický průběh. Naproti tomu rozvoj infarktu myokardu, myokarditidy a kardiomyopatie byl pozorován u pacientů s COVID‑19, u kterých došlo k přerušení užívání kardioprotektivní medikace včetně inhibitorů systému renin‑angiotenzin.
Odborné společnosti, jako jsou Evropská kardiologická společnost a Evropská společnost pro hypertenzi nebo American Heart Association, se shodují, že u pacientů léčených inhibitory ACE nebo AT1-blokátory, kteří onemocní COVID‑19, není důvod dosavadní léčbu blokátory systému renin‑angiotenzin přerušovat. O případném přerušení léčby by mělo být rozhodnuto individuálně (např. u hemodynamicky nestabilních pacientů nebo u pacientů v septickém stavu).
Ačkoli je hypertenze u pacientů s COVID‑19 v současné době obecně považována za prognosticky negativní faktor spojený s vyšším rizikem těžkého průběhu a úmrtí, je možné, že dosavadní analýzy jsou zatíženy nedostatečnou nebo zcela chybějící adjustací na věk a doprovodná onemocnění. Řada studií neprokázala, že by hypertenze byla nezávislým prediktorem průběhu COVID‑19.
U některých pacientů po prodělaném onemocnění COVID‑19 může přetrvávat vyšší krevní tlak a vyšší klidová tepová frekvence. Je proto vhodné provést 24hodinovou monitoraci krevního tlaku.
Základní literatura
1. Cífková R, Bruthans J, Wohlfahrt P, et al. Prevalence hlavních rizikových faktorů kardiovaskulárních onemocnění v české populaci v letech 2015–2018. Studie Czech post‑MONICA. Cor Vasa 2020;62:6–16.
2. Trojánek M, Grebenyuk V, Herrmannová K, et al. A novel coronavirus (SARS‑CoV 2) and COVID‑19. Čas Lék Česk 2020;159:55–66.
3. The corona‑virus disease 2019 pandemic compromised routine care for hypertension: a survey conducted among excellence centers of the European Society of Hypertension. J Hypertens 2021;39:190–195.
4. Kreutz R, Abd El‑Hady Algharably E, Ganten D, Messerli F. [Renin‑angiotensin‑system (RAS) and COVID‑19 – on the prescription of RAS blockers]. Dtsch Med Wochenschr 2020;145:682–686.
5. Iaccarino G, Grassi G, Borghi C, Age and multimorbidity predict death among COVID‑19 patients: results of the SARS‑RAS study of the Italian Society of Hypertension. Hypertension 2020;76:366–372.
6. Izcovich A, Ragusa MA, Tortosa F, et al. Prognostic factors for severity and mortality in patients infected with COVID‑19: a systematic review. PLoS One 2020;15(11):e0241955.
7. Veselý J. Léčba inhibitory ACE a blokátory receptoru AT1 pro angiotenzin II v době pandemie COVID‑19. Cor Vasa 2020;62:27–32.
8. Lopes RD, Macedo AVS, de Barros ESPGM, et al. Effect of discontinuing vs continuing angiotensin‑converting enzyme inhibitors and angiotensin II receptor blockers on days alive and out of the hospital in patients admitted with COVID‑19: a randomized clinical trial. JAMA 2021;325:254–264.
9. Bavishi C, Whelton PK, Mancia G, et al. Renin‑angiotensin‑system inhibitors and all‑cause mortality in patients with COVID‑19: a systematic review and meta‑analysis of observational studies. J Hypertens 2021;39:784–794.
10. Seifert B, Bezdíčková L, Mucha C, et al. Pandemie infekce COVID‑19 a primární péče. Doporučený diagnostický a terapeutický postup pro všeobecné lékaře 2020. Praha: Centrum doporučených postupů pro praktické lékaře SVL ČLS JEP 2020.
Ostatní literatura u autorky.
Zdroj: MT