Multidisciplinární přístup u diabetika vedoucí k detekci mikroa makrovaskulárních komplikací
Pacienti s diabetes mellitus často nesplňují kritéria pro uspokojivou kompenzaci diabetu jak z hlediska preprandiálních i postprandiálních glykemií, tak i hodnot glykovaného hemoglobinu (HbA1c), glykemické variability1, ale v poslední době i doby strávené v cílovém rozmezí (4–10 mmol/l, TIR)2. Pokud má daný pacient i určitou genetickou predispozici ke vzniku mikroangiopatických komplikací3, dochází k rozvoji pozdních komplikací diabetu. Podobně neuspokojivá kompenzace diabetu spolu s genetickými vlohami,4 rizikovými faktory aterosklerózy (kouření, hypertenze, obezita apod.) a jejich genetickými predispozicemi (např. vlohy pro hypertenzi zvyšují riziko kardiovaskulárních (KV) onemocnění u nemocných s diabetem o 6 %)3, přispívají k rozvoji makrovaskulárních komplikací diabetu.
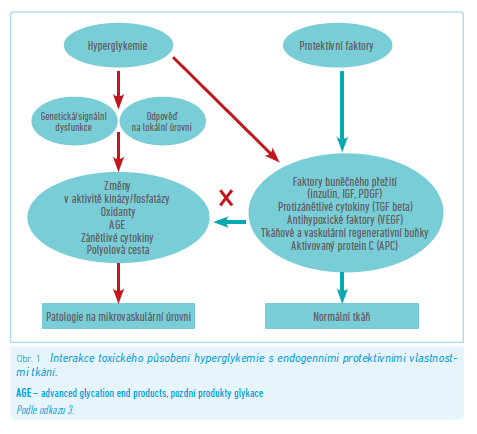
Pozdní komplikace cukrovky se vyskytují obvykle u pacientů s diabetes mellitus (DM) 1. typu zhruba po 5–10 letech trvání nemoci. Ovšem někteří jedinci i po 50 letech trvání DM 1. typu nerozvinou pozdní komplikace nezávisle na kompenzaci diabetu, a to vlivem řady protektivních faktorů (obr. 1, 3). U pacientů s DM 2. typu není takovou vzácností, že jsou pozdní komplikace diabetu přítomny již v době stanovení diagnózy cukrovky (dáno dlouhodobě asymptomaticky probíhajícím prediabetem a diabetem)5, v některých případech se diabetes dokonce manifestuje právě těmito pozdními komplikacemi – nejčastěji syndromem diabetické nohy, méně často selháním ledvin nebo ztrátou zraku.
Proto vždy při objevení se očních změn, postižení ledvin, které by mohly patřit do ranku diabetických komplikací, nebo syndromu diabetické nohy bychom měli pokaždé na diagnózu diabetu pomýšlet a provést vedle řádné diagnostiky DM i vyšetření pozdních mikrovaskulárních komplikací (schéma 1)6. Podobně i v případě cévní mozkové příhody (CMP), srdečních příhod, srdečního selhání nebo ischemické choroby dolních končetin (ICHDK) bychom měli vždy kromě standardních rizikových faktorů aterosklerózy pátrat i po diabetu.
Screening řady mikroangiopatických i makroangiopatických komplikací obvykle vyžaduje multidisciplinární přístup – spolupráci ošetřujícího lékaře (diabetologa/PL) s oftalmology, nefrology, neurology, podiatry, angiology, kardiology apod.
Mikrovaskulární komplikace – jejich výskyt, rizikové faktory a diagnostika
Mezi tyto komplikace řadíme diabetickou retinopatii, diabetické postižení ledvin a diabetickou neuropatii. Poslední jmenovaná často v kombinaci s dalšími rizikovými faktory, zejména s ICHDK, indukuje syndrom diabetické nohy.
Diabetická retinopatie
Diabetická retinopatie, patřící mezi mikrovaskulární komplikace diabetu, se vyskytuje zhruba u 11 % diabetiků.7 Nebezpečná je progresí do stadií vedoucích k nejčastější příčině získané slepoty u nás. Riziko oslepnutí u diabetika je 10–20krát vyšší než u nediabetika.7 Rizikovými faktory pro rozvoj diabetické retinopatie jsou vyšší věk, delší trvání diabetu, dlouhodobá dekompenzace DM, hypertenze a diabetické postižení ledvin. Komplexní preventivní a léčebné postupy redukují riziko ztráty zraku o více než 90 %. Proto je nutno provádět aktivně screening diabetické retinopatie, ovlivňovat rizikové faktory jejího vzniku a při léčbě spolupracovat s oftalmology – specialisty.8
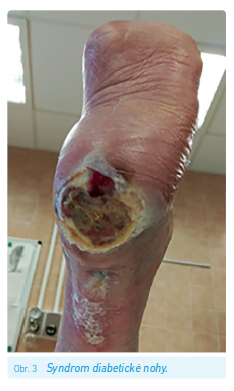
Do diabetické retinopatie řadíme neproliferativní a proliferativní retinopatii (obr. 2) a makulární edém. Jednotlivá stadia retinopatie se od sebe liší množstvím změn viditelných na očním pozadí – výskytem mikroaneurysmat, exsudátů, flebopatie, hemoragií, ischemických změn a neovaskularizací. Makulární edém, který se vyskytuje u 2–8 % diabetiků (po delším trvání DM až téměř u 30 %)7, je charakterizován abnormálním ztluštěním sítnice na podkladě akumulace tekutiny v anatomicky predisponované části sítnice, často bývá doprovázen tvorbou exsudátů.9
Diagnostika diabetické retinopatie probíhá pomocí přímé oftalmoskopie,10 vyšetření na štěrbinové lampě, které sleduje patologie v předních prostorech oka (např. novotvořené cévy na duhovce), ale i v zadních partiích oka pomocí čoček, kde odhalí ztluštění sítnice v oblasti makuly a neovaskularizace na papile očního nervu. Podrobnější je fluorescenční angiografie (FAG) očního pozadí. Ta je schopna určit rozsah ischemie a přítomnost jemných neovaskularizací. Optická koherenční tomografie (OCT) je již specializované vyšetření makuly zpřesňující poškození sítnice a rozsah makulárního edému. Tyto metody jsou vcelku jednoduché, bezpečné, s dobrou rozlišovací schopností,7 ovšem daná vyšetření musí vždy provádět erudovaný oftalmolog znalý problematiky diabetické retinopatie. Základní vyšetření se má provádět pravidelně jednou ročně, při progresi nálezu nebo u pokročilejších forem jednou za 3 až 6 měsíců, dále dle ordinace ošetřujícího oftalmologa.
V posledních letech se uvažuje o screeningu diabetické retinopatie v ambulancích diabetologů. Dané vyšetření lze provádět pomocí fundokamery, kdy se po vyfocení očního pozadí pošlou snímky do renomovaného oftalmologického centra, kde zkušený oftalmolog vyhodnotí nálezy. Jak tento systém může fungovat v reálné praxi, ukázal pilotní projekt ÚZIS (Ústav zdravotnických informací a statistiky ČR) z let 2018–2021, podle něhož je screeningové vyšetření schopno odhalit téměř 15 % nemocných s podezřením na diabetickou retinopatii. U většiny pacientů, u nichž bylo podezření na diabetickou retinopatii, byla následně potvrzena neproliferativní forma tohoto onemocnění (97,5 %). Z výsledků daného projektu vyplývá, že screening diabetické retinopatie může zachytit daleko více časných stadií diabetické retinopatie, což by ve svém důsledku mohlo vést nejen k prevenci pokročilých forem diabetické retinopatie, ale i k nižším nákladům spojeným s léčbou časněji detekované diabetické retinopatie.11
Diabetické postižení ledvin
Diabetické onemocnění ledvin je další z řady pozdních komplikací diabetu vznikajících na základě morfologických, ale i funkčních změn navozených dlouhodobou dekompenzací diabetu a působením dalších rizikových faktorů, z nichž asi nedůležitější je arteriální hypertenze, u pacientů s DM 2. typu i ateroskleróza. Vyskytuje se přibližně u 12 % pacientů s DM,12 z nich více než jedna třetina má již sníženou funkci ledvin, tedy glomerulární filtraci (GF) nižší než 1,0 ml/s.13
Toto onemocnění bývá často sdruženo s diabetickou retinopatií a neuropatií a se zvýšením KV morbidity.12 Během diabetického onemocnění ledvin dochází k poškozování nejen glomerulů (ztlušťování bazální membrány, zmnožení mesangia, redukce podocytů vedoucí k poškození kapilár glomerulů, ke sklerotizaci glomerulů a jejich zániku), ale i sběrných kanálků (atrofizace tubulů), následně se objevuje selektivní (albuminurie), dále neselektivní proteinurie a hypertenze. Současně se pomalu zhoršuje funkce ledvin, zhruba o 0,03–0,3 ml/s/rok. Ti, co mají pokles GF nad 0,05 ml/s/rok, patří již mezi nemocné s rychlejší progresí diabetického postižení ledvin.14
Dřívější dělení na diabetickou nefropatii incipientní, manifestní a podobně se již nepoužívá, jelikož klinicky se občas setkáváme s pacienty, u nichž není přítomna jasná albuminurie či proteinurie, přesto vlivem diabetu dochází k poklesu glomerulární filtrace a naopak. Proto se přijala klasifikace diabetického postižení ledvin zohledňující klasifikaci Chronic kidney disease (CKD)15 a míru albuminurie (tab. 1).
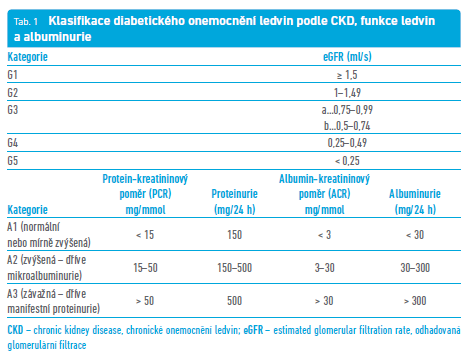
Jednou ročně bychom měli provádět screening renálních funkcí – sérové hladiny kreatininu (cave: může být ovlivněn množstvím svaloviny a příjmem masa v potravě), GF, moč chemicky + sediment (např. patologické válce či erytrocyturie alespoň zpočátku do obrazu diabetického postižení ledvin nepatří), albuminurii (pokud je zachycena jednorázově mikroalbuminurie – výsledek může být falešně zkreslen močovou infekcí, předchozí fyzickou aktivitou, menstruací či dekompenzovanou hypertenzí – nutno zopakovat), doplňujeme i albumin‑kreatininový kvocient (ACR) z ranního vzorku moči.12 V pozdějších stadiích doplňujeme vyšetření o celkovou proteinurii a protein‑kreatininový kvocient (PCR) v moči,12 dále o kyselinu močovou, acidobazickou rovnováhu, sérový albumin, ionty a krevní obraz. Nesmíme zapomínat ani na metabolickou kompenzaci – glykemie, HbA1c, variabilitu glykemií, TIR a v neposlední řadě lipidy. Jelikož u pokročilých stadií diabetického postižení ledvin hrozí renální osteopenie, nezapomínáme na stanovení hodnot parathormonu, vápníku a fosforu. Pacienti s diabetickým postižením ledvin mají vyšší KV riziko, proto nesmíme při vyšetření zapomínat ani na elektrokardiografii (EKG) či echokardiografii nebo na sonografii části velkých tepen – viz níže.
Vhodné je v pokročilejších stadiích diabetického postižení ledvin navázat spolupráci s nefrology, kteří již od stadia CKD 3 přebírají pravidelně péči a dispenzarizaci těchto nemocných. Dále navazujeme spolupráci i s radiology/internisty, jelikož v některých případech je vhodné provést ultrazvukové (UZ) vyšetření ledvin k vyloučení např. stenóz renálních tepen, polycystózy ledvin a jiných patologií.
Diabetická neuropatie
Diabetická neuropatie je definována jako nezánětlivé poškození funkcí a struktur periferních somatických nebo autonomních nervů včetně jejich vasa vasorum na podkladě metabolických a vaskulárních změn16 způsobených chronickou dekompenzací diabetu. Podle postižených nervů dělíme neuropatii zejména na periferní senzorimotorickou, postihující periferně vedoucí nervy horních a dolních končetin, a na autonomní, postihující různé orgánové systémy.
Diabetická neuropatie se vyskytuje zhruba u 25 % pacientů s DM, jiné literární zdroje uvádějí postižení až 90 % diabetiků.16 Nebezpečí neuropatie tkví v tom, že často a po dlouhou dobu bývá asymptomatická. Senzorimotorická neuropatie vede ke ztrátě protektivního čití a k poruše zpětné aferentace vjemů do CNS. To často způsobuje ztrátu vnímání bolesti, tepla, chladu, vibrací končetinami, což ve svém důsledku může u řady lidí vést k rozvoji syndromu diabetické nohy (viz níže). Autonomní neuropatie se projevuje různým způsobem dle postižených orgánů, např. u autonomní neuropatie kardiovaskulárního systému často narážíme na klidovou tachykardii, ortostatickou hypotenzi, horší toleranci zátěže, arytmie, tiché ischemie apod. V rámci urogenitálního traktu vídáme dysfunkci detruzoru močového měchýře vedoucí k retenci moči vyžadující často i samocévkování nemocných nebo k inkontinenci, a dále sexuální dysfunkce (poruchy lubrikace, erektilní dysfunkce apod.). Postižení gastrointestinálního traktu se projevuje horší motilitou jícnu, žaludeční gastroparézou, která nemocné velmi sužuje (opakované zvracení, pocit plnosti žaludku, dekompenzace diabetu s častými postprandiálními hypoglykemiemi apod.), podobně jako průjmy (např. 10–30 stolic denně), zácpy, dysfunkce žlučníku nebo např. poruchy sfinkterů vedoucí např. k inkontinenci stolice.
Diagnostiku různých typů neuropatie může provádět diabetolog, ale řádná a obsáhlá diagnostika často vyžaduje spolupráci neurologa zejména tam, kde nacházíme atypické nálezy nebo kde má neuropatie atypický průběh.16 Vyšetření na přítomnost neuropatie by se mělo provádět jednou ročně, často může být součástí vyšetření rizika syndromu diabetické nohy (viz níže). Subjektivní stesky nemocných pomáhá odhalit dotazník na přítomnost senzorimotorické neuropatie,16 ale objektivněji neuropatii stanovíme pomocí řady neinvazivních vyšetřovacích metod – např. poruchu vedení tenkými vlákny (abnormality povrchového čití – detekci dotyku) odhalíme vyšetřením 10g Semmesovými–Weinsteinovými monofilamenty nebo pomocí diagnostického přístroje Tip Therm, který určí poruchu vnímání tepla/chladu, tzv. neurotipsem detekujeme poruchu vnímání dotyku ostrým předmětem. Hluboké čití, jehož vjemy jsou vedeny silnými vlákny (vibrace), lze detekovat graduovanou ladičkou nebo vibrametrem, kdy za klinicky závažné považujeme hodnoty nad 25 V.16,17 Autonomní neuropatii diagnostikujeme zejména na základě subjektivních potíží pacienta. Ovšem k objektivizaci kardiovaskulární autonomní neuropatie používáme pokles krevního tlaku (TK) při ortostáze (pokles alespoň o 30 mm Hg), klidovou tachykardii na EKG (tepová frekvence převyšující 100 tepů/min), panel Ewingových testů zaměřený na měření TK a EKG změny zohledňující reakci na ortostázu, na Valsalvův manévr a na hluboké dýchání a sofistikovanější přístroj detekující variabilitu srdeční frekvence.18 Změny navozené autonomní neuropatií gastrointestinálního traktu lze detekovat gastroskopií, lépe scintigrafickým vyšetřením evakuace žaludku pomocí izotopem značené stravy – určí rychlost průchodu potravy zažívacím traktem.
Syndrom diabetické nohy
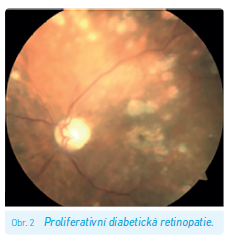
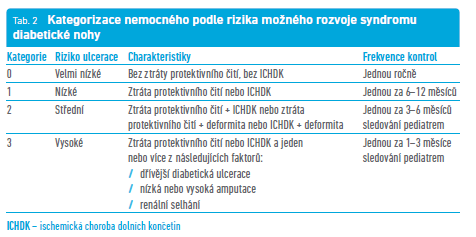
Syndrom diabetické nohy představuje jednu z pozdních komplikací diabetu. Vzniká spojením řady jiných komplikací – konkrétně diabetické neuropatie a mikro‑ a makroangiopatie postihující dolní končetiny. Zahrnuje diabetické ulcerace (obr. 2), Charcotovu osteoartropatii nebo patologické zlomeniny. Vyskytuje se zhruba u 7 % nemocných s DM.13 Riziko vzniku syndromu diabetické nohy můžeme detekovat pomocí screeningu, který spočívá ve vyšetření hlavních rizikových faktorů – ICHDK (viz níže), diabetické neuropatie (viz výše), vyšetření kožních teplot a zhodnocení kvality obouvání. Podle nalezených změn a fyzikálního vyšetření můžeme následně stratifikovat pacienty a určit u nich míru rizika rozvoje syndromu diabetické nohy a doporučený follow‑up (tab. 2). Ovšem další přístup jak k diagnostice syndromu diabetické nohy, tak zejména k jeho léčbě je jednoznačně multidisciplinární a přesahuje rámec tohoto sdělení.25
Makrovaskulární komplikace – jejich výskyt, rizikové faktory a diagnostika
Makrovaskulární komplikace jsou u pacientů s DM poměrně časté a založené na aterosklerotickém procesu. Ateroskleróza je u nemocných s DM akcelerována vlivem hyperglykemie, endoteliální dysfunkce, oxidačního stresu a podobně. Proto je potřeba u nemocných s DM detekovat aterosklerózu co nejčasněji, dokonce již v preklinických stadiích.20
Preklinickou aterosklerózu jsme schopni diagnostikovat pomocí laboratorních parametrů, konkrétně parametrů zánětu (př. CRP), aktivace a poškození endotelu (př. IL‑6, vWF, bioviability NO), adhezních molekul ICAM, VCAM, P‑selektinu apod., koncentrací lipidů včetně Lp(a), dále pomocí funkčních změn (hodnocení průtokových vln – arterial stiffness, kotníkových indexů – ankle brachial indexes – ABI, palcových indexů – toe brachial indexes – TBI) a morfologických změn (přítomnosti plaků/plátů, CT kalcifikací)20.
Pokud je již ateroskleróza přítomna a plně rozvinuta, je nutno zvážit možnost postižení i jiných tepen a orgánů – např. u ICHDK je možno prokázat koincidenci ischemické choroby srdeční (ICHS) až v 25–70 % a postižení karotid ve 14–20 % případů. Dále dle recentních doporučení je třeba u nemocných s ICHDK pátrat po kardiálním postižení – nejen po přítomnosti ICHS, ale i arytmií či srdečního selhání.21
Makrovaskulární komplikace se vyskytují poměrně často u nemocných s DM, popisovány bývají u 8–17 % nemocných (CMP apod.), infarkty myokardu v některých studiích až u 30 % pacientů.22 Mortalita pro KV choroby se pohybuje okolo 17 nemocných/1 000 pacientů s DM 2. typu. Mezi hlavní faktory, které ovlivňují tyto počty, patří věk v době určení diagnózy DM, kompenzace DM a postižení ledvin.23
Aterosklerotické postižení vedoucí ke KV komplikacím diabetu má jiné charakteristiky. Je multietážové, většinou distálně lokalizované, což znesnadňuje revaskularizační léčbu. Aterosklerotické postižení je často asymptomatické. V klinické praxi vídáme asymptomatickou ICHS včetně bezbolestných infarktů myokardu, asymptomatickou ICHDK, a to vlivem autonomní a periferní neuropatie.24 Aterosklerotické postižení se týká i mladších jedinců, stírají se rozdíly mezi pohlavími. Úspěšnost revaskularizací je z dlouhodobého hlediska horší – je popisováno více restenóz a horší dlouhodobé výsledky.
Kardiologická vyšetření a vyšetření karotid
Kromě klidového EKG (jednou ročně) u pacientů s DM a hypertenzí nebo suspektním KV onemocněním lze ke screeningu postižení koronárního řečiště využít v ambulantní praxi echokardiografii a CT‑koronarografii s odhadem Ca‑skóre.24,25
K ozřejmení aterosklerotického postižení lokalizovaného v jiných magistrálních tepnách je doporučeno provádět UZ vyšetření karotid. Při něm pátráme po přítomnosti plátu v karotidách. Vyšetření je schopno odhadnout rizikovost plátu a s tím spojené riziko CMP a mortality s velmi vysokou senzitivitou (90 %) a specificitou (94 %)26. Stanovení poměru intimy‑medie by se již k určení KV rizika používat nemělo.25 Dalším pomocníkem v určení KV rizika je rychlé UZ vyšetření femorálních tepen, které může opět odhalit přítomnost plátu/plátů a tím jasně poukázat na probíhající aterosklerotický proces.24
Vyšetření tepen dolních končetin
Ischemická choroba dolních končetin má své odlišnosti oproti nediabetické populaci. Vyskytuje se 20krát častěji u nemocných s DM oproti nediabetikům, postiženy bývají zejména periferní tepny (u 81 % pacientů tepny distálně od a. poplitea). Velmi často bývá ICHDK u pacientů s DM klinicky němá vlivem periferní diabetické senzorimotorické neuropatie. ICHDK je riziková pro nemocné s DM, zejména s ohledem na vznik syndromu diabetické nohy.
Diagnostiku ICHDK provádíme standardně na základě anamnestických údajů (již známá ICHDK/revaskularizace v anamnéze), dotazujeme se na symptomy, zejména na klaudikace a klidové bolesti, které ovšem mohou být modifikovány neuropatií. Fyzikálně pátráme po klasických trofických změnách, které mohou být zastřeny autonomní neuropatií, při níž dochází k autosympatektomii a spíše ke sklonu k vazodilataci cév. Proto mohou být nohy i přes ischemii teplé, bez zjevného ischemického zbarvení. Šelesty nad velkými tepnami mohou podpořit diagnózu ICHDK. Fyzikálně se dále snažíme zhodnotit pulzace na popliteálních a periferních tepnách – nad a. dorsalis pedis a a. tibialis posterior. Ovšem jen samotné anamnestické údaje či fyzikální vyšetření k diagnóze ICHDK u pacientů s DM nestačí.
Při pátrání po ICHDK by měl každý pacient s DM absolvovat neinvazivní vyšetření tepen dolních končetin (DK) – nejlépe kombinací těchto vyšetření – stanovení systolických tlaků a kotníkových indexů (ABI), palcových tlaků a palcových indexů (TBI). Doporučeno je doplnit vyšetření duplexní/triplexní ultrasonografií. Tato vyšetření můžeme provádět i jako diabetologové, ale často při nich spolupracujeme s angiology nebo kardiology.
Periferní systolické tlaky + ABI
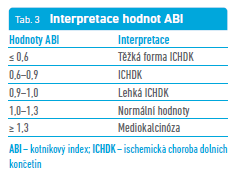
Můžeme je detekovat dvěma způsoby – ultrazvukem nebo oscilomericky. UZ vyšetření provádíme tzv. tužkovým dopplerem, kdy detekujeme výši systolických krevních tlaků. Po zjištění systolických tlaků nad patřičnými tepnami můžeme vypočítat ABI indexy (ABI = systolický tlak nad kotníkem v oblasti ADP nebo ATP/systolický tlak na paži). Oscilometrický přístroj je schopen systolický tlak i ABI detekovat poměrně rychle naložením čtyř manžet přístroje na příslušné končetiny. Slouží k rychlému screeningu ICHDK.27 Interpretaci získaných výsledků provádí následně lékař dle níže uvedených norem (tab. 3). V jedné z recentních publikací se uvádí, že ABI má vysokou senzitivitu, ale zejména specificitu pro screening obliterací (79 % a 96 %; respektive)28 a že je dobrým prognostickým markerem KV rizika u nemocných s DM.29
Palcové tlaky, TBI
Metodika je obdobná jako při měření periferních systolických tlaků a ABI – dopplerovským ultrazvukem nebo oscilometricky. Kromě výše zmíněných metod lze měřit palcové tlaky i pletysmograficky.30
Palcové tlaky nám mohou pomoci odhalit ICHDK v terénu mediokalcinózy. Palcové tlaky můžeme měřit i na ostatních prstech nohou, nejen na palcích DK. Standardně by měly být systolické palcové tlaky zhruba o 30 mmHg nižší než kotníkové tlaky. TBI se počítají obdobně jako ABI, tedy dělením systolického palcového tlaku systolickým tlakem na paži. Za uspokojivé hodnoty považujeme palcové tlaky převyšující 60 mmHg a TBI vyšší než 0,7, nižší hodnoty považujeme za patologické. O kritické končetinové ischemii hovoříme v případě palcových tlaků nižších než 30 mmHg.
Daná vyšetření je vhodné doplnit o detekci tvaru periferních křivek v oblasti bércových tepen, jelikož i recentně publikovaná doporučení věnovaná syndromu diabetické nohy uvádějí, že ICHDK je méně pravděpodobná, pokud je ABI 0,9–1,3, TBI ≥ 0,75 a pokud je detekována trifázická pedální dopplerovská křivka.21 Z tohoto důvodu doplňujeme alespoň na našem pracovišti cévní vyšetření duplexní/triplexní ultrasonografií.
Duplexní/triplexní ultrasonografie
Dané vyšetření je výborným nástrojem k detekci změn v tepenném řečišti, kde je schopno lokalizovat aterosklerotické pláty, určit jejich závažnost a rizikovost (charakter plátu – měkký, exulcerovaný). Fyziologicky obvykle detekujeme trifázické křivky v tepnách dolních končetin. Charakter toku se mění, pokud se v tepně nad místem vyšetření nachází významná stenóza nebo obliterace tepny, objevují se monofázické křivky. Senzitivita i specificita průkaznosti stenózy se pohybuje (v oblasti ileo‑femoro‑popliteálního úseku) u ultrazvukového vyšetření okolo 90–95 %.21
Závěr
Při screeningu mikro‑ a makrovaskulárních komplikací je často nutné navázat spolupráci s řadou specialistů – s oftalmology, neurology, angiology, kardiology, radiology, nefrology a dalšími. Multidisciplinární spoluprací jsme schopni zamezit rozvoji pozdních komplikací, nebo alespoň oddálit jejich progresi, která významně zhoršuje kvalitu života nemocných s DM.
Podpořeno AZV NU20‑01‑00078.
Literatura
- Rodbard D. Glucose Variability: A Review of Clinical Applications and Research Developments. Diabetes Technol Ther 2018;20(S2):S25–S215. doi: 10.1089/dia.2018.0092. PMID: 29916742.
- Advani A. Positioning time in range in diabetes management. Diabetologia 2020;63:242–252. doi: 10.1007/s00125‑019‑05027‑0. Epub 2019 Nov 7. PMID: 31701199.
- Barrett EJ, Liu Z, Khamaisi M, et al. Diabetic Microvascular Disease: An Endocrine Society Scientific Statement. J Clin Endocrinol Metab 2017;102:4343–4410. doi:10.1210/jc.2017‑01922
- Dahlström E, Sandholm N. Progress in Defining the Genetic Basis of Diabetic Complications. Curr Diab Rep 2017;17:80. doi: 10.1007/s11892‑017‑0906‑z. PMID: 28779365.
- Brannick B, Wynn A, Dagogo‑Jack S. Prediabetes as a toxic environment for the initiation of microvascular and macrovascular complications. Exp Biol Med (Maywood) 2016;241:1323–1331. doi:10.1177/1535370216654227
- Mauricio D, Alonso N, Gratacòs M. Chronic Diabetes Complications: The Need to Move beyond Classical Concepts. Trends Endocrinol Metab 2020;31:287–295. doi: 10.1016/j.tem.2020.01.007. Epub 2020 Feb 4. PMID: 32033865.
- https://www.diab.cz/dokumenty/standard_retinopatie.pdf
- Sosna T. Diabetická retinopatie – rizikové faktory, prevence a terapie. Čes a slov Oftal 2010;66:195–203.
- Kalvodová B, Kalvoda J. Diabetický makulární edém. In: Makulární edémy. Editor Ernest J. Praha: Mladá fronta, 2014;120–155.
- Sosna T. Dabetická retinopatie. Med Pro Praxi 2009;6:270–275.
- https://nsc.uzis.cz/zdraveoci/res/file/dokumenty/analyticky‑report‑z‑vyhodnocenych‑dat‑pilotniho‑projektu.pdf
- https://www.diab.cz/dokumenty/doporucene_postupy_o_DKD.pdf
- www.uzis.cz
- Rosansky SJ. Renal function trajectory is more important than chronic kidney disease stage for managing patients with chronic kidney disease. Am J Nephrol 2012;36:1–10. doi: 10.1159/000339327. Epub 2012 Jun 13. PMID: 22699366.
- Tonneijck L, Muskiet MH, Smits MM, et al. Glomerular Hyperfiltration in Diabetes: Mechanisms, Clinical Significance, and Treatment. J Am Soc Nephrol 2017;28:1023–1039. doi: 10.1681/ASN.2016060666. Epub 2017 Jan 31. PMID: 28143897; PMCID: PMC5373460.
- https://www.diab.cz/dokumenty/standardy_neuropatie.pdf
- Vlčková E, Šrotová I. Vyšetření senzitivity. Cesk Slov Neurol N 2014;77/110:402–418.
- Spallone V. Update on the Impact, Diagnosis and Management of Cardiovascular Autonomic Neuropathy in Diabetes: What Is Defined, What Is New, and What Is Unmet. Diabetes Metab J 2019;43:3–30. doi: 10.4093/dmj.2018.0259. PMID: 30793549; PMCID: PMC6387879.
- Fejfarová V, Jirkovská A, a kol. Léčba syndromu diabetické nohy odlehčením. 1. vydání. Praha: Maxdorf Jessenius, 2015.
- Fejfarová V, Bém R, Dubský M, et al. Novinky v angiologii. Kazuistiky v diabetologii 2018;16(suppl 1):S23–28.
- Frank U, Nikol S, Belch J, et al. ESVM Guideline on peripheral arterial disease. Vasa 2019;48(Suppl 102):1–79. doi: 10.1024/0301‑1526/a000834. PMID: 31789115.
- Intensive blood‑glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). UK Prospective Diabetes Study (UKPDS) Group. Lancet 1998;352:837–853. Erratum in: Lancet 1999;354:602. PMID: 9742976.
- Cosentino F, Grant PJ, Aboyans V, et al.; ESC Scientific Document Group. 2019 ESC Guidelines on diabetes, pre‑diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J 2020;41:255–323. doi: 10.1093/eurheartj/ehz486. Erratum in: Eur Heart J 2020;41:4317. PMID: 31497854.
- Soyoye DO, Abiodun OO, Ikem RT, et al. Diabetes and peripheral artery disease: A review. World J Diabetes 2021;12:827–838. doi: 10.4239/wjd.v12.i6.827. PMID: 34168731; PMCID: PMC8192257.
- Ferrari F, Scheffel RS, Martins VM, et al. Glucagon‑Like Peptide‑1 Receptor Agonists in Type 2 Diabetes Mellitus and Cardiovascular Disease: The Past, Present, and Future. Am J Cardiovasc Drugs 2021 Dec 27. doi: 10.1007/s40256‑021‑00515‑4. Epub ahead of print. PMID: 34958423.
- Fejfarová V, Matuška J. Angiologická vyšetření u pacientů s diabetem. Farmakoterapeutická revue 2022;1:62–68.
- Homza M, Machaczka O, Porzer M, et al. Index kotník‑paže u diabetiků – jaká je nejvhodnější metoda měření? Kardiol Rev Int Med 2018;20:300–303.
- Emmanuel KE, Nassar M, Nso N. Prognostic Value of Cardiovascular Testing in Asymptomatic Patients With a History of Cardiovascular Disease: A Review of Contemporary Medical Literature. Cureus 2021;13:e16892. doi: 10.7759/cureus.16892. PMID: 34367842; PMCID: PMC8338770. (8)
- Cosentino F, Grant PJ, Aboyans V, et al.; ESC Scientific Document Group. 2019 ESC Guidelines on diabetes, pre‑diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J 2020;41:255–323. doi: 10.1093/eurheartj/ehz486. Erratum in: Eur Heart J 2020;41:4317. PMID: 31497854.
- Karetová D, Chochola M, et al. Vaskulární medicína, 1. vydání. Praha: Maxdorf Jessenius, 2017.