Psoriatik v ordinaci praktického lékaře
Psoriáza je častý, chronický, neinfekční, geneticky a imunitně podmíněný zánět kůže. Manifestuje se variabilním klinickým obrazem a její průběh je charakterizován obdobími exacerbace a remise. Provokujícími faktory jsou vlivy vnitřní (infekce, léky, kouření, alkohol, stres) i vnější (fyzikální, chemické). Psoriáza je vzhledem k asociaci s dalšími chorobami považována za systémové onemocnění, nejčastěji se vyskytuje s psoriatickou artritidou, ale i dalšími komorbiditami (kardiovaskulární, obezita, diabetes mellitus, idiopatické střevní záněty, uveitidy aj.). Pacienti mají významně zhoršenou kvalitu života a v případě těžkých forem psoriázy i zkrácenou délku života.1,2
V roce 2020 vznikl evropský doporučený léčebný postup, který reflektuje uvedení nových cílených léčiv do terapie psoriázy. Tento doporučený postup byl vypracován Evropským dermatologickým fórem, konkrétně skupinou pro klinické postupy (23 dermatologů ze 14 zemí Evropy, zástupci pacientů) vedenou prof. Alexandrem Nastem z University Charité v Berlíně. Doporučený klinický postup je určen dermatologům v nemocnicích i ambulancích, plátcům zdravotní péče a zdravotnickým autoritám.3 Protože ambicí této skupiny kolegů je implementace evropských doporučení do národních léčebných schémat, rozhodl se výbor České akademie dermatovenerologie toto klinické doporučení upravit podle lokálních potřeb.2 Tento český doporučený klinický postup se stal též podkladem pro uvedení Programu kvality léčby psoriázy zdravotních pojišťoven, jehož cílem je jednak standardizace léčby a jednak bonifikace dermatologů, kteří poskytují péči podle tohoto doporučeného postupu svým pacientům.4
Diagnostika
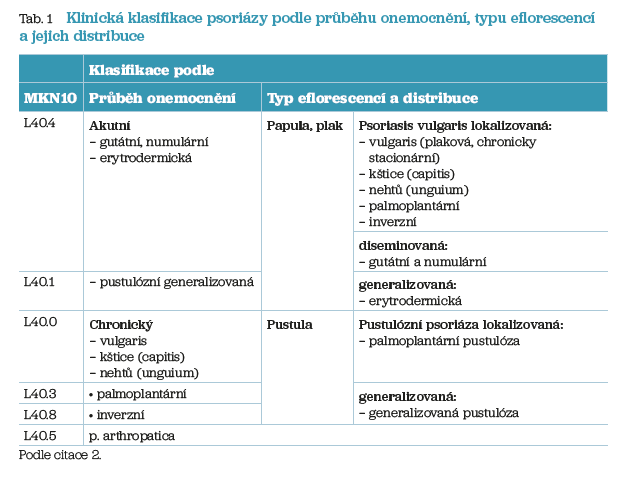
Klinický obraz psoriázy je variabilní (tab. 1). Jeho rozpoznání je zásadní pro léčbu konkrétního pacienta. Všechny moderní cílené léky jsou určeny zatím pouze pro plakovou, tj. chronicky stacionární formu psoriázy. Diagnostika psoriázy je klinická, neexistuje žádný laboratorní test, který by ji potvrdil. V případě diagnostických rozpaků je indikováno provedení probatorní excize a dermatohistopatologického vyšetření. Histopatologický obraz se však liší podle typu psoriázy a délky trvání projevů,1 proto je někdy i toto vyšetření nejednoznačné. I to je důvodem, proč stanovení diagnózy psoriázy má provést dermatolog.
Určení závažnosti psoriázy
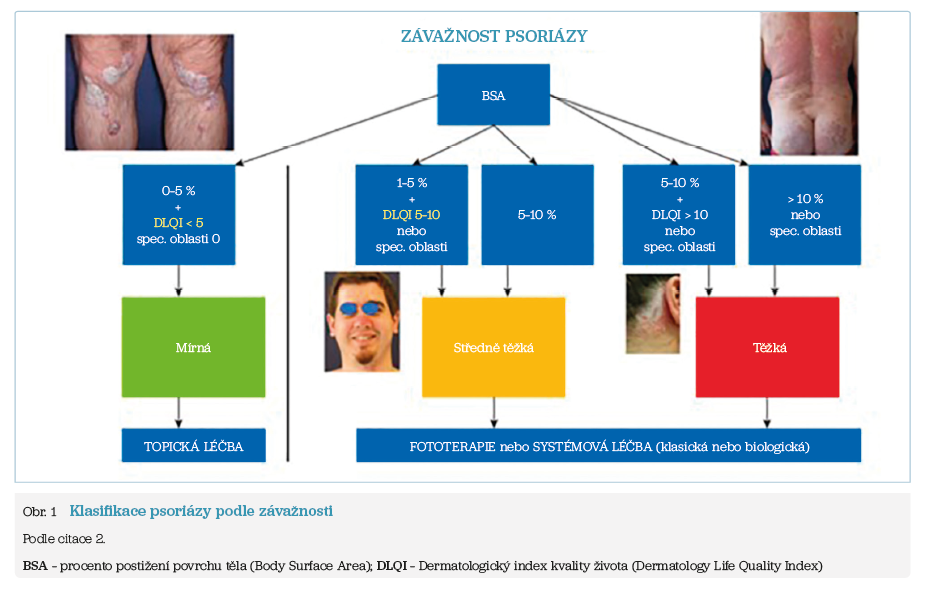
Pokud je stanovena diagnóza, je třeba před zahájením terapie určit závažnost onemocnění. K tomu se využívají různé škály, např. BSA (Body Surface Area – procento postižení povrchu těla), skóre PASI (Psoriasis Area and Severity Index), PGA (Patient´s Global Assessment) + DLQI (Dermatology Life Quality Index).
Zjednodušeně lze psoriázu podle závažnosti rozdělit do dvou kategorií:
- psoriáza mírná, kdy lze remise dosáhnout topickou léčbou,
- psoriáza středně těžká a těžká, která vyžaduje léčbu fototerapií a systémovými léky (obr. 1).
Léčba
Mírná psoriáza
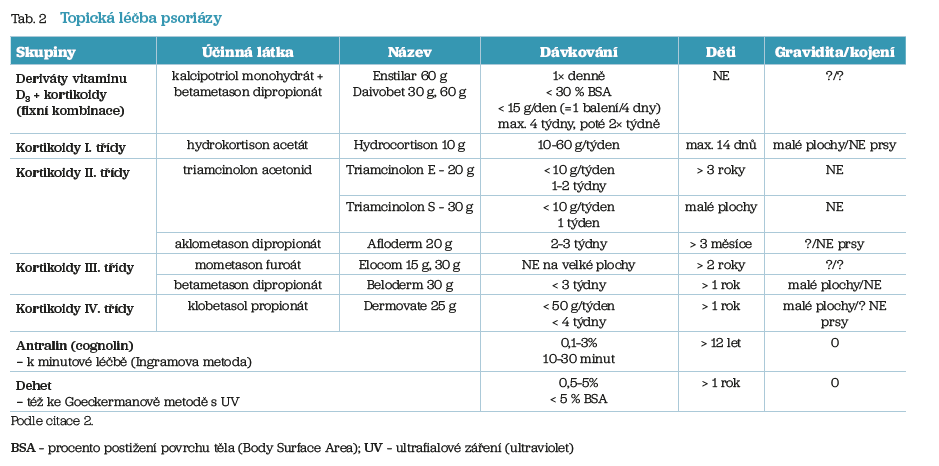
Pokud psoriatické plaky postihují maximálně 5 % tělesného povrchu (což odpovídá ploše 5 dlaní s prsty pacienta), lze léčit lupénku zevními léky.
Topická léčba lupénky se využívá v monoterapii u mírných forem, ale i v kombinaci s dalšími léčebnými postupy. Základem místní léčby je fixní kombinace vitaminu D3 a kortikoidu (tab. 2), kterou pacient aplikuje 1× denně večer pouze na postiženou kůži v množství maximálně 15 g. Délka léčby má být jeden měsíc, poté se pokračuje 2x týdně. Méně vhodná je aplikace topických kortikoidů, od derivátů dehtu se v současnosti ustupuje.
Středně těžká psoriáza
Pokud je lupénkou postižena větší plocha těla, k zevní léčbě se přidává fototerapie. Fototerapie využívá tyto vlnové délky ultrafialového záření:
- úzké spektrum UVB (311 nm) – aplikované celotělově (zářič v podobě kabiny nebo paravánu) nebo lokálně (pomocí zářičů např. na ruce a nohy nebo tzv. hřeben do kštice),
- excimerové záření (308 nm) – tzv. fokusovaná fototerapie, tj. forma lokální fototerapie cílená jen na postiženou kůži.
Fototerapie se aplikuje obvykle 3× týdně po dobu 6 týdnů. Indikacemi jsou jak diseminovaná psoriáza (celotělová fototerapie), tak lokalizovaná, zejména palmoplantární psoriáza (preferujeme excimerové záření). Nežádoucí účinky fototerapie mohou být akutní (např. spálení kůže), ale i chronické (předčasné stárnutí kůže a možnost vzniku kožních nádorů, pokud je terapie dlouhodobá. Hlavním problémem pro klinické použití je její špatná dostupnost, zejména mimo velká města.
Těžká psoriáza
V případě diseminace projevů lupénky s postižením velké plochy integumenta je indikována systémová léčba. Při ní se využívají dvě skupiny léčiv:
- konvenční léčiva,
- cílená léčiva.
Za splnění podmínek úhrady léčiv v ČR je možné systémové léky předepisovat či indikovat v následujících případech za dodržení pořadí léků 1. a 2. volby (tab. 3).
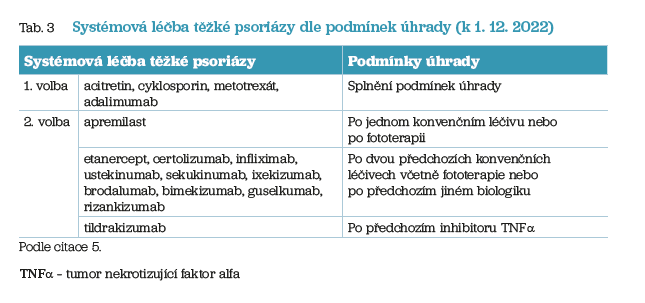
Konvenční systémové léky k terapii psoriázy jsou určeny pro dospělé pacienty. Zahrnují acitretin, cyklosporin a metotrexát.
Acitretin (Neotigason tbl. 10 mg, 25 mg) je analogon kyseliny retinové, nemá proto imunosupresivní účinek a hodí se i u pacientů s chronickými infekcemi. Nástup účinku je pomalý. Je hrazen k léčbě těžkých generalizovaných forem psoriázy a všech forem pustulózní psoriázy nereagujících na jinou léčbu. Dávkování: 0,5–1 mg/kg/den, obvykle počáteční dávka 25–30 mg denně po dobu 2–4 týdnů, poté lze denní dávku zvýšit až na 75 mg. Po dosažení remise se dávka snižuje na nejnižší účinnou, acitretin lze podávat dlouhodobě. Nežádoucí účinky: cheilitida, xeróza, epistaxe, hyperlipidemie, hepatopatie, u dětí abnormity skeletu, teratogenicita. Kontraindikace: závažné poškození jater a ledvin, alkoholismus, závažná hyperlipidemie, gravidita, kojení. Ženy ve fertilním věku musejí po dobu léčby a ještě tři roky po jejím skončení užívat účinnou antikoncepci. Interakce: TTC, kyselina acetylsalicylová, multivitaminy (vit. A), metotrexát.
Cyklosporin (Ciclosporin Mylan, Equoral 25 mg, 50 mg, 100 mg) je imunosupresivum, blokuje transkripci cytokinů v aktivovaných T lymfocytech. Má rychlý nástup účinku, hodí se ke krátkodobé léčbě po dobu 3–4 měsíců, nejdéle 2 let. Dávkování: 2,5–5 mg/kg/den, obvykle se začíná 2,5 mg/kg/den rozděleně ve dvou dávkách. Pokud není dosaženo efektu do 4 týdnů, dávka se zvyšuje až na 5 mg/kg/den. Nežádoucí účinky: nefrotoxicita, hypertenze, nauzea, diarea, myalgie, cefalea, > K, < Mg, hyperlipidemie, hypertrichóza, hyperplazie dásní. Kontraindikace: nefropatie, dekompenzovaná hypertenze, závažné infekce, malignity (i v anamnéze), současná fototerapie, očkování živými vakcínami.
Interakce:
- karbamazepin, fenytoin, rifampicin, orlistat, tiklopidin, terbinafin, sulfonamidy při i. v. podání, třezalka (snižují hladinu cyklosporinu),
- antimykotika, makrolidy, diltiazem, nikardipin, verapamil, grapefruit (zvyšují hladinu cyklosporinu),
- digoxin, aminoglykosidy, antiretrovirotika, kolchicin, statiny, NSAID.
Metotrexát (Methotrexate Ebewe, Methotrexate Orion, Trexan Neo 2,5 mg, 5 mg, 10 mg). Metotrexát je cytostatikum s protizánětlivým účinkem, který nastává do 6–8 týdnů. Je určen k dlouhodobé léčbě. Dávkování: 0,2–0,7 mg/kg/den, obvykle je počáteční dávka 5 mg 1× týdně a za týden po kontrole krevního obrazu se zvyšuje na 7,5–15 mg týdně, nejvíce 25 mg 1× týdně. Vzhledem k teratogenitě musí ženy ve fertilním věku užívat antikoncepci po dobu užívání léku a dále ještě 6 měsíců po jejím skončení. Podobně musí užívat antikoncepci i tehdy, je‑li léčen partner (po dobu léčby a 6 měsíců poté). Nežádoucí účinky: nauzea, zvracení, únava, abnormality krevního obrazu, hepatotoxicita, pneumotoxicita. Kontraindikace: závažné infekce, závažná porucha funkce jater a ledvin, hematologická onemocnění, gastroduodenální vřed, abúzus alkoholu, imunosuprese, muži a ženy plánující početí, gravidita, kojení, očkování živými vakcínami. Interakce: salicyláty, NSAID, barbituráty, fenytoin, deriváty sulfonylurey (PAD), TTC, PNC, aminoglykosidy, etanol, warfarin, kotrimoxazol, antiepileptika, retinoidy.
Volba konkrétního preparátu je vždy individuální, hlavním kritériem je přítomnost dalších asociovaných onemocnění (obr. 2, tab. 3). Před zahájením systémové léčby je nutné provést laboratorní vyšetření, vyloučit malignity, lymfadenopatii, infekce, zjistit BMI, stav očkování (event. doplnit očkování), u žen ve fertilním věku zjistit užívání antikoncepce, plány stran početí, kojení.
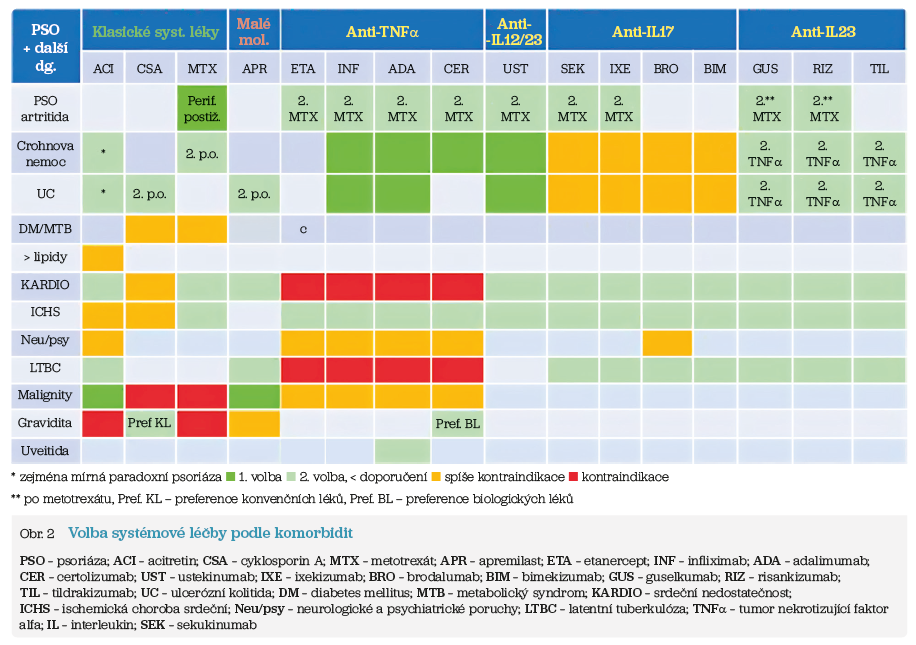
Cílené léky (malé molekuly a biologické léky) jsou vyhrazeny pro dermatology se zkušeností s těmito léčivy, pro tzv. centra biologické léčby. Mezi malé molekuly patří apremilast. Biologika pro léčbu lupénky dnes představují dvě základní třídy (inhibitory TNFa a inhibitory interleukinů):
- inhibitory TNFa (adalimumab, etanercept, infliximab, certulizumab),
- inhibitory IL‑12/23 (ustekinumab),
- inhibitory IL‑17 (bimekizumab, brodalumab, ixekizumab, sekukinumab),
- inhibitory IL‑23 (guselkumab, risankizumab, tildrakizumab).
Zatímco malé molekuly se podávají ve formě tablet, všechny biologické léky jsou ve formě podkožních injekcí (infliximab se podává intravenózně).
Závěr
Praktický lékař by měl diagnózu lupénky zvážit a odeslat pacienta k dermatologovi. Ten stanoví přesnou diagnózu, určí typ psoriázy a její závažnost. Praktický lékař by měl na doporučení dermatologa provést screening komorbidit, ev. upravit chronickou medikaci. Jednou ročně by měl pacient mít provedenu kontrolu krevního tlaku, glykemie a lipidů. Léčbu zevní může na doporučení dermatologa ordinovat praktický lékař, ale obvykle pacient dochází na dermatologii. Fototerapie a systémová terapie lupénky patří do rukou dermatologa, ev. i praktického lékaře (kromě biologických léků). Role praktického lékaře v péči o nemocné s psoriázou je tedy nezastupitelná, spolupráce s dermatologem a dalšími specialisty je zásadní (revmatolog, kardiolog, gastroenterolog, oftalmolog aj.).
Problematika zejména biologické léčby je velmi aktuální. V našem centru biologické léčby řešíme nejen léčbu psoriázy, ale např. i kombinace cílených léků u pacientů léčených jinou biologickou terapií pro další onemocnění. V případě zájmu nabízíme kolegům konzultace a superkonziliární vyšetření.
Literatura
- Vašků V. Psoriáza. In: Hercogová J, et al. Klinická dermatovenerologie, 1. díl. Praha: Mladá fronta, 2019:166–179.
- Hercogová J, Vašků V, Zelenková D, Strejček J. Psoriáza. Doporučený diagnostický a léčebný postup. Čes Dermatovenerol 2021;11:3–11.
- European Dermatology Forum. Living EuroGuiDerm Guideline for the systemic treatment of psoriasis vulgaris. Dostupné z: https://www.edf.one/home/Guidelines/ EuroGuiDerm‑psoriasis‑vulgaris.html.
- Duba J, et al. Programy kvality v dermatologii. Čes Dermatovenerol 2021;11:44–46.
- Státní ústav pro kontrolu léčiv. Databáze léků. Dostupné z: https://www.sukl.cz/modules/medication/search.php.