Rok 2022 v ČR: konečně průlom v možnostech léčby HFrEF?
Na zlomový okamžik letošního roku v terapii chronického srdečního selhání, o který by se měly postarat inhibitory sodíko‑glukózového kotransportéru 2 (SGLT2i, glifloziny), upozornil účastníky virtuálního kongresu Prague Prevention 2022 prof. MUDr. Miloš Táborský, CSc., MBA, první místopředseda České kardiologické společnosti a přednosta I. interní kliniky LF UP a FN Olomouc. „Čekáme na finální definici úhradových mechanismů pro glifloziny u jedinců se srdečním selháním s redukovanou ejekční frakcí a bez diabetu – je to velká naděje pro kardiology a především pro naše pacienty,“ konstatoval během přednášky podpořené společností Boehringer Ingelheim.
Jak poznamenal úvodem, terapii glifloziny provázejí dva odlišné klinické scénáře. První skupinu tvoří diabetici 2. typu, kteří mají zároveň chronické srdeční selhání. Druhá skupina je zastoupena pacienty s chronickým srdečním selháním, ovšem bez diabetu.
Z velkých studií, např. z analýzy databáze Medicare, jasně vyplývá, že diabetici s chronickým srdečním selháním mají výrazně horší prognózu oproti diabetikům bez tohoto onemocnění. Křivky přežití se přitom rozevírají de facto okamžitě po stanovení diagnózy srdečního selhání (Bertoni et al., Diabetes Care 2004). Údaje z kardiovaskulárních (KV) studií u nemocných s diabetem také poukazují na vysoký výskyt fatálních či nefatálních infarktů myokardu, blížící se v některých případech 15–20 procentům.
„Poslední doporučené postupy České diabetologické společnosti ČLS JEP z roku 2020 uvádějí, že základem péče u všech diabetiků 2. typu je samozřejmě úprava životního stylu a monoterapie metforminem. Pokud však pacienti nedosáhnou cílové hodnoty glykovaného hemoglobinu, měla by se jejich další léčba odvíjet od toho, zda je u nich přítomno KV onemocnění nebo chronické onemocnění ledvin, či nikoli,“ připomněl prof. Táborský a upřesnil, že diabetici, u nichž převládá srdeční selhání nebo renální insuficience, jsou jasnými kandidáty na léčbu glifloziny s prokázaným KV benefitem, je u nich však potřeba pečlivě monitorovat glomerulární filtraci. Pro ty, u kterých převládá KV onemocnění, jsou lékem volby agonisté receptoru pro glukagonu podobný peptid‑1 (GLP‑1 RA), nebo taktéž SGLT2i. „České úhradové mechanismy pro glifloziny u diabetiků zatím neodpovídají evropským standardům, respektive doporučením a vyžadují zjednodušeně pro nasazení této léčby vstupní glykovaný hemoglobin minimálně 60 mmol/mol při plné terapii metforminem. Nyní se však pracuje na tom, aby se tento postup změnil a aby byl umožněn včasný přístup ke gliflozinům většímu počtu pacientů s diabetem,“ naznačil.
Prevalence v ČR stoupá, mortalita nikoli
Co se týká epidemiologie srdečního selhání v naší republice, zmínil se prof. Táborský o recentní práci, kterou spolu s kolegy publikoval v ESC Heart Failure 2021 a jež využila data z Národního registru hrazených zdravotních služeb v letech 2012–2018. Ukázalo se, že ve sledovaném období významně vzrostla prevalence tohoto onemocnění ze 176 496 na 285 745 pacientů, incidence je však stabilní a pohybuje se okolo 58 000 nových případů za rok. Počet nemocných se srdečním selháním, kteří každoročně zemřeli, se zvýšil z 36 262 na 45 395, nicméně mortalita se snížila z cca 20,5 na 15,9 procenta s ohledem na rostoucí prevalenci. „Dobrou zprávou je, že se nenavyšuje počet hospitalizovaných a stále se pohybuje na hranici 33 000, což znamená, že léčbu řady pacientů se srdečním selháním jsme dnes schopni zvládnout v ambulantním režimu,“ komentoval přednášející.
Většina nemocných byla starších 70 let, věková struktura se ale v průběhu času také měnila a promítlo se do ní obecně stárnutí populace mužů i žen. „Skutečně se jedná o seniory, kteří jsou nezřídka fragilní a polymorbidní,“ dodal s tím, že podle údajů z roku 2018 se přes 90 procent jedinců se srdečním selháním léčilo s hypertenzí, více než tři čtvrtiny s ischemickou chorobou srdeční, zhruba dvě třetiny s arytmiemi (dominantně s fibrilací síní), polovina se závažnou dyslipidémií a 41 procent s diabetem. „Takto bychom mohli pokračovat s mnoha dalšími komorbiditami včetně toho, že již 15 procent prodělalo akutní infarkt myokardu.“ Pokud jde o farmakoterapii, nejčastěji užívanými léky v uvedeném roce byly betablokátory, diuretika, inhibitory ACE a antagonisté mineralokortikoidních receptorů (MRA). Moderní léčba pomocí duálního inhibitoru receptoru pro angiotensin II a neprilysin (ARNI) pak byla předepsána u jednoho procenta nemocných se srdečním selháním. „Jednalo se o období, kdy tato molekula vstupovala na český trh, dnes už víme, že je indikována asi u pětiny těchto pacientů,“ podotknul prof. Táborský a dodal, že se snižuje podíl léčených warfarinem a naopak stoupá procento léčených přímými perorálními antikoagulancii.
Rehospitalizace jako negativní prognostický faktor
Jak dále uvedl, závažný problém nejen v managementu péče o pacienty se srdečním selháním představují zejména opakované hospitalizace pro dekompenzaci. „Je pravidlem, že zhruba polovina těch, kteří jsou hospitalizováni právě z důvodu dekompenzace tohoto onemocnění, se během jednoho měsíce vrátí zpět do nemocnice. Každá následující rehospitalizace přitom výrazně zhoršuje prognózu nemocného a snižuje jeho kvalitu života včetně ztráty soběstačnosti a schopnosti vykonávat každodenní činnosti,“ zdůraznil prof. Táborský s tím, že přibližně čtvrtina pacientů, u nichž dojde k progresi symptomů a známek srdečního selhání, do dvou let umírá, a to i přes pokroky ve farmakologické léčbě (Butler et al., Journal of the American College of Cardiology 2019).
Čtyři základní pilíře terapie HFrEF
Diagnostický algoritmus chronického srdečního selhání se podle recentních doporučených postupů European Society of Cardiology (ESC) z roku 2021 nemění v porovnání s předchozími guidelines. Nicméně došlo k drobné úpravě definice jednotlivých fenotypů srdečního selhání na základě zhodnocení ejekční frakce levé komory (EF LK). Pokud je EF LK ≤ 40 procent, jedná se o srdeční selhání s redukovanou ejekční frakcí (HFrEF), v rozmezí 41–50 procent s mírně redukovanou ejekční frakcí (HFmrEF) a ≥ 50 % se zachovanou ejekční frakcí (HFpEF). „Co se však mění zásadně – a co je pozitivní pro naše pacienty –, je terapeutický přístup. V první linii jsou uvedeny čtyři lékové skupiny, které jsou na stejné úrovni a jež mají dostatečně robustní data svědčící pro snížení mortality u jedinců s HFrEF. Jde o inhibitory ACE/ARNI, betablokátory, MRA a glifloziny,“ zdůraznil prof. Táborský a poznamenal, že další modalitou, která může být přidána, je‑li přítomna retence tekutin a oběhové přetížení, jsou diuretika. „Jestliže se budeme soustředit na glifloziny, pro nemocné s HFrEF jsou v doporučeních explicitně vyjmenovány dva z nich – empagliflozin a dapagliflozin s jednoduchým dávkováním 10 mg jednou denně,“ upřesnil. Z hlediska nefarmakologické léčby guidelines mj. nově upozorňují třeba na časnou indikaci srdeční resynchronizační terapie, jsou zde uvedeny i specifické klinické scénáře např. pro management jedinců s mitrální regurgitací, aortální stenózou, kandidátů transplantace srdce apod. (McDonaghová et al., European Heart Journal 2021).
„Jak si tedy nové doporučené postupy správně vykládat? Pokud to není kontraindikováno, měl by každý pacient s HFrEF zahájit léčbu kombinací přípravků ze všech čtyř klíčových lékových skupin, a to v nízkých dávkách, které mají být postupně up‑titrovány k cílovým dávkám podle tolerance. Hovoříme samozřejmě o optimálním klinickém scénáři, nikoli o tom, co nám povolí tuzemské úhradové mechanismy,“ konstatoval přednášející. Zmínil se přitom o práci Packera a McMurraye, publikované v European Journal of Heart Failure 2021, v níž prezentují třístupňové schéma pro rychlou sekvenci medikace HFrEF na základě evidence‑based dat. V prvním kroku mají být podány nízké dávky betablokátoru a gliflozinu, po jednom až dvou týdnech má být zahájena terapie ARNI (druhý krok) a za další jeden až dva týdny léčba MRA (třetí krok). „Druhý a třetí krok může být modifikován podle systolického tlaku nemocného – pokud je nižší, můžeme začít s MRA a poté switchovat na ARNI,“ vysvětlil prof. Táborský s tím, že pacienti, kteří již dostávají inhibitory ACE nebo sartany, mohou být převedeni na ARNI a současně mohou začít s MRA. Evropské guidelines jsou podle něj velmi přínosné také v tom, že dobře rozebírají zahájení farmakoterapie s ohledem na fenotypizaci pacientů podle krevního tlaku, srdeční frekvence nebo přítomnosti fibrilace síní, což jednoznačně pomáhá personalizovat a optimalizovat léčbu HFrEF (Rosano et al., JACC: Heart Failure 2021).
Empagliflozin snižuje úmrtí z KV příčin i hospitalizace
Proč se tedy SGLT2i v současnosti staly jedním ze základních léků chronického srdečního selhání? Odpověď je podle prof. Táborského jednoduchá – protože napříč různými klinickým programy prokázaly statisticky signifikantní snížení incidence srdečního selhání. „Glifloziny mají velmi komplexní mechanismus působení na různých patofyziologických úrovních. To znamená, že mají nejen výrazné glykemické účinky, ale také kardioprotektivní i nefroprotektivní přesah, což vedlo k redukci mortality v KV příčin, rehospitalizací pro srdeční selhání a také renálních komplikací,“ připomněl a dodal: „Je skvělé, že se indikace SGLT2i posunuly od diabetu 2. typu k srdečnímu selhání bez diabetu.“
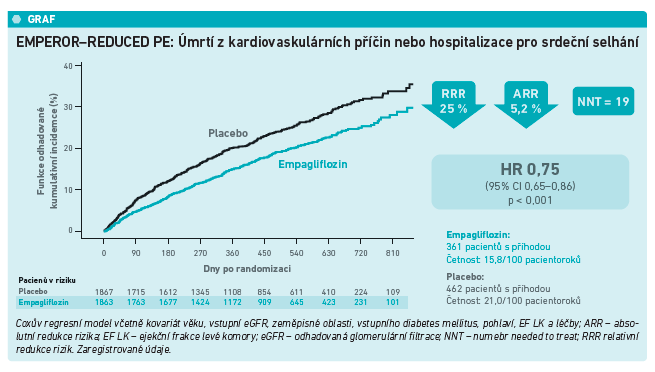
V této souvislosti prof. Táborský uvedl, že schválení empagliflozinu pro HFrEF vychází z dat randomizované klinické studie EMPEROR‑Reduced (Packer et al., NEJM 2020). Ta zahrnovala přes 3 700 pacientů se srdečním selháním a EF LK ≤ 40 procent, kteří byli randomizováni buď k podávání empagliflozinu, nebo placeba. Asi polovina souboru se léčila s diabetem a více než 50 procent mělo ischemické postižení myokardu. Z výsledků vyplynulo, že ve srovnání s placebem vedl empagliflozin k statisticky významnému snížení primárního cílového ukazatele, složeného z KV úmrtí a hospitalizace pro srdeční selhání, konkrétně o 25 procent (HR = 0,75; p < 0,001). Příznivý byl i parametr „number needed to treat“ (NNT), tj. počet nemocných, které je třeba léčit, aby se zabránilo jedné příhodě zahrnuté do uvedeného cílového ukazatele, jenž byl na úrovni 19. „Jasně ve prospěch empagliflozinu hovoří také data týkající se samotných hospitalizací pro srdeční selhání, jak prvních, tak opakovaných, kdy došlo dokonce k třicetiprocentní redukci rizika,“ konstatoval prof. Táborský.
Zmínil se taktéž o metaanalýze studií EMPEROR‑Reduced a DAPA‑HP s dapagliflozinem u nemocných s HFrEF (Zannad et al., Lancet 2020). Její autoři v závěru konstatují, že účinky obou přípravků na hospitalizace pro srdeční selhání jsou konzistentní a jednoznačně lepší než v placebových skupinách. Naznačují také, že empagliflozin a dapagliflozin zlepšují renální výsledky a redukují mortalitu ze všech příčin i mortalitu z KV příčin. „V případě gliflozinů tedy pozorujeme jakýsi skupinový efekt,“ podotknul přednášející.
Klíčový dialog kardiologů a diabetologů
Za jeden z klíčů k úspěšnému managementu nemocných s HFrEF označil prof. Táborský mezioborovou spolupráci. Ta je vyjádřena v odborném stanovisku o spolupráci mezi diabetology a kardiology (Haluzík et al., Cor et Vasa 2021; připravován update 2022). Je zde např. uvedeno, kdy má diabetolog referovat diabetika 2. typu ke kardiologovi, jak zahájit a vést terapii SGLT2i u srdečního selhání, jaké jsou kontraindikace, které skupiny pacientů vyžadují speciální pozornost nebo o čem a jak komunikovat s nemocným a jak ho motivovat k trvalé léčbě glifloziny.
„Důležitá je také organizace péče o pacienty s chronickým srdečním selháním. Naše odborná společnost, respektive Česká asociace srdečního selhání se dlouhodobě snaží o to, aby vznikl opravdu robustní systém ambulancí srdečního selhání. Ty by měly být samozřejmou součástí center pro transplantaci srdce, ale také všech kardiovaskulárních a komplexních kardiovaskulárních center a musejí existovat i na úrovni jednotlivých okresů, ambulantních kardiologů a internistů,“ zdůraznil přednášející s tím, že je připravována aktualizace odborného stanoviska zaměřeného na praktické aspekty zakládání ambulancí srdečního selhání. Krátce se prof. Táborský zastavil také u problematiky systémové digitalizace zdravotnických zařízení a potřeby efektivně a bezpečně sdílet data o pacientech. Na příkladu pilotního projektu Olomouckého kraje pak ukázal, jak by taková spolupráce mohla fungovat s využitím jednoho konektivního systému, který propojuje různé poskytovatele zdravotní péče tohoto regionu – ať už jde o FN Olomouc, zdravotnická zařízení skupiny Agel, Vojenskou nemocnici Olomouc, nemocnice v Hranicích a Šumperku, ambulantní specialisty, praktické lékaře nebo zdravotnickou záchrannou službu.
„Je tedy zřejmé, že glifloziny, které můžeme jistě označit za revoluční léky medicíny třetího tisíciletí, patří do první linie léčby HFrEF bez diabetu, neboť pozitivně ovlivňují prognózu nemocných. V současnosti proto již netrpělivě čekáme na finální definici úhradových mechanismů v této indikaci, abychom mohli být prospěšní ještě většímu počtu pacientů,“ uzavřel svou přednášku prof. Táborský.
