Totální endoprotéza kolenního kloubu – aktuální trendy a role praktického lékaře v perioperační péči
Úvod
Endoprotetika kolenního kloubu je velmi důležitým socioekonomickým tématem moderní ortopedie a potažmo celé medicíny. Dle aktuálních studií lze do roku 2040 očekávat celosvětový nárůst potřeby implantace endoprotézy kolene o více než 400 %. Příčinou tohoto trendu je mimo jiné sedavý životní styl a vyšší dosahovaný věk populace. V takových podmínkách je pro ortopeda činnost praktického lékaře velmi důležitá, a to jak stran časného doporučení pacienta k odbornému vyšetření, a tedy případné indikace k výkonu, tak při svědomitých kontrolách v pooperačním období a pro rozpoznání eventuální komplikace. Následující text sumarizuje současné poznatky a doporučení v moderní endoprotetice, popisuje typický perioperační průběh na klinickém pracovišti, a v neposlední řadě vystihuje roli praktického lékaře v celém procesu.
Totální endoprotéza a její indikace
Při implantaci totální endoprotézy (TEP) kolenního kloubu jsou nahrazeny artikulační plochy distálního femuru, proximální tibie a případně i pately.
Hlavními indikacemi k implantaci TEP kolenního kloubu jsou:
- primární artróza kolenního kloubu (gonarthrosis),
- sekundární artróza a nitrokloubní zlomeniny kolene,
- výrazná deformita kloubu,
- zánětlivá revmatická onemocnění (Bechtěrevova choroba, revmatoidní artritida).
Artróza kolenního kloubu je zdaleka nejčastější indikací k výkonu TEP. Jedná se o onemocnění, na jehož vzniku se podílí více faktorů, a to zejména věkem podmíněná degenerace, dlouhodobé přetěžování kloubu, genetické predispozice a další. Artróza sekundární pak může být důsledkem předchozích operačních výkonů, zlomenin femuru a/nebo tibie, vrozených vývojových vad nebo například prodělaných kloubních zánětů. Zkrátka je tedy známa určitá konkrétní příčina vzniku či zhoršení kloubních obtíží.
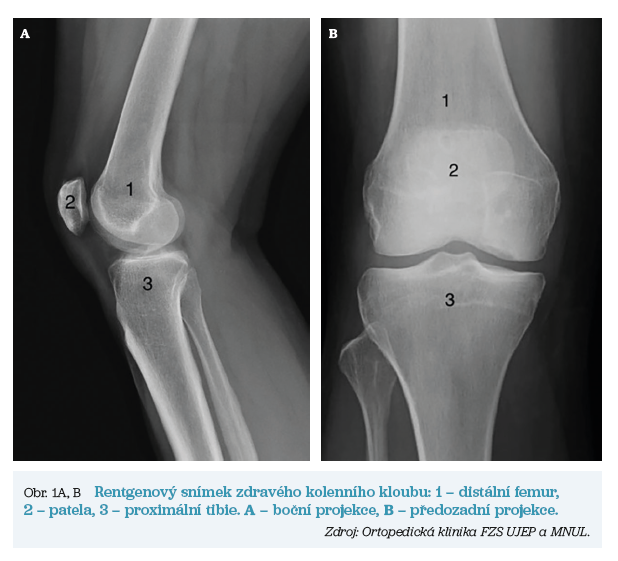
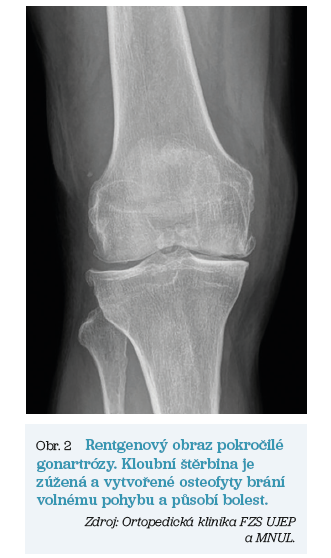
V obou případech však dochází k postupnému opotřebení kloubní chrupavky, ke zužování kloubní štěrbiny, tvorbě kostních výrůstku (tzv. osteofytů) a v nejzazších fázích až k nekróze kostní tkáně. Pomocí rentgenových snímků lze tyto artrotické změny vizualizovat. Základní anatomii a rozdíly mezi zdravým kloubem a kloubem postiženým artrózou ukazují obrázky 1 a 2.
Symptomy onemocnění kolenního kloubu
Typickým příznakem artrózy je bolest jako důsledek destrukce kloubní chrupavky, a tedy pohybu v kloubu „kost na kost“. Zpočátku se jedná o bolest ponámahovou, postupně se však mohou rozvíjet i klidové obtíže bez souvislosti se zátěží. V důsledku těchto změn se snižuje schopnost pacienta postiženou končetinu zatížit, čímž dochází k narušení fyziologického stereotypu chůze. Tento jev následně může vést k rozvoji přenesených bolestí jiných částí skeletu, zejména páteře. Dalším projevem je postupné omezování rozsahu pohybu v postiženém kloubu, případně vznik osové deformity končetiny (vbočená a vybočená kolena).
Základní součásti (komponenty) TEP
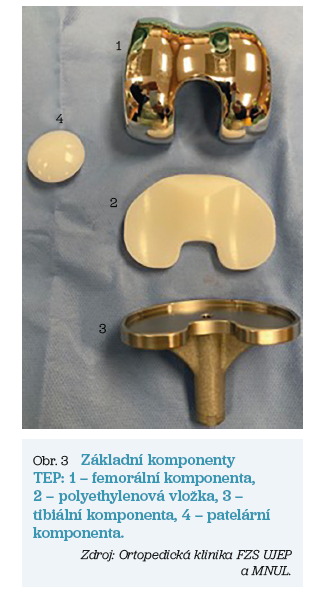
- Femorální komponenta – tato součást je většinou slitinou různých kovů a je implantována na upravený povrch distální plochy femuru. K fixaci komponenty je nejčastěji použit kostní cement (polymethylmetakrylát) s možným obsahem antibiotik ke snížení rizika infekce.
- Tibiální komponenta – podobně jako u součásti femorální je i zde nejčastěji využita cementová fixace. Komponenta je implantována na kloubní plochu proximální tibie. Polyethylenová vložka je buď pevnou součástí kovové tibiální komponenty, nebo je s ní až následně spojena. Polyethylenová artikulační plocha slouží ke správnému posouvání shora naléhající komponenty femorální. Tím dosáhneme přesnějšího napodobení pohybu neporušeného kolenního kloubu.
- Patelární komponenta – patela je důležitou součástí kolenního kloubu a artróza se ani jí nevyhýbá. Proto, po částečné kostní resekci, můžeme v indikovaných případech provést i její náhradu polyethylenovou komponentou fixovanou kostním cementem.
Základní komponenty přehledně ukazuje obrázek 3.
Materiály používané k výrobě komponent TEP
- Femorální a tibiální komponenta– slitina kobaltu a chromu, titan;
- Kloubní vložka (insert) a patelární komponenta– polyethylen.
Jednotlivé fáze perioperačního období
Fáze 1 – vstupní vyšetření a indikace k výkonu
Pacient s artrotickými obtížemi navštíví primárně ortopeda, případně může vyhledat pomoc praktického lékaře. Při výše zmíněných symptomech je jistě vhodné pacienta časně k odbornému vyšetření odeslat. Prvním důvodem je fakt, že dnešní ortopedie umí účinně léčit projevy artrózy kolenního kloubu. Dále pak v případech, kdy je nález indikován k operačnímu řešení, musí pacient na řadě pracovišť počítat s dlouhou čekací dobou k implantaci endoprotézy. Na absolutní většině pracovišť se jedná minimálně o řád měsíců, někdy i let.
Fáze 2 – předoperační příprava
Vzhledem k tomu, že v rámci předoperační přípravy pacienta je žádáno interní předoperační vyšetření, zastupuje v této fázi praktický lékař velmi důležitou funkci. Pacienti totiž právě za ním s tímto požadavkem přicházejí. Kromě obecného posouzení interního stavu jsou pro operace rovněž důležité základní odběry, elektrokardiografické vyšetření, rentgenový (RTG) snímek plic a ev. doporučení úpravy specifické medikace (hlavně antidiabetika a antikoagulancia).
Častými požadavky v rámci předoperační přípravy jsou dále např. zajištění předanestetického vyšetření, zakoupení kompresních punčoch, dekolonizačních přípravků, hydratačních roztoků apod. Spektrum těchto náležitostí vychází ze zvyklostí daného pracoviště a pacient je o nich informován většinou s předstihem v pozvánce k operaci, popřípadě v rámci informačních předoperačních akademií. Tyto akademie pořádají některá pracoviště s cílem zajistit co největší předoperační informovanost svých pacientů, zodpovědět jejich případné dotazy, a někdy i zahájit předoperační nácvik mobility s kompenzačními pomůckami.
Dále si pacient může již s předstihem zajistit pobyt v zařízení následné rehabilitace (dle spádové oblasti a osobních preferencí) nebo v lázních. V naší praxi je více než 50 % všech operovaných pacientů, kteří zvládnou jít po operaci rovnou domů. Nicméně v případě, že pacient nemá vhodné domácí zázemí a pokud není již v rámci hospitalizace dosaženo dostatečného stupně samostatné mobility, je následná rehabilitace více než vhodná. Odhad kvality pooperační adaptace je dle naší zkušenosti velmi dobře predikovatelný již předoperačně.
Fáze 3 – operace a pooperační rehabilitace
Implantace TEP probíhá standardně buď v anestezii celkové, nebo svodné (dle individuální domluvy a doporučení anesteziologa), s případným doplněním periferního nervového bloku. Výkon typicky trvá do 60 minut.
K implantaci TEP je na většině pracovišť používán mediální parapatelární přístup, kdy je kloubní pouzdro incidováno navnitř od čéšky. Dále pokračujeme parciální resekcí Hoffova tělesa a případně částečnou synovektomií. Následuje resekce pately (volitelný krok). Poté resekujeme distální femur dle šablon a určíme vhodnou velikost femorální komponenty. Obdobný postup následuje i na tibii. Dle typu použitého implantátu a instrumentária se pořadí těchto úkonů může lišit. V další fázi testujeme rozsah hybnosti, stabilitu kloubu, těsnost kloubních štěrbin v plném ohybu a natažení a také vlastnosti femoropatelárního skloubení se zkušebními komponentami. Při uspokojivém nálezu implantujeme komponenty definitivní do připravených kostních povrchů. Následně bývá ještě implantován polyethylenový insert specifické výšky. Nakonec vyčkáme polymerizace (ztuhnutí) cementu a uzavíráme ránu. V moderní endoprotetice může být tento klasický postup doplněn například o prvky počítačové navigace, robotiky nebo individualizace implantátů 3D tiskem.
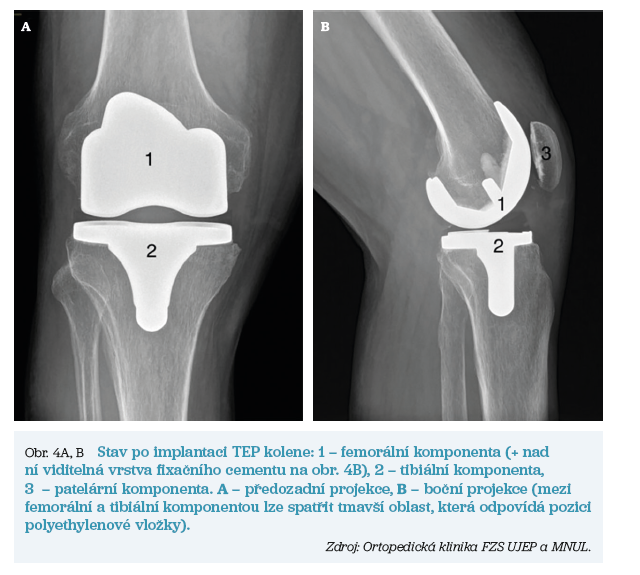
K pooperačnímu sledování pacienta je využíván pobyt na monitorovaném lůžku buď přímo v rámci lůžkových stanic ortopedického pracoviště, nebo eventuálně pak na pracovištích JIP (jednotka intenzivní péče) či ARO (anesteziologické a resuscitační oddělení). Již v časném pooperačním období může být dle zvyku daného pracoviště zahájena vertikalizace pacienta. Pooperačně je zcela zásadní dodržování opatření, která jsou shrnuta v tabulce 1. Těmito zásadami je nutné se řídit po dobu minimálně šesti týdnů od operace. Stav po úspěšné implantaci TEP kolene ukazuje obrázek 4.

Na našem pracovišti se řídíme následujícím režimem zatěžování operované končetiny:
- 14 dní po operaci na polovinu hmotnosti,
- 14 dní až 6 týdnů po operaci postupné zvyšování došlapu,
- po 6 týdnech již dle klinického stavu a RTG nálezu postupné odkládání kompenzačních pomůcek.
Tento algoritmus není taxativně daný a na různých pracovištích se může lišit. Vždy je potřeba k pooperační rehabilitaci přistupovat dle individuálních doporučení operatéra, a to nejen v závislosti na konkrétním typu TEP. Součástí rehabilitace je často i přikládání tzv. motodlahy, která zvyšuje a upevňuje rozsah pohybu operovaného kloubu.
Fáze 4 – závěr hospitalizace a další postup
Délka hospitalizace se odvíjí zejména od dosažených schopností pacienta v běžných činnostech (sed, stoj, chůze, toaleta). Na naší klinice pacienty dimitujeme většinou 5.–8. pooperační den buď přímo domů, nebo je po stejné době zajištěn překlad na rehabilitační zařízení. Na některých pracovištích, včetně toho našeho, je u vhodných pacientů aplikován princip „fast track“. Jde o soubor opatření umožňujících efektivnější pooperační adaptaci a následně i časnou dimisi. Celé perioperační období však musí pro pacienta být především bezpečné, čemuž je nutno individuálně přizpůsobit všechny okolnosti.
Chronickou medikaci ze skupin antidiabetik a antikoagulancií většinou vracíme pacientovi zpět přibližně třetí pooperační den, případně jinak dle individuálního stavu. Dle doporučení indikujeme u primárně neantikoagulovaných pacientů po TEP kolene podávání tablet rivaroxabanu 10 mg jedenkrát denně na dobu dvou týdnů po operaci. Avšak v případě, že pacient již má svou chronickou terapii, mu ji pouze navrátíme a nedoplňujeme ji o další medikaci.
Transport domů nebo na rehabilitační pracoviště může být realizován buď prostřednictvím sanity, nebo si případně pacient zajistí svůj odvoz sám. Každopádně musí transport probíhat za dodržování pooperačních režimových opatření.
Svorky/stehy jsou z rány extrahovány typicky 9.–12. pooperační den. Péče o ránu a jizvu se taktéž řídí doporučeními operatéra či zvykem pracoviště. Na naší klinice je rána ošetřena tzv. zámkem s příměsí stříbra a následně kryta uzavřeným absorpčním krytím. Od prvního pooperačního dne do extrakce svorek tak není v rámci rány prováděna další intervence.
Pacient je po operaci vybaven průkazem o přítomnosti implantátu v těle; tento dokument je velmi vhodný např. při letištních kontrolách nebo při zdravotnických intervencích v budoucnu (MRI).
Pravidelné pooperační kontroly většinou plánujeme na dobu šest týdnů po operaci, poté tři měsíce, šest měsíců, jeden rok, a dále jedenkrát ročně, vždy s novým RTG operovaného kloubu.
Již při dimisi, popřípadě při následných kontrolách, může být pacientovi doporučena pooperační lázeňská terapie. Ta by v případě TEP velkých kloubů, z indikace VII/10, měla být zahájena do tří měsíců od operace. Další ambulantní rehabilitaci, popřípadě soustavné domácí cvičení s pomůckami typu rotopedu či tahových gum, na našem pracovišti nepreferujeme. Pooperační režim se ale vždy musí řídit zejména doporučením operatéra, který má za finální výsledek operace zodpovědnost.
Úprava domácího prostředí pacienta
Již před operací je vhodné provést některé úpravy domova a zakoupit několik základních pomůcek, jako jsou:
- protiskluzová podložka do sprchy, nastavitelná stolička do sprchy, sedátko do vany,
- odstranění koberečků z kluzkých podlah,
- podložky na židle,
- pořízení dlouhé lžíce k obouvání bot, nazouvák ponožek,
- ideální je bezprahová domácnost,
- umístění běžně užívaných pomůcek alespoň do výše pasu (nádobí, suroviny na vaření apod.).
Závěr
Přestože má každé pracoviště svůj daný systém pooperačních kontrol s cílem časného odhalení komplikací v průběhu životnosti implantátu, je v tomto ohledu role praktického lékaře nezastupitelná. V případě pochybností o bezproblémovém stavu rány, operované oblasti či při bolestech nebo jiných obtížích jistě neváhejte pacienta poslat k odbornému ortopedickému vyšetření – nejlépe přímo za operatérem. Vzhledem ke stále častější migraci pacientů napříč republikou je dodržován konsenzus, při kterém by měl případné pooperační komplikace verifikovat a řešit právě operatér, bez ohledu na spádovost pacienta.
Na druhou stranu je nutno podotknout, že i několik měsíců po operaci jsou otoky operované končetiny nebo mírné bolesti při zátěži poměrně častým nálezem, a tedy není vždy potřeba je považovat za komplikaci. Ostražitost vůči klinickému nálezu je pak otázkou zdravého úsudku každého z nás.