Interakce levothyroxinu s potravinami a doplňky stravy – systematický přehled
Hypotyreóza postihuje až 5 % běžné populace a odhadem dalších 5 % pacientů není diagnostikováno.1 Léčbou volby hypotyreózy je levothyroxin, který…
Kongres Evropské kardiologické společnosti (ESC) je vždy netrpělivě očekáván. Pravidelně jsou při této příležitosti zveřejňovány nové doporučené postupy, které zásadním způsobem podle úrovně současného poznání mění klinickou praxi. Nejinak tomu bylo na Kongresu ESC 2024, který se konal na přelomu srpna a září v Londýně. Pro čtenáře časopisu Medicína po promoci komentuje v rozhovoru významné novinky profesor MUDr. Miloš Táborský, CSc., FESC, FACC, MBA, předseda České asociace preventivní kardiologie a přednosta I. interní kardiologické kliniky FN Olomouc.

předseda České asociace preventivní kardiologie a přednosta I. interní kardiologické kliniky FN Olomouc
„Je předsedou České asociace preventivní kardiologie a přednostou I. interní kardiologické kliniky FN Olomouc “
Více o ...
Jsem rád, že jsem se mohl kardiologického kongresu zúčastnit a prezentovaným poznatkům jsem věnoval velkou pozornost. Za nejvýznamnější považuji čtyři nové doporučené postupy, z nichž dva – pro hypertenzi a pro fibrilaci síní – obsahují zásadní změnu pohledu na celou problematiku. Zaznamenal jsem kolem 30 studií a novinek, které se týkají zmiňovaných oblastí. Jsem velice rád, že máme nové molekuly s úplně novými daty. Těmto novinkám se budeme věnovat v některém z příštích rozhovorů.
Doporučený postup pro hypertenzi představuje nejdůležitější doporučení letošního kongresu. Přináší nejen klinicky relevantní novinky, ale především se týká velkého počtu lidí. V České republice sice nemáme přesná data o počtu hypertoniků, ale podle zdravotních pojišťoven a z dat Národního registru hrazených zdravotních služeb je evidentní, že máme minimálně dva a půl, nebo dokonce až tři a půl milionu dospělých pacientů s již léčenou hypertenzí, přičemž jde pouze o vrchol ledovce, protože nejsou evidováni nepoznaní pacienti.
Za nejpodstatnější v těchto doporučených postupech považuji zavedení zcela nové kategorie, a tou je zvýšený krevní tlak (obr. 1). Hypertenze je definována jako krevní tlak nad 140/90 mmHg, zvýšený krevní tlak má arbitrární hodnoty 120–139/70–89 mmHg.
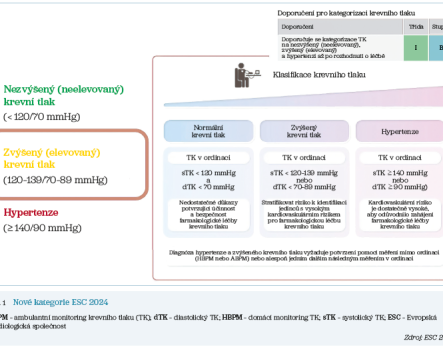
Podle současného trendu, který je v souladu i s nedávno uveřejněnými americkými guidelines, má jedinec bez hypertenze/zvýšeného krevního tlaku hodnoty pod 120/70 mmHg, což je opravdu velmi nízká hodnota. Definice kategorie zvýšeného krevního tlaku má dopady na hodnocení kardiovaskulárních rizik, protože představuje samostatný rizikový faktor a přidává se k již známým a zvažovaným kritériím v rámci stanovení desetiletého rizika aterosklerotických kardiovaskulárních onemocnění SCORE2, SCORE2–OP pro starší jedince a SCORE2‑Diabetes pro nemocné s diabetem.
Doporučené postupy 2024 také hovoří o metodice měření tlaku v ordinaci i při domácím měření, tedy při selfmonitoringu krevního tlaku. Měřit je nutné validovaným přístrojem minimálně po pěti minutách klidu před měřením a vždy provést minimálně dvě měření za sebou. Domácí měření má probíhat před kontrolou lékaře dvakrát denně, minimálně po tři a lépe po sedm dní před návštěvou. Doporučené postupy definují akceptovatelnou výši hodnot nezvýšeného, zvýšeného krevního tlaku a hypertenze při domácím měření a uvádějí, i když obtížně proveditelné, intervaly mezi měřeními: přes den 15–30 minut, v noci 30–60 minut.
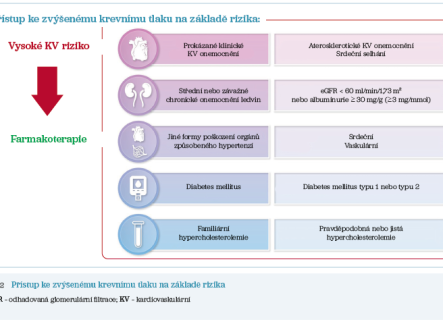
Zvýšený krevní tlak zvyšuje kardiovaskulární riziko (obr. 2), z čehož vyplývá nutnost zhodnotit přínos léčby nejen antihypertenzivy, ale i antilipidové terapie statiny a podobně. Ke zpřesnění kardiovaskulárního rizika pak přispívají další vyšetření, jimiž jsou kalciové skóre, CT koronarografie, nález na ultrazvuku karotid a cév dolních končetin, elevace hodnot troponinu a natriuretických peptidů (pro‑BNP). Podle nových guidelines se zohledňuje v managementu kardiovaskulárního rizika i orgánové postižení, které je nutné detekovat. Optimální je situace u pacientů s léčenou hypertenzí s dosažením cílových hodnot bez orgánového postižení. Avšak řada pacientů má už orgánové postižení. Například poruchu ledvinných funkcí lze jednoduše detekovat stanovením poměru koncentrace albuminu ke koncentraci kreatininu (ACR, albumin/kreatinin ratio), který by měl být měřen u pacientů s hypertenzí alespoň jednou ročně. Podle jeho výše se řídí i případná změna terapie.
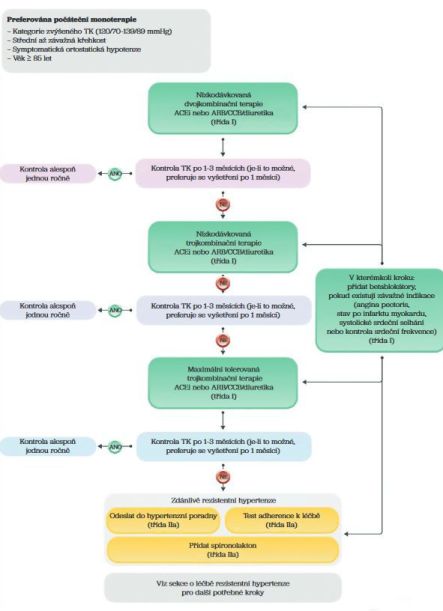
Významnou novinkou je rovněž začátek léčby (obr. 3). U nově zjištěného hypertonika může už praktický lékař zahájit terapii nízkodávkovanou dvoukombinací antihypertenziv, která má přednost před monoterapií. Zde se s výhodou využívá synergických účinků kombinace například nízkých dávek inhibitorů ACE a blokátorů kalciových kanálů. Pokud nedojde k dosažení cílových hodnot, pak je zapotřebí rychle eskalovat na trojkombinaci. Na kongresu dokonce zazněly výsledky studie s fixní čtyřkombinací antihypertenziv, což ještě není v guidelines uvedeno, ale data máme.
Nové doporučené postupy varují před rychlou úpravou krevního taku u starších osob, zejména ve věku nad 85 let, která by mohla vést k ortostatické hypotenzi s rizikem pádů a fraktury krčku femuru, která v tomto věku může být fatální.
Jistě, pohled na celkový stav pacienta má přednost. Neléčíme čísla, i když se na ně doporučené postupy odvolávají, ale léčíme člověka a jeho profil, rizika, osobnostní profil i ochotu léčit se. Ve všech doporučených postupech je psáno, že názor pacienta by měl být respektován, což je novinkou posledních let. Musíme pacientovi vysvětlit princip onemocnění, léčebný postup, ale rozhodnutí náleží pacientovi.
Přesně tak. Takže vždy jde o dialog obou stran a určitý kompromis, ale když máme odpovídající argumentaci, tak ji většina těch pacientů akceptuje.
Ano, v guidelines je doporučeno ustanovení specializovaných center pro hypertenzi, která však nejsou určena k diagnostice a léčbě běžné esenciální hypertenze, ale pro screening sekundární hypertenze. U každého nově diagnostikovaného hypertonika by měl být proveden screening sekundární hypertenze, především s ohledem na primární hyperaldosteronismus. Sekundární hypertenze je častější, než se dříve uvádělo, a představuje 10–35 % všech hypertoniků a 50 % farmakorezistentních pacientů. K diagnóze primárního aldosteronismu by se optimálně mělo přistoupit ještě před zahájením léčby využitím jednoduchého testu – stanovení poměru koncentrace aldosteronu ke koncentraci reninu (ARR, aldosteron to renin ratio). Primární hyperaldosteronismus je přítomen až u 20–25 % hypertoniků a je spojen s vyšším rizikem rozvoje kardiovaskulárních onemocnění. Léčba doprovodné sekundární hypertenze obvyklými antihypertenzivy není účinná.
Do doporučených postupů se tato metoda dostala poprvé, ale zůstává stále velmi kontroverzním tématem. Základní filozofie této léčebné metody není s ohledem na patofyziologii úplně nesprávná – spočívá v přerušení aferentních sympatických vláken. Existují studie, například SPYRAL‑HTN ON/OFF MED a další, s ne zcela konzistentními závěry, především co se týče délky trvání antihypertenzního účinku.
Problémem té metodiky je to, že není měřitelný efekt zásahu – mechanické aplikace radiofrekvenční energie do předpokládané lokalizace sympatických plexů. Na druhou stranu jsou určití pacienti, u nichž po selhání pěti, šesti kombinací léků a po vyloučení sekundární hypertenze může mít renální denervace smysl.
Nové doporučené postupy pro fibrilaci síní jsou určitou kultivací těch posledních z roku 2020, ale přinášejí také řadu novinek. Základním poselstvím je takzvaný koncept AF‑CARE, kde C znamená management komorbidit a rizikových faktorů, A „avoidance of stroke and tromboembolism“ čili zabránit cévní mozkové příhodě a tromboembolismu, R je redukce symptomů kontrolou srdeční frekvence a rytmu a konečně E znamená kontinuální evaluaci a dynamické přehodnocování.
Podstatné je, že ženské pohlaví už není rizikovým faktorem v novém skóre CHA2DS2‑VA oproti staršímu CHA2DS2‑VASc pro stanovení rizika iktu a tromboembolismu u fibrilace síní.
Další významnou informací z doporučených postupů je průkaz vysoké efektivity katetrizační ablace u paroxysmální fibrilace síní, a to i v tom smyslu, že ji můžeme nabídnout jako léčbu první volby a kurativní výkon. Naopak u pacientů, kteří mají perzistující permanentní formu fibrilace síní, jsou na prvním místě antiarytmika ke kontrole rytmu a teprve při neúspěchu maximální farmakologické terapie můžeme pacientovi nabídnout katetrizační ablaci, u níž při této diagnóze není efektivita stoprocentní.
Podstatné je doporučení, že pacient s fibrilací síní má být kontinuálně sledován, protože se onemocnění vyvíjí. Je nutné u něj léčit hypertenzi, srdeční selhání i obezitu, která se považuje za výrazný rizikový faktor. Guidelines dokonce uvádějí jako doporučení třídy 2A, že nezabírají‑li standardní režimová opatření, cvičení a dieta, tak by pacienti měli podstoupit velmi časně bariatrickou operaci.
V prevenci cévní mozkové příhody a tromboembolismu se klade důraz na řádnou antikoagulační léčbu, podle skóre CHA2DS2‑VA. Současně nemají být redukovány dávky přímých perorálních antikoagulancií, přestože mají někteří internisté obavy, aby plné dávky nevedly ke krvácivým komplikacím. Avšak nesprávná a neindikovaná redukce dávek může být spojena se závažnějšími komplikacemi.
V této souvislosti je dobré zmínit, že čeští praktičtí lékaři mohou předepisovat dabigatran (přípravek Pradaxa), což je relativní novinkou, která výrazně zkrátila cestu k léčbě.
Elektrická kardioverze fibrilace síní, pokud se k ní rozhodneme, má být bezpečně prováděna po třech týdnech plné antikogulační terapie. U pacientů, kde ji chceme udělat rychle, je vždycky nutno provést nové echokardiografické vyšetření a transezofageální echokardiografií vyloučit přítomnost intrakardiálního trombu.
Ke kontrole frekvence používáme antiarytmika, u dysfunkce levé komory s ejekční frakcí pod 40 % nasazujeme Cordarone (amiodaron). Je‑li ejekční frakce vyšší, pak máme větší možnosti volby, například betablokátory a hovoří se i o renesanci digoxinu. Bohužel, u nás není standardně dostupný flekainid.
Pro tuto diagnózu jde spíše o sjednocující guidelines. Podstatné je, že umožňují individualizaci duální protidestičkové léčby jednak podle rizika krvácení, a naopak i podle rizika tromboembolismu. Konečně je jasně řečeno, že je možné léčbu deeskalovat, můžeme ji zkrátit v případě zvýšeného rizika krvácení, například u onkologických pacientů, respektive přejít na monoterapii.
Ukazuje se, že při moderní intervenční a farmakologické léčbě je mortalita u těchto pacientů s chronickými koronárními syndromy nízká, jde o jedno až tři procenta ročně. Oproti minulosti se situace velmi zlepšila, a to i v důsledku správné hypolipidemické léčby a dosažení jejích cílových hodnot (u LDL cholesterolu 1,4 mmol/l, resp. 1,0 mmol/l).
U pacientů s chronickým koronárním syndromem při opakovaném infarktu myokardu se hodně akcentuje význam zobrazovacích metod, a to nejen klasické CT koronarografie, srdeční katetrizace a podobně, ale také zobrazovacích metod intrakoronárních – katetrizačních, optické koherentní tomografie, měření frakční průtokové rezervy, které kvantifikují stenózy a rozhodují o budoucím managementu onemocnění. Běžná koronarografie poskytuje jenom určitý nepřesný pohled na závažnost stenózy. Exaktní měření před revaskularizací a následné zhodnocení po léčbě, respektive při rozvoji restenózy umožní optimalizovat terapii.
Novinkou je v této souvislosti i nízkodávkovaný kolchicin (0,5 mg denně) s doporučením třídy 2A u pacientů s chronickým koronárním syndromem na podkladě aterosklerózy s cílem redukovat riziko infarktu myokardu, cévní mozkové příhody anebo v případě potřeby revaskularizace.
V nových guidelines se tyto dvě jednotky slučují do jedné, což je dobře. Globální prevalence byla uváděna 1,52 % dospělé populace, ale stoupá s věkem. Je zajímavé, že u osmdesátníků a starších činí prevalence až 15 % a více a je vyšší u žen než u mužů, konkrétně hovoříme o 18 % u starších žen a 10 % u starších mužů. Hlavním rizikovým faktorem je ateroskleróza a neléčená hypercholesterolemie, diabetes a kouření. Doporučené postupy pojednávají o aneuryzmatech abdominální aorty, kde jsou rizikovými faktory mužské pohlaví, hypertenze a kouření. Jedná se o poddiagnostikovanou skupinu pacientů. Časná diagnóza je velice důležitá, proto máme screeningové programy, které podporuje ministerstvo zdravotnictví. Dokonce osobně ministr Válek požádal radiologickou skupinu, aby pro odbornou společnost vytvořila screeningový program. Ve všech krajích fungují screeningová centra, takže praktický lékař může doporučit pacienta ke screeningu. Typickým pacientem, který by měl absolvovat jednoduché ultrazvukové screeningové vyšetření, je osmdesátiletý diabetik, kuřák se zvýšenou koncentrací LDL cholesterolu. Časný záchyt umožňuje časnou endovazální či hybridní léčbu. Již se nejedná o rozsáhlé chirurgické výkony jako před třiceti lety.
Zde se klade velký důraz na zobrazovací vyšetření karotických tepen, takže všichni pacienti by je měli absolvovat jako standardní výkon. V případě nálezu, byť třeba nesignifikantní stenózy, ale s přítomností aterosklerotických plátů, by měl být pacient přiřazen k sekundární prevenci s cílovou hodnotou LDL cholesterolu 1,4 mmol/l a méně. I v těchto doporučených postupech byla zmíněna potřeba specializovaných center pro onemocnění aorty a periferních tepen.
Hypotyreóza postihuje až 5 % běžné populace a odhadem dalších 5 % pacientů není diagnostikováno.1 Léčbou volby hypotyreózy je levothyroxin, který…
Jaké jsou vlastnosti a účinky generických léčiv a proč používat originální metformin?
Profesor MUDr. Martin Haluzík tvrdí, že metformin ještě neřekl poslední slovo. Stále má v terapii diabetu nezastupitelné míso. Jak si vede mezi…