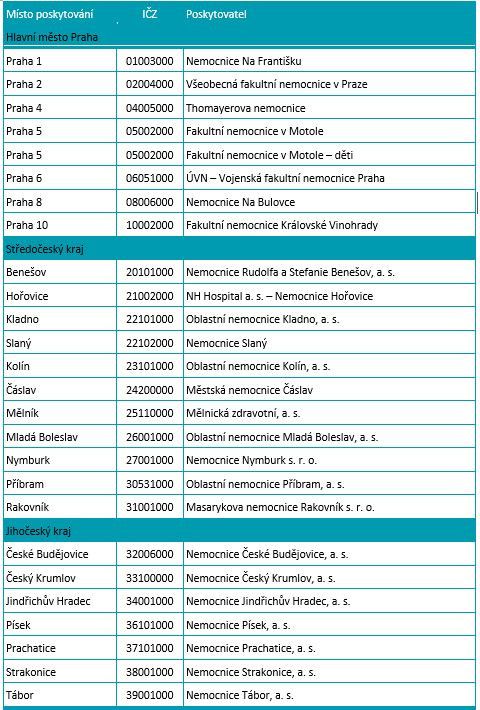
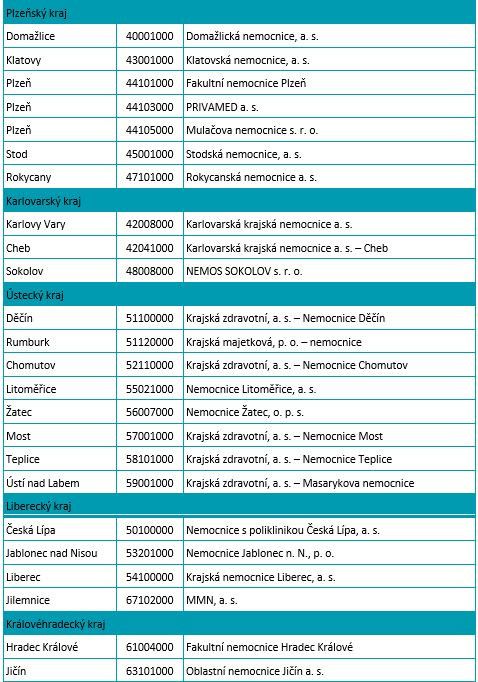
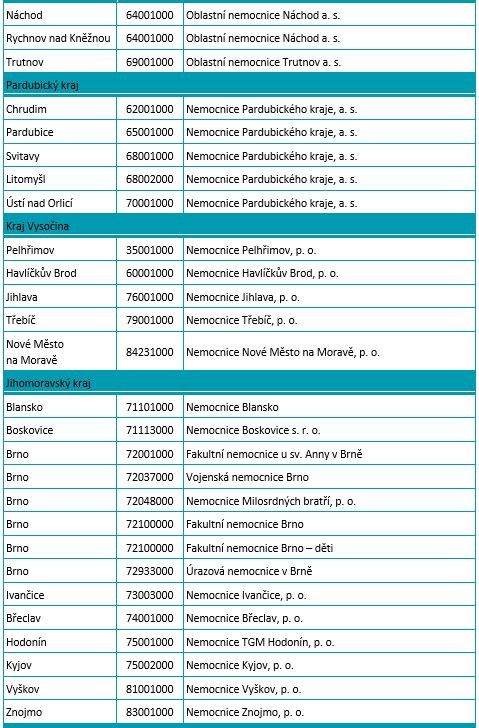
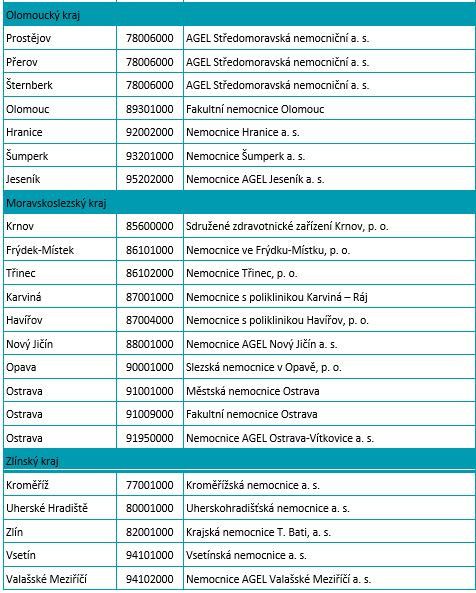
Fórum: Jak zajistit funkční síť lékařských pohotovostí?

Podle ministra zdravotnictví Vlastimila Válka by měly zdravotní pojišťovny zajistit síť lékařských pohotovostí při vznikající síti 89 urgentních příjmů. To je ale méně než stávající počet 113 pohotovostí zřizovaných kraji. Kraje by pak mohly dobrovolně zřizovat další pohotovosti nad rámec této garantované sítě. Sdružení praktických lékařů předložilo k diskusi pojišťovnám i ministerstvu svůj návrh modelu, který by měl zajistit reálnou dostupnost, udržitelnost, přístup k péči a rovnoměrné pokrytí ve všech regionech ČR a který reflektuje aktuální potřeby a požadavky pacientů i poskytovatelů LPS. Ptáme se: Je současný počet pohotovostí adekvátní? V současnosti mají soukromí lékaři povinnost na pohotovosti sloužit, mělo by se na tom něco měnit? Jak zorganizovat pohotovostní péči tak, aby byla cesta pacienta mimo běžné ordinační hodiny efektivní?
- Doc. MUDr. Svatopluk Býma, CSc.,
předseda Společnosti všeobecného lékařství ČLS JEP
Návrh pana ministra je naprosto racionální a odpovídá současné době i budoucímu vývoji medicíny. Vzpomínky na minulost, kde jedinou výbavou pro akutní stavy byla dřevěná špachtle, teploměr, fonendoskop a balení léků, které měl PL v brašně, je naštěstí u všech racionálně uvažujících kolegů i politiků minulostí. Kvalita péče musí být na úrovni doby, a tak systém, kdy PL nebo i jiný specialista bude součástí emergencí vybraných cca 89 nemocnic, kde bude také k dispozici komplement a lékárna, je jediným racionálním řešením. Mimo jiné je tomu tak již dávno na západ od nás. Jsem přesvědčen, že pokud bude tato služba i příslušným způsobem honorována, spousta kolegů, jak soukromých lékařů, tak i zaměstnanců nemocnic, bude dobrovolně na této službě participovat. Řešením jistě není povinnost, protože si nedovedu představit, jak může náhodně vybraný lékař, který nezná IS nemocnice, systém práce na emergency aj., racionálně vykonávat svoje povinnosti. Též je potřeba řešit vyšší zpoplatnění této služby s výjimkou, kdy ošetřující lékař nebo třídící sestra uznají, že stav byl skutečně akutní a vyžadující příslušnou LPS.
- MUDr. Zorjan Jojko,
předseda Sdružení ambulantních specialistů ČR
Podle mých informací by počet 89 pohotovostí byl zcela přiměřený potřebám populace v ČR, a navíc odpovídá možnostem systému po stránce zajištění počtu urgentních příjmů, nonstop otevřených lékáren i návazné lůžkové péči. Jsem si vědom, že požádá‑li KÚ lékaře o účast na LPS, má lékař povinnost mu vyhovět, půjde‑li o práci v jeho oboru, mimo jeho běžnou ordinační dobu a bude‑li tato práce řádně zaplacena. Tyto podmínky, myslím, jsou postaveny správně. Co podle mě hlavně vázne a je příčinou nedostatku lékařů na LPS, jsou nízké mzdy. Pak se ale nelze divit, že lékaři o tuto práci nemají zájem. Tedy pokud bych něco měnil, pak bych zavedl takovou výši úhrady práce na LPS, aby se do ní měli motivaci hlásit např. i důchodci, kteří již jinde neordinují, ale rádi si přivydělají k důchodu. Stejně tak lékařky na mateřské dovolené.
- MUDr. Martin Dudek,
praktický lékař
Pohotovosti jsou masivně zneužívány, kolegové, kteří tam slouží, uvádějí, že až devět z deseti pacientů tam nemá co dělat, což je děsivé číslo. Sám jsem zažil podobnou zkušenost. Určitě není namístě, aby byla více než jedna pohotovost na okrese. Koncept pohotovostí při urgentních příjmech je jednoznačně dobrým krokem, který my praktičtí lékaři podporujeme. Otázka sloužení je dnes spíše záležitostí bezbřehého populismu politiků, kteří lidem naslibují zdravotní péči dostupnou kdykoli, kdekoli a zdarma, ale nejsou na to schopni zajistit zdroje. A pak někteří přicházejí s bolševickými nápady typu nařídíme to doktorům, umístíme je někam, místo aby nabídli vhodné podmínky. Když se podíváte na současnou situaci a porovnáte například, kolik kraje platí externím právníkům a kolik platí lékařům na pohotovosti, je to gigantický rozdíl, řekl bych ostudný. Dnes mají povinnost sloužit všichni lékaři, ale pořád se jen mluví o praktických lékařích. Velmi demotivující je také to zneužívání, protože žádného lékaře nebaví, když musí ošetřovat půldenní rýmy anebo tři měsíce trvající problémy. Bez signifikantního zvýšení poplatku za pohotovost, a to i pro děti a kohokoli bez rozdílu, budou pohotovosti nadále zneužívány a zájem sloužit tam bude malý.
- MUDr. Milan Kubek,
prezident České lékařské komory
Počet míst, kde je pacientům dostupná lékařská pohotovostní služba, se neustále snižuje, a navíc většina pohotovostí ani nefunguje v režimu 24 hodin sedm dní v týdnu. Pacienti jsou tak nuceni cestovat stále dál a většina z nich v podstatě ani neví, kde mají nejbližší lékařskou pohotovost hledat. Další redukce počtu pohotovostí samozřejmě nepřinese žádné zlepšení, jen ještě více zkomplikuje nemocným život a zvýší počet těch, kdo si budou volat zdravotnickou záchrannou službu. Avšak ani pacient, který se na pohotovost dopraví a vyčeká si tam často mnohahodinové fronty, zdaleka nemá „vyhráno“. Pokud mu lékař předepíše lék, který mu sám nesmí vydat, čeká ho další putování s receptem do jedné z těch několika málo lékáren, které drží pohotovost. Taková cesta pak může být i stokilometrovým výletem.
Účastnit se zajišťování lékařské pohotovostní služby první linie, tedy poskytování primární péče mimo běžné ordinační hodiny, by mělo být samozřejmou povinností praktických lékařů a pediatrů. Vždy tomu tak bylo. Zvýšení kapitační platby by těmto praktikům kompenzovalo ekonomické ztráty způsobené tím, že po noční službě nebudou moci dopoledne pracovat ve své ordinaci. Samozřejmě je třeba zohlednit věk a zdravotní stav samotných lékařů/lékařek. Lékařská komora i v této oblasti upřednostňuje pozitivní motivace, které bývají mnohem efektivnější než pokusy o nějaké vymáhání a represe.
S představou pana ministra, že zodpovědnost za zajišťování pohotovostních služeb, tedy primární péče mimo běžné ordinační hodiny praktických lékařů, přehodí na beztak již dnes přetížené a personálně zdevastované pracovní týmy nemocničních lékařů, nemůžeme souhlasit. Prohlášení o tom, že „kraje by pak mohly dobrovolně zřizovat další pohotovosti nad rámec této garantované sítě“, je již čirý populismus. Kde by asi ty kraje našly další lékaře?
Pan ministr si je dobře vědom výhrad, které ČLK má, a proto pro jistotu neumožnil žádnému zástupci profesní lékařské samosprávy účast na jednání pracovní skupiny pro primární péči a pohotovostní služby.

- Doc. MUDr. Roman Šmucler, CSc.,
prezident České stomatologické komory
Pohotovostní služba ve stomatologii je v řadě zemí EU neobvyklá věc. Slouží se jen na úrovni velkých měst kvůli úrazům a neobvyklým situacím. Kolegové v Německu sice slouží „doma“ (nám blízká kultura) a často nikdo nepřijde. V Česku si ministři a hejtmani naučili některé voliče, že bez objednávání a lacino je ošetření, pokud je v noci. A je tam rušno. Hejtmani se fotí u podivně vypadajících pohotovostí – často ostudných. Bizár českého zdravotnictví. Máme legislativně okopírovaný systém z Rakouska, který je super. Ale na krajích by museli pracovat. Vesměs to děláme za ně a kolegy organizujeme. Kraje by pomohly, kdyby nespolupracující potrestaly. Jenže říkají, že nechtějí vládnout, přesněji – řešit nepříjemnosti. Dlouho se teď mluví o nějakém českém supervýmyslu. Pokud, asi to spíš nebude fungovat. Ale, jak jsem psal, jsou země bez funkčních pohotovosti a nějak to zvládneme, zejména pokud si každý pořeší svoje pacienty.
- MUDr. Pavel Vepřek,
Zdravotnictví 2.0
Myslím si, že místo diskusí o počtu pohotovostí je namístě se začít vážně zabývat organizací péče o pacienty, kteří onemocnějí mimo běžnou pracovní dobu. Do doby vzniku státního zdravotnictví se praktičtí lékaři starali o své ovečky bez ohledu na pracovní dobu a záda jim kryly nemocnice. Přechodem lékařů do zaměstnaneckého poměru vznikly lékařské pohotovosti, ve kterých se střídali praktičtí lékaři zaměstnaní v příslušném OÚNZ. Po změně režimu se praktičtí lékaři postavili na vlastní nohy, ale k předúnorové praxi se už vrátit nechtěli. A tak nám tu zbyly lékařské pohotovosti, které je stále obtížnější personálně zajistit a které hrají v zajištění potřebné zdravotní péče stále menší roli. Statistika využívání pohotovostí umístěných mimo nemocnice to už léta ukazuje. Vytváření pohotovostí v nemocnicích paralelně k fungování urgentních příjmů je organizační kuriozita, která je dána způsobem financování a zavedenými normami, nikoli logikou efektivní organizací péče. Pokud by chtěl někdo tento problém opravdu řešit, tak se na úrovni primární péče nabízejí sdružené praxe, kde by jeden z partnerů držel službu. Zřejmou výhodou je úplnost informací při rozhodování nad pacientem a kontinuita péče. V nemocnicích by pak měly fungovat standardní Emergency (Pohotovost), tedy místo, kde se dostane v mimopracovní době péče jak ambulantním, tak zákrok na lůžku vyžadujícím pacientům. Klíčem jejího fungování je efektivní triáž, kdy skutečně nemocní pacienti mají přednost před banalitami. Tam, kde ji mají, to funguje jako účinná prevence jejich zneužívání. O tom, proč u nás máme místo toho urgentní příjmy, se dá spekulovat, ale v každém případě je to věcně špatně. Tož tak.
- MUDr. Michal Bábíček,
1. místopředseda Sdružení praktických lékařů ČR
Posílám k tématu text, který byl za SPL ČR poslán všem zdravotním pojišťovnám a bude komunikován s MZ ČR. Cílem je racionalizace systému LPS a dostatek financí na provoz, pak nebude nutné řešit povinnost pro soukromé lékaře, protože sloužit LPS může kterýkoliv lékař L3 – viz samostatný rámeček.
- MUDr. Zdeněk Zíma,
místopředseda Odborné společnosti praktických dětských lékařů ČLS JEP
Lékařská pohotovostní služba je v současné době vnímána spíše jako přežitek minulé doby. Ze strany pacientů sice jde o vítanou a vyžadovanou službu, efektivita jejího provozu je však nízká. Návštěvnost LPS je převážně v jednotkách pacientů za směnu a v drtivé většině případů je v rámci LPS realizováno odložené vyšetření, které mělo proběhnout v rámci běžné ordinační doby registrujícího praktika. Nezřídka některé případy dokonce hraničí se zneužitím LPS, protože laická veřejnost nechápe propastný rozdíl mezi vyšetřením na LPS a v ordinaci praktického lékaře. Z hlediska efektivity provozování a reálných možností personálního obsazení LPS je proto nutné trvat na provozování přibližně jedné LPS v někdejším okrese. Vyšší počet stanovišť ztěžuje možnosti obsazení pracoviště lékařem i ekonomickou rentabilitu. Současně je v případě dětské LPS nutné organizační provázání s dětským oddělením, vazba na urgentní příjem není tak důležitá jako u dospělé LPS. Pro alespoň bazální efektivitu služby dětské LPS je také nutná současně dostupná lékárna.
Vzhledem k současné personální krizi PLDD nelze podle mého názoru vyžadovat po lékařích v důchodovém věku zajišťování LPS. Představitelé územních celků organizujících LPS by měli chápat, že v důchodovém věku je i zajištění péče v běžné pracovní době pro lékaře velmi náročné. Navíc se zdá, že dětská lůžková zařízení mají v současné době dostatečnou personální kapacitu, aby po určitou dobu zajistila LPS i bez pomoci seniorních PLDD.
Primárně je nutné podporovat všeobecnou zdravotní gramotnost laické veřejnosti, aby rodiče dokázali samostatně řešit běžnou péči o nemocné dítě alespoň během prvních dní onemocnění. Dalším nezbytným krokem je edukace veřejnosti o charakteristice LPS jako služby pro případ náhlého prudkého zhoršení zdravotního stavu. LPS není schopna nahradit běžnou péči PLDD a její cílené vyhledávání rodiči na úkor péče registrujícího PLDD může jejich dítě i poškozovat. Současně je nutné razantně zvýšit poplatek za užití LPS, aby skutečně plnil regulační úlohu. Nynější výše poplatku v současné době tento účel již neplní.
Předpokládám, že po zvládnutí personální krize praktického dětského lékařství se povede motivovat registrující lékaře k delší době poskytování péče, a institut LPS tak zcela ztratí svůj význam a zanikne. Již v současné době se LPS z velké části překrývá s poskytováním ústavní pohotovostní služby (ÚPS) na dětských odděleních, která zajišťuje ambulantní péči mimo ordinační dobu registrujících PLDD a LPS. Jejich splynutí je tedy nasnadě. Ale také v případě ÚPS je nezbytné vhodným způsobem bránit jejímu zneužívání.
- MUDr. Ilona Hülleová,
Na současné síti pohotovostí je stále co zlepšovat. Je možná redukce některých stanovišť, je potřebné zajištění návaznosti lékárenské péče u některých stanovišť a zejména je v případě péče o dětské pacienty nutno doplnit personální kapacity odcházejících PLDD (více než 32 procent je starších 65 let) lékaři z dětských oddělení. V rámci pracovní skupiny pro reformu primární péče zřízené na MZ jsme návrh na organizaci takovéto pohotovostní služby vypracovali, se zdravotními pojišťovnami projednávali a také se zástupci klinických pediatrů jsme se shodli na základních tezích zajištění dětské pohotovostní služby. Ta by měla fungovat při dětských odděleních, být příslušně vybavena, s návazností na případná další potřebná laboratorní či odborná vyšetření.
- MUDr. Otto Herber,
místopředseda Společnosti všeobecného lékařství ČLS JEP
Současnou síť pohotovostí lze jistě zredukovat, minimálně v některých krajích adekvátní není. Podle údajů, které mají odborné i profesní společnosti k dispozici, je v některých krajích jedna pohotovost na více než 100 000 obyvatel, v jiných pak třeba jedna na necelých 40 000 obyvatel. Síť nedává často smysl ani geograficky. Máme případy existence několika pohotovostí, které jsou od sebe vzdáleny do 15 kilometrů (např. Most, Litvínov a Bílina v Ústeckém kraji). V praxi často hraje roli spíše politické zadání než účelná tvorba sítě pohotovostí.
Záměr synchronizovat síť urgentních příjmů a pohotovostí dává smysl. Garantuje dostatečné zázemí a navazující služby (komplement, zázemí nemocnice, lékárna atd.). Z hlediska kvality zdravotní péče jde tedy o krok správným směrem. Právě přidružení pohotovostí k urgentním příjmům zefektivní poskytování této služby. Zákonnou úpravu podle mého názoru není nutné měnit.
Velkým problémem je pak zneužívání pohotovostní služby, kdy velké procento pacientů přichází s obtížemi, které by vůbec neměly zatěžovat pohotovosti, ale řešení se zřejmě bude hledat dosti obtížně.
V některých oblastech se pak na pohotovosti přenáší akutní nedostatek ambulantních poskytovatelů primární péče (jde zejména o praktické lékaře pro děti a dorost), což rovněž není žádoucí, ale je to pochopitelné.
- Ing. Ladislav Friedrich, CSc.,
prezident Svazu zdravotních pojišťoven ČR
Vaše dotazy se týkají tří samostatných, byť propojených pohledů.
Při současném využívání lékařské pohotovostní služby je zřejmě počet pohotovostí odpovídající. Problémem však je jejich celostátní rozložení. Bylo by proto potřeba, pokud takovou zodpovědnost úpravou zákona dostanou pojišťovny, provést samostatnou analýzu vytíženosti a následně některé LPS zrušit a jinde naopak zřídit.
Obecně je však správný záměr opřít LPS o pracoviště urgentních příjmů nemocnic, kde lze nejlépe zajistit i potřebná následná vyšetření a péči. Povinný minimální rozsah vybavení ordinace LPS a zejména závazné minimum pro potřebné laboratorní a další diagnostické služby a lékárnu by podle mého názoru bylo správné u příslušného poskytovatele i smluvně garantovat.
Druhou otázkou je, kdo by měl LPS personálně zajišťovat. Povinnost podílet se na LPS již současně ambulantní lékaři mají. To, že kraje své pravomoci dosud příliš neuplatňovaly, neznamená, že bychom na tuto službu měli rezignovat. Předpokládáme, že při převodu zodpovědností získají pojišťovny i dostatečně funkční kompetence i v tomto směru. Konkrétní legislativní představu MZ bohužel dosud neznáme.
Součástí kapitačních plateb i bonifikací je již dlouhodobě podmínka služeb LPS. Pokud se tedy taková povinnost bude v praxi týkat dostatečného počtu lékařů, nemělo by to pro jednotlivé lékaře znamenat žádné zásadnější nepohodlí. Samozřejmě vlastní pohotovostní služba musí být i rozumně finančně ohodnocena.
Poslední otázkou je celková efektivita LPS. Je jednoznačné, že LPS je nutná a potřebná. Současně by však měla sloužit jen těm pacientům, kteří ji skutečně potřebují. Již dlouhodobě se lékaři i pojišťovny shodují, že by se pacienti měli na zvýšených finančních nákladech také podílet. Pokud správně nastavíme odůvodněné výjimky z takových plateb, mohla a měla by být zvýšená finanční spoluúčast samozřejmostí.
Státem a zdravotními pojišťovnami garantovaná síť pracovišť lékařské pohotovostní služby (LPS)
Návrh na vytvoření funkčního, efektivního modelu lékařské pohotovostní služby (LPS), vytvoření garantované sítě pracovišť LPS, zajišťující reálnou dostupnost, udržitelnost, přístup k péči a rovnoměrné pokrytí ve všech regionech ČR. Nahrazení nefunkčního, neefektivního a již překonaného modelu současného nastavení LPS novým, funkčním, efektivním řešením, které reflektuje aktuální potřeby a požadavky pacientů i poskytovatelů LPS.
Základní parametry
- garantovaná síť pracovišť lékařské pohotovostní služby (LPS)
- definovaný počet pracovišť LPS v kraji
- návaznost na existující síť poskytovatelů urgentních příjmů I. a II. typu
- smluvní vztah poskytovatelů LPS se zdravotními pojišťovnami
- samostatné specializované pracoviště poskytovatele akutní lůžkové péče
- smluvně definované podmínky poskytování LPS, personální vybavení, věcné a technické vybavení
- úhrada LPS smluvním poskytovatelům z v.z.p.
- úhradový mechanismus – fixní platba a variabilní složka (analogie s úhradovým mechanismem používaným při hrazení sítě urgentních příjmů I. a II. typu)
- fixní platba bonifikace ve výši 4 mil. Kč ročně
- garantovaná místní a časová dostupnost LPS
Základní kalkulace
- náklady fixní platba bonifikace – garantovaná síť LPS – 396 mil. Kč/rok
- úspora nákladů nevyplacených segmentu 001, 002 – 260 mil. Kč/rok
- porovnání – fixní platba bonifikace – síť urgentních příjmů 736 mil. Kč/rok
- porovnání – urgentní příjem typu IA – 30 mil. Kč/rok × 15 = 450 mil. Kč/rok
- porovnání – urgentní příjem typu IB – 10 mil. Kč/rok × 4 = 40 mil. Kč/rok
- porovnání – urgentní příjem II. typu – 3 mil. Kč/rok × 82 = 246 mil. Kč/rok
Návrh – Garantovaná síť pracovišť lékařské pohotovostní služby (LPS)