Úhrady nemocnicím se opět o krok sbližují. Proklínané paušály osekány

Rozdíl mezi nejnižší a nejvyšší individuální základní sazbou, jaké nemocnice používají pro výpočet svých úhrad podle DRG, se proti roku 2019 zmenšil o čtvrtinu.
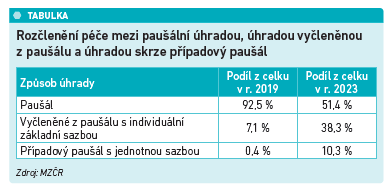
Krok za krokem se zmenšuje role paušální úhrady akutní lůžkové péče. Úhradová vyhláška na rok 2023 by měla znamenat, že se přes paušály nemocnicím zaplatí 51,4 procenta objemu péče (podle casemixu). V roce 2019 bylo přitom přes paušály hrazeno nemocnicím více než 90 procent péče. V historicky daných paušálech zůstávají ty DRG skupiny hospitalizačních případů, které jsou nákladově příliš heterogenní – různé nemocnice referenční sítě u nich vykazují velmi rozdílné náklady.
Ostatní případy mimo paušál budou hrazeny několika způsoby výpočtu úhrad podle DRG, které se dají rozdělit do dvou typů: buď s použitím individuálních základních sazeb, které se sbližují, nebo případovým paušálem. Významnou změnou pro příští rok je, že mezi nimi přibývá těch, které jsou hrazeny druhým jmenovaným způsobem, případovým paušálem. Tedy s jednotnou základní sazbou. V roce 2023 tak bude hrazeno 10,3 procenta všech skupin případů a při výpočtu se použije průměrná základní sazba zhruba 60 000 korun.
Zatím desetina skupin nemocničních případů tak bude hrazena podle DRG všem stejně. Tedy skoro všem.
Tímto případovým paušálem s jednotnou základní sazbou je nově kromě jiného hrazena řada skupin případů, které se mají provádět ve specializovaných centrech. Tím se má podpořit centralizace. V centrech tedy budou vykazovat takovou péči bez regulací. Naopak mimo centra bude takový případ nově hrazen méně než v centru, sníženou 75procentní úhradou. Pro manažery nemocnic bez center to má být ekonomická motivace se těchto výkonů vzdát.
Hospitalizačních případů, které jsou hrazeny systémem případového paušál, by mělo přibývat i v dalších letech. Podle vedení ministerstva by to mohla být více než třetina druhů péče.
Zároveň se při výpočtu úhrady u případů, kterým zatím zůstávají individuální základní sazby, tyto sazby dál sbližují. Rychleji se sbližují úhrady za vysoce homogenní DRG skupiny, kde se náklady jednotlivých nemocnic příliš neliší, a tak tolik nehrozí, že by to některou nemocnici kvůli specifickým podmínkám významně poškodilo.
Určitou výjimku ze sbližování představuje nový nákladový modifikátor, který zvyšuje úhrady za péči vyčleněnou z paušálu nemocnicím se specializovanými centry a který kritizovaly zdravotní pojišťovny.
Podle náměstkyně Rögnerové jsou opatrnost a postupné kroky při sjednocování úhrad namístě, není záměrem dostat nemocnice s historicky vysokými příjmy z roku na rok do problémů.
Postupným opouštěním paušálů, zvyšováním významu případového paušálu podle DRG i sbližováním individuálních sazeb se snižuje vliv historických rozdílů v úhradách pro jednotlivé nemocnice. To byl před lety jeden z hlavních záměrů zavádění plateb podle DRG.
Nemocnicím s historicky podhodnocenými úhradami porostou v roce 2023 příjmy více a těm s poměrně vysokými úhradami méně. „Finančně se jedná o významné sbližování základních sazeb, které bude znamenat, že meziroční růst úhrad pro jednotlivé nemocnice se bude až na výjimky pohybovat mezi šesti a deseti procenty,“ uvádí Rögnerová. Více si polepší zejména menší nemocnice s horšími individuálními základními sazbami, ty s vysokými sazbami méně.
Rozdíl mezi nejnižší a nejvyšší individuální základní sazbou, jaké nemocnice mají, se proti roku 2019 zmenšil o čtvrtinu, uvádí náměstkyně.
Pozoruhodné může být i to, že úhrady případů, které byly z paušálu vyjmuty, nejsou regulovány, tedy nemocnice dostane v plné výši zaplacené všechny, které provede a vykáže. Je tu šance, že by tím nemocnice mohly být více motivovány usilovat o dobrou pověst u pacientů, aby mohly zvyšovat počty plánovaných výkonů.
Během více než dvaceti let, kdy nemocnice dostávaly paušální úhradu rok od roku navyšovanou určitým koeficientem a podmíněnou určitým objemem provedené péče, se zakonzervovaly úspěchy a neúspěchy (případně štěstí, smůla, známosti) managementů, které nemocnice vedly při zavedení tohoto systému. Historicky podfinancované nemocnice neměly mnoho možností, jak svou ekonomickou situaci zlepšit.
Nyní pozorujeme jednu z historicky nejvýznamnějších změn v rozdělování veřejných peněz nemocnicím v Česku. V roce 2021 bylo CZ‑DRG plošně implementováno do vykazování (viz box). Ve stejném roce také došlo k prvnímu velkému skoku směrem od paušálů k platbě za léčené případy a podíl péče vyčleněné z paušálu vzrostl ze sedmi na zhruba 44 procent péče. Letošní úhradová vyhláška, je pokračováním tohoto trendu.
V něm chce ministerstvo zdravotnictví do budoucna pokračovat, i když ne donekonečna. Vedení ministerstva neočekává, že by se v dohledné době hradila veškerá akutní lůžková péče výhradně pomocí systému DRG s jednotnou základní sazbou bez jakýchkoli regulací. „Prakticky nikde na světě se nemocniční péče nehradí čistě podle DRG bez regulací, systémy se snaží hledat vyvážený model,“ uvádí Ing. Rögnerová.
K VĚCI...
Cesta k DRG začala už v 90. letech
Před osmi lety představil tehdejší ministr zdravotnictví Svatopluk Němeček (ČSSD) ambiciózní projekt DRG Restart, který svěřil Ústavu zdravotnických informací a statistiky. Jako jeden z hlavních důvodů jeho vzniku uvedl netransparentní platby nemocnicím, které se v jednotlivých zdravotnických zařízeních liší a jsou neobjektivní.
„Dosavadní systém stojí na hausnumerech, která nevypovídají o reálných nákladech. My chceme udělat zásadní změnu, proto jsme ustavili tým, který během několika let překope veškeré základy, na kterých oceňování stojí,“ řekl tehdy Němeček.
V roce 2016 projekt DRG Restart oficiálně odstartoval. V rámci projektu podpořeného Evropským sociálním fondem, Operačním programem Zaměstnanost na něj šlo 240 milionů korun. Nyní je klasifikační systém CZ‑DRG, který byl v rámci projektu vyvinut, plně implementován do úhrad a nemocnice podle něj kódují. Navíc jsou z referenčních nemocnic sbírána data o nákladech a provedené péči na každý hospitalizační případ.
Víme tak z referenčních nemocnic například to, že DRG skupina Odstranění apendixu pro méně rozsáhlý zánět nebo jiné onemocnění u pacientů ve věku 18–64 let s CC 0–1 znamená pro nemocnici celkové náklady v průměru 47 581 korun. Obvykle se pohybují mezi 28 511 korunami a 77 195 korunami (5% kvantil a 95% kvantil). Průměrná dálka hospitalizačního případu je 4,8 dne (obvykle od tří do osmi dnů). V celé DRG bázi Odstranění apendixu jsou průměrné celkové náklady 61 074 korun (od 29 942 do 132 401 korun) a průměrná délka hospitalizace 5,9 dne.
Ze získaných dat se v některých skupinách případů ukazují velké rozdíly v tom, jak pacient v různých nemocnicích prochází léčbou, jak dlouhou dobu například stráví na intenzivní péči nebo jak dlouhá je v různých nemocnicích celková doba hospitalizace srovnatelných případů. To u některých DRG skupin komplikuje sjednocení plateb. Aby bylo možné určit adekvátní úhradu a uznatelné náklady, musely by vzniknout klinické doporučené postupy, které by stanovily pro pacienty různé rizikovosti optimální léčbu.
Dnešní CZ‑DRG tedy přináší více dat a je také mnohem přesnější. Hospitalizační případy se třídí do zhruba 1 800 DRG skupin, které tvoří přes 700 DRG bází. Přibývá těch, které se přímo využívají k úhradě, i když stále jsou některé příliš heterogenní na to, aby se mohly hradit všem nemocnicím stejně.
Čekání na české DRG netrvalo jen zmíněných osm let od ohlášení projektu DRG Restart. První pilotní projekt zavedení DRG do úhrad nemocniční péče vedla Všeobecná zdravotní pojišťovna v druhé polovině 90. let (grouper AP‑DRG). Zavedení úhrad pomocí paušálů v roce 1997 bylo provázeno přesvědčením, že se bude jednat o krátkodobé řešení na pár let do brzkého zavedení úhrad podle DRG.
V letech 2001 až 2004 se o totéž pokusilo ministerstvo zdravotnictví, vybraný byl systém IR‑DRG. Finančně stál desítky milionů korun ze státního rozpočtu a další prostředky z evropských fondů. Projekt byl svěřen Institutu postgraduálního vzdělávání ve zdravotnictví, který na vývoj najal soukromé společnosti. Pilotní projekt ale nebyl dokončen a záměr zavést DRG do úhrad od roku 2004 nebyl naplněn. Než vyšla na konci roku 2003 úhradová vyhláška, nemocnice kritizovaly DRG jako špatně připravené a odmítly i navrhovanou výši úhrad podle DRG, ačkoli se tak mělo hradit jen pět procent péče. Další kritici naopak požadovali rychlejší náběh úhrad podle DRG. Tehdejší ministryně zdravotnictví Marie Součková nakonec od záměru zařadit DRG alespoň symbolicky do úhrad pro rok 2004 couvla. Vykazování podle DRG se pak vracelo po roce 2006.