Antibiotická rezistence v čase respiračních onemocnění a výpadku léků. Stručná doporučení pro každodenní lékařskou praxi
Antibiotická (ATB) rezistence představuje velkou výzvu pro celou společnost v čele se zdravotnictvím. Odhaduje se, že v roce 2050 zemře 10 milionů lidí ročně v důsledku selhání léčby antibiotiky pro jejich nedostatečnou účinnost z důvodu antimikrobiální rezistence.1 Existují však cesty, jak zvrátit nepříznivý vývoj – jednou z nich je snížit celkovou preskripci a podávat léčbu co nejvíce cíleně, volit úzkospektrá antibiotika. Článek si klade za cíl přehledně představit možnosti, jak každý z nás lékařů v praxi může ze své pozice pracovat na tom, aby se negativní prognóza nenaplnila, a to s akcentem na sezonu respiračních infekcí, kterou nám může komplikovat nedostatek některých antibiotik.
O samotné ATB rezistenci jako hrozbě s jejími předpokládaným důsledky existuje řada velmi kvalitních informačních zdrojů, přehledně například na webu Evropského střediska pro prevenci a kontrolu nemocí (ECDC).2 Též existují země, kterým se daří s ATB rezistencí velmi dobře pracovat a mohou nám být vzorem a zároveň podporou v přesvědčení, že náš cíl – snížení ATB rezistence – je cílem dosažitelným. Inspiraci lze hledat především v severských zemích.3 V České republice sice v posledních letech došlo ke snížení celkového počtu vydaných antibiotik, avšak kvalita preskribovaných antibiotik se zhoršila – používáme příliš často širokospektrá antibiotika, zejména makrolidy.
Pro naši jednoduchou orientaci a rychlou práci v ambulancích vznikl pod vedením Státního zdravotního ústavu webový portál,4 který přehledně shrnuje nejpodstatnější informace a poskytuje jednoznačná doporučení, jimiž je možné se ve velké většině situací v praxi řídit. Tato doporučení přijala Subkomise pro antibiotickou politiku ČLS JEP (SKAP).5 I pro nás jako autory textu byla a je ATB rezistence, resp. racionální preskripce, výzvou. Doporučení uvedená na webu jsme zavzali do svých klinických rozhodování a naše zkušenost nám ukázala, že úspěchy v léčbě jsou minimálně srovnatelné s dobou, kdy jsme více používali širokospektrá, ale méně vhodná antibiotika.
Společným cílem navrženým v rámci grantového projektu OPZ+ je vytvoření jednoduchých guidelines pro ambulantní antibiotickou terapii na podkladě doporučení SKAP se zohledněním klinického přístupu jednotlivých odborných společností podílejících se na ambulantní ATB léčbě. Skutečné změny totiž dosáhneme pouze při dobré mezioborové spolupráci.
Následující doporučení vyjadřují postupy uplatňované autory v klinické praxi na základě guidelines SKAP.
Obecná doporučení pro praxi
A. Pro snižování ATB rezistence můžeme využít naši zkušenost z náročné doby covidové – tedy něco, co si každý z nás vyzkoušel a mohl si to klinicky „osahat“:
- Viróza s vysokými horečkami může trvat i 10 dní, a není to indikací k podání antibiotik.
- Vysoká hodnota C‑reaktivního proteinu (CRP) (i více než 100 mg/l) neznamená automaticky bakteriální infekci.
- Testy mají jak falešnou pozitivitu, tak i negativitu.
- Zároveň antigenní testy, CRP a streptest mohou výrazně snížit podávání antibiotik, pokud jsou dobře interpretovány.
- Podstatný je celkový klinický stav pacienta.
- Preskripční zvyklosti či doporučení kolegů specialistů (v našem případě nejčastěji ORL či plicní) v našem okolí nemusejí být vždy v souladu s nejmodernější praxí a má smysl tato doporučení ověřovat a někdy i cíleně nereplikovat.
B. Dále je možné využít další široké poznatky uvedené na webu ATB rezistence,4 což je práce multioborového týmu:
- Většina infekcí cest dýchacích je virového původu.
- Většina infekcí virových i bakteriálních je samoúzdravná.
- Podstatný je klinický stav pacienta, lze vyčkat vývoje onemocnění nebo předepsat antibiotikum jako záložní pro případ zhoršení (odložená preskripce).
- Jednoznačné doporučení ATB léčby je pouze u klinicky závažnějších stavů, stavů s rizikem progrese – např. bakteriální pneumonie.
- Zelený hlen či sputum automaticky neznamená bakteriální infekci k ATB léčbě.
- Po ATB kúře ve standardní délce může přetrvávat expektorace hlenů i kašel, toto však obecně není důvodem k opakovanému podání antibiotika či k prodloužení ATB kúry, pakliže se klinický stav průběžně lepší.
- Nadhodnocuje a přeceňuje se alergie na penicilin (PNC), je třeba klást velký důraz na rozbor anamnézy a případně alergii verifikovat, ev. zorganizovat první podání antibiotika v nemocniční ambulanci, dále se nadhodnocuje četnost nežádoucích účinků způsobených slunečním zářením při podání doxycyklinu, a zbytečně se tak omezuje jeho podávání.
Krátká vybraná doporučení pro jednotlivá onemocnění (viz www.antibiotickarezistence.cz)
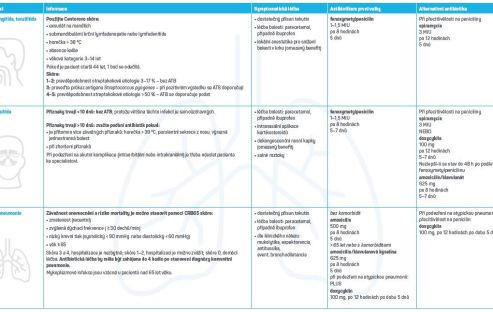
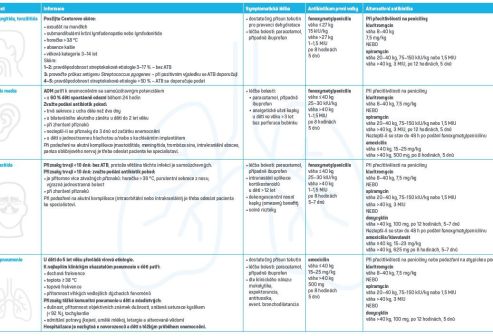
Akutní faryngitida, tonzilitida
- Způsobeny převážně viry.
- Vzhledem k příznivé epidemiologické situaci a vymizení kmenů streptokoků s revmatogenním potenciálem v Evropě je riziko rozvoje revmatické horečky zanedbatelné.6
- Vhodné je využití modifikovaných Centorových kritérií a v případě těžších průběhů i použití streptestu.7
- Klinicky prakticky nelze spolehlivě poznat streptokokovou tonzilitidu – i při skóre ≥ 4: pravděpodobnost streptokokové etiologie je pouze méně než 50 %, při skóre 1–2 pouze 3–17 %.
- Není třeba se tolik obávat vzniku exantému při infekční mononukleóze za situace, kdy při nedostupnosti antibiotik podáme amoxicilin (riziko se přeceňuje, u dospělých osob je infekční mononukleóza spíše málo pravděpodobná), navíc při použití streptestu či CRP je riziko zcela minimální a použití amoxicilinu je v některých zemích ve skupině léků první volby.8
- Lékem volby je fenoxymethylpenicilin 1–1,5 MIU po 8 hodinách po dobu 5 dnů.
- Při opakovaných tonzilitidách není důvod podávat širokospektré antibiotikum, znovu použijeme penicilin.
- Při alergii na PNC preferujeme pro nižší riziko lékových interakcí spiramycin 3 MIU po 12 hodinách po dobu 5 dnů.
Akutní sinusitida
- Provází většinu virových onemocnění horních cest dýchacích (například běžné nachlazení).
- Bakteriální infekce komplikuje v průměru pouze 2 % případů (rozmezí 0,2–10 %).
- Symptomy onemocnění:
- mohou trvat 2 až 3 týdny;
- většina pacientů se během tohoto období spontánně uzdraví bez ohledu na etiologii onemocnění (bakteriální, virová).
- Léčba antibiotiky není většinou nutná:
- počet pacientů, u kterých antibiotika zlepší průběh onemocnění, je srovnatelný s počtem pacientů, u nichž se v důsledku podání antibiotik projeví jejich nežádoucí účinky (např. průjem);
- u akutní sinusitidy diagnostikované pouze na základě klinické symptomatologie nebyl zjištěn žádný významný rozdíl v průběhu onemocnění při léčbě antibiotiky a placebem.
- Je nepravděpodobné, že nepodání antibiotik povede ke komplikacím.
- Antibiotická terapie není paušálně indikována u všech pacientů se suspektní akutní bakteriální sinusitidou.
- Antibiotika se podávají:
- v přítomnosti závažných symptomů přetrvávajících déle než 3 dny: horečka > 39 °C + purulentní (obvykle jednostranná) sekrece z nosu a/nebo výrazná jednostranná bolest tváře/zubů);
- při podezření na komplikace;
- při náhlém nebo výrazném zhoršení příznaků po předchozím zlepšení (bifázický průběh), pokud nedochází ke zmírnění příznaků do 10 dnů od začátku onemocnění.
- Antibiotikem volby je fenoxymethylpenicilin 1–1,5 MIU po 8 hodinách po dobu 5–7 dnů, alternativou (nezabere‑li léčba do 48 hodin či v případě záchytu specifického patogenu s potvrzenou citlivostí) amoxicilin s klavulanátem.
- Při přecitlivělosti na PNC se podává spiramycin 3 MIU po 12 hodinách po dobu 5–7 dnů nebo doxycyklin 100 mg po 12 hodinách po dobu 5–7 dnů.
Komunitní pneumonie
- Infekce respiračních bronchiolů, plicních alveolů či intersticia vzniklá v komunitě, tj. u osob, které nebyly hospitalizovány v posledních dvou týdnech a diagnóza byla stanovena ambulantně či nejpozději do 2 dnů od přijetí do nemocnice.
- Klinicky definováno jako nález čerstvých infiltrativních změn na skiagramu hrudníku a přítomnost nejméně dvou příznaků infekce respiračního traktu (horečka, kašel, dušnost, bolesti na hrudi apod.).
- U dospělých je nejčastěji způsobena bakteriemi (převážně Streptococcus pneumoniae).
- Zejména v době výskytu virových agens s potenciálem způsobení pneumonie je třeba zvážení i této etiologie (zejména covid‑19, chřipka, RSV), využití antigenních testů, případně point of care ultrasonografie, možnost léčby antivirotiky u rizikových pacientů.
- Může být nezbytná hospitalizace podle klinického stavu, především u starších a polymorbidních pacientů (k vyhodnocení indikace doporučujeme skóre CURB‑65)9.
Pacient s komunitní pneumonií by měl být poučen o délce trvání onemocnění a ústupu příznaků po zahájení ATB léčby v závislosti na závažnosti zápalu plic:
- do 1 týdne ústup horečky;
- do 4 týdnů postupné snižování bolesti na hrudi a produkce sputa;
- do 6 týdnů postupné vymizení kašle a dušnosti;
- do 3 měsíců ústup většiny příznaků, stále může být přítomna únava;
- do 6 měsíců kompletní úzdrava.
Zde je důležité, že přetrvávající kašel a expektorace sputa nejsou obecně důvodem k dalšímu podání antibiotik, pokud se klinický stav průběžně lepší.
Léčba a její indikace:
- Mírná nebo středně závažná komunitní pneumonie u pacientů bez komorbidit:
- antibiotikum první volby amoxicilin 500–1 000 mg po 8 hodinách po dobu 5 dnů;
- alternativní antibiotikum při podezření na atypickou pneumonii nebo přecitlivělost na PNC – doxycyklin 100 mg po 12 hodinách po dobu 5 dnů.
- Mírná nebo středně závažná komunitní pneumonie u pacientů s komorbiditami nebo pacientů starších 65 let:
- antibiotikum první volby amoxicilin/kyselina klavulanová 625 mg po 8 hodinách po dobu 5 dnů;
- při podezření na atypickou pneumonii:
- PLUS doxycyklin 100 mg po 12 hodinách po dobu 5 dnů.
- Alternativní antibiotikum při přecitlivělosti na PNC: doxycyklin 100 mg po 12 hodinách po dobu 5 dnů.
Akutní bronchitida je v převážné většině způsobena viry a nevyžaduje léčbu antibiotiky.
Jak vidíme výše, cefuroxim, klaritromycin, azitromycin nejsou u dospělých v žádném případě léky první ani druhé volby, a to ani u pacientů s alergií na PNC.
Co dělat v případě výpadku antibiotik?
Výpadky v distribuci antibiotik jsou sice komplikací, nikoli však neřešitelnou, většinou existuje náhrada v podobném léčebném spektru.
Znovu se zamysleme nad tím, jestli je ATB léčba opravdu potřeba.
- Nespoléhejme na nejbližší lékárnu, byť dlouhodobou spolupráci s lokální lékárnou vidíme jako prospěšnou, zvláště na venkově. Pokud vycházíme ze zkušeností v regionu, tak je dobré vyzkoušet i nemocniční lékárny nebo větší řetězec. Může být užitečné dát pacientům seznam lékáren s kontakty, u nichž jsme získali zkušenost, že se jim častěji daří mít antibiotika skladem, pokud tuto práci nechcete dělat sami. Možností je i dohodnout se s lékárnou, že nás bude informovat o naskladnění antibiotik.
V případě, že první dvě doporučení není možné použít, lze zvážit následující doporučení,10 která se nám osvědčila v praxi.
Léčba fenoxymethylpenicilinem je indikovaná, perorální lék není k dispozici – injekční penicilinová antibiotika:
- Intramuskulární peniciliny: vhodné např. na LSPP (Lékařská služba první pomoci).
- Prokain penicilin, dostupný je přípravek prokain penicilin G 1,5 MIU, dávkování 1× za 24 hodin intramuskulárně.
- Spíše výjimečně lze použít jednorázovou aplikaci benzathin‑benzylpenicilinu, t. č. dostupný přípravek Lentocilin S 2400 (2,4 MIU), v dávce 1,2–2,4 MIU, jednorázová aplikace benzathin‑benzylpenicilinu nemusí být účinná u těžších infekcí.
Alternativní antibiotika (náhrada za fenoxymethylpenicilin) jiných skupin v p.o. formě při nepřítomnosti alergie na PNC:
- Cefalosporin 1. generace – cefadroxil 500 mg po 8–12 hodinách (dospělí) (Duracef).
- Flukloxacilin 500 mg po 8 hodinách (dospělí a děti s hmotností nad 30 kg) (Flucloxacilina Azevedos 500mg) – jde o protistafylokokové antibiotikum, ale má účinek i na streptokoky.
- Amoxicilin 0,5–1,5 g po 8 hodinách dle hmotnosti pacienta (Duomox, Ospamox), CAVE infekční mononukleóza, ale riziko nepřeceňovat.
Alternativní antibiotika jako náhrada za fenoxymethylpenicilin při alergii na PNC:
- Spiramycin 3 MIU po 12 hodinách (dospělí a děti s hmotností nad 40 kg), přípravek Rovamycine (méně interakcí a NÚ oproti klaritromycinu).
- Při nedostupnosti spiramycinu lze použít klaritromycin (u dospělých v dávce 500 mg po 12 hodinách), CAVE interakce.
Antibiotika v graviditě jako alternativa fenoxymethylpenicilinu:
- Není alergie na PNC: amoxicilin, flukloxacilin nebo cefadroxil.
- Alergie na PNC: spiramycin nebo klindamycin (300 mg po 6 hodinách, nebo 600 mg po 8 hodinách).
Jak si vedu já osobně v prevenci ATB rezistence?
V budoucnu by mělo být možné vidět jednoduše data pro své zdravotnické zařízení. Nyní se k datům lze dostat prostřednictvím Kanceláře zdravotního pojištění (KZP),11 po registraci lze získat přístup k datům o vlastní ATB preskripci a srovnat je anonymně s daty ze svého regionu/ČR. Dosud bylo překážkou objektivního hodnocení nezapočítání amoxicilinu nehrazeného ze zdravotního pojištění (přípravek Duomox), to bude již ale v inovované verzi upraveno.
Jednoduchou pomůckou však může být zamyšlení nad tím, kterou skupinu antibiotik v praxi běžně používám.
Skupina V‑penicilin, amoxicilin (omezeně amoxicilin‑klavulanát/doxycyklin), nitrofurantion u močových infekcí: Pokud jsou přípravky z této skupiny léky vaší první volby, jste na dobré cestě. Pohybujete se v prostoru, kdy může být třeba již pouze zvažovat dobrou frekvenci indikace, což zůstane celoživotním úkolem.
Skupina azitromycin, cefuroxim, klaritromycin, ciprofloxacin: Pokud jsou pro vás léky této skupiny častým lékem první volby nebo i občasným lékem první či druhé volby, máte velký prostor pro úpravu svých preskripčních zvyklostí – můžete zachránit mnoho životů.
Použití metod POCT
Je vhodné do svých klinických rozhodování zahrnout CRP či streptest z POCT (point of care testing) metod. Lékařům, kteří často preskribují antibiotika, použití POCT metod pomůže zpravidla výrazně jejich preskripci snížit. Paradoxně u lékařů málo preskribujících antibiotika může použití těchto metod jejich preskripci zvýšit. A to např. tím, že podají antibiotika pro vysokou hodnotu CRP u viróz, sníží prahovou hodnotu CRP, léčí podle streptestu klinicky nevýznamnou tonzilitidu, která by byla samoúzdravná, nebo se jedná o pouhou, v zásadě fyziologickou kolonizaci streptokokem atd.
Důležitou pomůckou mohou být antigenní testy. Nyní je možné získat za dostupnou cenu kombinované testy na covid‑19, chřipku A a B. Pokud tímto testem začneme, často nám tím odpadne potřeba dalšího POCT testování, které by nás mohlo zavádět např. vysokou hodnotou CRP či pozitivním výsledkem streptestu. Pakliže výsledky klinických vyšetření odpovídají virovému onemocnění – a to i včetně např. tonzilofaryngitidy u covidu, je možné s preskripcí antibiotik vyčkat a sledovat vývoj onemocnění v čase.
Jak přijmou změnu vaši pacienti?
 Je možné, že vaši pacienti jsou zvyklí na podání antibiotik, a obáváte se změny. Vězte však, že data ukazují, že čas strávený s pacientem je stejný, ať ATB léčbu podáte, či nikoli, byť se to v jedné konkrétní situaci tak nemusí zdát. Pokud máte se svými pacienty zdravý vztah, pak vaše vysvětlení budou zcela většinově akceptovat.
Je možné, že vaši pacienti jsou zvyklí na podání antibiotik, a obáváte se změny. Vězte však, že data ukazují, že čas strávený s pacientem je stejný, ať ATB léčbu podáte, či nikoli, byť se to v jedné konkrétní situaci tak nemusí zdát. Pokud máte se svými pacienty zdravý vztah, pak vaše vysvětlení budou zcela většinově akceptovat.
Očkování
 Závěrem článku bychom ještě připomněli, že samozřejmě existuje celá řada dalších opatření, která je třeba zavádět systémově pro snížení ATB rezistence. Mimo jiné je důležité snažit se zcela vyhnout stavům, kdy by mělo dojít k podání antibiotik, zvláště širokospektrých, ke kterému často dochází při hospitalizaci. I při klíšťové encefalitidě bývá podáván ceftriaxon. Proto očkování je dalším z levných a účinných prostředků snižování ATB rezistence, se kterým můžeme velmi účinně pracovat ve svých ambulancích, ať už se jedná o specifické očkování proti pnemokoku, nebo o jakékoli další očkování, v době podzimní především tedy proti covidu‑19 a chřipce.
Závěrem článku bychom ještě připomněli, že samozřejmě existuje celá řada dalších opatření, která je třeba zavádět systémově pro snížení ATB rezistence. Mimo jiné je důležité snažit se zcela vyhnout stavům, kdy by mělo dojít k podání antibiotik, zvláště širokospektrých, ke kterému často dochází při hospitalizaci. I při klíšťové encefalitidě bývá podáván ceftriaxon. Proto očkování je dalším z levných a účinných prostředků snižování ATB rezistence, se kterým můžeme velmi účinně pracovat ve svých ambulancích, ať už se jedná o specifické očkování proti pnemokoku, nebo o jakékoli další očkování, v době podzimní především tedy proti covidu‑19 a chřipce.
Doporučení prezentovaná v textu se opírají o guidelines Subkomise pro antibiotickou politiku ČLS JEP a vyjadřují praktické zkušenosti autorů s jejich aplikací. Zkrácené verze doporučení přinášejí tabulky 1 a 2.
MUDr. Pavel Vychytil1, MUDr. Ludmila Bezdíčková2
1 Ordinace praktického lékaře, Letohrad
Kabinet veřejného zdravotnictví 3. LF UK
2 Ordinace praktického lékaře, Praha
Katedra všeobecného praktického lékařství, IPVZ, Praha
Korespondenční adresa: pavelvychytil@centrum.cz
Literatura
- O‘Neill J. Review on Antimicrobial Resistance Antimicrobial Resistance: Tackling a crisis for the health and wealth of nations. London: Review on Antimicrobial Resistance; 2014. Dostupné na: https://amr‑review.org/sites/default/files/AMR%20Review%20Paper%20‑%20Tackling%20a%20crisis%20for%20the%20health%20and%20wealth%20of%20nations_1.pdf [Google Scholar]
- ECDC: Antimicrobial resistance. https://www.ecdc.europa.eu/en/antimicrobial‑resistance
- Annual surveillance reports on antimicrobial resistance. https://www.ecdc.europa.eu/en/antimicrobial‑resistance/surveillance‑and‑disease‑data/report
- https://www.antibiotickarezistence.cz/
- Subkomise pro antibiotickou politiku ČLS JEP. https://www.cls.cz/antibioticka‑politika
- Ståhlgren GS, Tyrstrup M, Edlund C, et al. Penicillin V four times daily for five days versus three times daily for 10 days in patients with pharyngotonsillitis caused by group A streptococci: randomised controlled, open label, non‑inferiority study. BMJ 2019;367:l5337.
- https://www.antibiotickarezistence.cz/clanky_odbornici/akutni‑faryngitida‑tonzilitida/
- https://bestpractice.bmj.com/topics/en‑gb/598/treatment‑algorithm
- https://mediately.co/cz/tools/CURB‑65
- https://www.svl.cz/zpravy/informace‑pro‑lekare‑primarni‑pece‑jak‑postupovat‑pri‑vypadku‑fenoxymethylpenicilinu.html
- Kancelář zdravotního pojištění. https://puk.kancelarzp.cz/ukazatele‑pro‑prakticke‑vseobecne‑lekare/