Kdy se léčba hypertenze neobejde bez diuretika?
V léčbě arteriální hypertenze lze najít řadu klinických situací, kdy diuretika zaujímají první místo v kombinaci s inhibitorem ACE nebo sartanem. Jsou také zásadní součástí léčby rezistentní hypertenze. Odborná doporučení preferují z heterogenní skupiny diuretik indapamid nebo chlorthalidon, a to pro dlouhý plazmatický poločas, vyšší účinnost a méně nežádoucích účinků. Nově je možné zvážit diuretika i u pacientů s velmi těžkým poškozením ledvin. Alfou a omegou úspěšnosti léčby hypertenze je dobrá adherence pacienta – kromě edukace k ní významně přispívá co nejjednodušší léčebný režim (fixní kombinace, dávkování jednou denně, minimum nežádoucích účinků), ale i proaktivní přístup lékaře.
V rámci XLI. výroční konference Společnosti všeobecného lékařství ČLS JEP, která proběhla v listopadu v Karlových Varech, zazněla přednáška na téma důležitosti diuretika při léčbě arteriální hypertenze, následovaná sdělením o tom, zda lze reálně zvýšit adherenci k antihypertenzní léčbě v klinické praxi. Obě přednášky podpořila společnost PRO.MED.CS.
Kombinační léčba – samozřejmý výchozí bod
Jak připomněla doc. MUDr. Jitka Mlíková Seidlerová, Ph.D., z II. interní kliniky FN Plzeň, již doporučené postupy ESC/ESH z roku 2018 (Eur Heart J 2018) a doporučené postupy České společnosti pro hypertenzi (ČSH) verze 2017 (Hypertenze a kardiovaskulární prevence 2018) uvádějí, že kromě pacientů, kteří mají mírnou hypertenzi nebo jsou křehcí, by měla léčba arteriální hypertenze u všech ostatních vždy začínat dvojkombinací v nízkých dávkách. „Mělo by jít o inhibitor ACE nebo sartan v kombinaci buď s blokátorem kalciových kanálů (BKK), nebo s diuretikem. Pokud má pacient ischemickou chorobu srdeční, anginu pectoris nebo vyšší tepovou frekvenci, má své místo v terapii také betablokátor,“ uvedla.
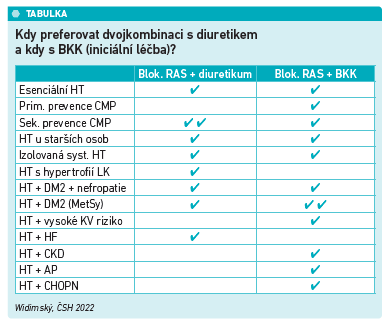
Diuretika lze rozdělit na tři základní skupiny: sulfonamidová diuretika (hydrochlorothiazid, chlorthalidon a indapamid), kličková diuretika (furosemid) a antagonisty mineralokortikoidních receptorů (spironolakton a eplerenon). Poslední dvě skupiny se podávají až jako další lék do kombinace, a to zejména pacientům se srdečním selháním nebo chronickým onemocněním ledvin. Antagonisté mineralokortikoidních receptorů jsou rovněž léky používané jako čtvrtý lék volby u pacientů s rezistentní hypertenzí. V jakých klinických situacích preferovat diuretikum a kdy naopak volit BKK a diuretikum přidat až jako lék třetí volby? Podle slov doc. Mlíkové Seidlerové lze jak po diuretikách, tak po BKK sáhnout u pacientů s esenciální hypertenzí, hypertenzí u starších osob nebo u izolované systolické hypertenze. „U pacientů po cévní mozkové příhodě nebo s hypertrofií levé komory srdeční podle klinických studií nejlépe vychází kombinace sartanů s diuretikem, podobně jako u hypertenze kombinované se srdečním selháním. BKK je naopak vhodné preferovat v primární prevenci iktů a u hypertoniků s diabetem nebo metabolickým syndromem,“ popsala doc. Mlíková Seidlerová (přehledně viz tabulku) a pokračovala: „Česká doporučení pro léčbu hypertenze uvádějí, že preferenčně by měl být ze základních diuretik volen indapamid nebo chlorthalidon. Jsou účinnější a mají delší plazmatický poločas než hydrochlorothiazid a také mají méně nežádoucích účinků.“
Diuretika nově i u pokročilého renálního selhání
Pokud jde o kontraindikace, u základních diuretik lze narazit jen na relativní kontraindikace, jako jsou hypokalémie, dna nebo pokročilá renální insuficience. I zde se ale už situace mění – jak upozornila doc. Mlíková Seidlerová, podle nových doporučených postupů ČSH z letošního roku, které ještě nebyly publikovány, patří do kontraindikací diuretik již jen nejtěžší, pátý stupeň renálního selhání. Toto doporučení je založeno na výsledcích studie s chlorthalidonem ve srovnání s placebem u pacientů s ledvinným selháním IV. stadia (Agarwal et al., N Eng J Med 2021). Studie trvala 12 týdnů, v každé skupině bylo 80 pacientů, 60 procent z nich užívalo kličkové diuretikum. Ukázalo se, že chlorthalidon i u těchto pacientů vedl ke snížení krevního tlaku (rozdíl oproti placebu byl 10,5 mm Hg). Snížení krevního tlaku bylo provázeno snížením albuminurie, tedy známky poškození ledvin. Efekt léčby se vytrácel poté, co byla léčba vysazena. Autoři studie uzavřeli, že chlorthalidon je možné použít i u selhání ledvin IV. stadia, pravděpodobně je ale vhodné snížit dávku užívaného kličkového diuretika.
Diuretika mají pak zcela zásadní postavení v léčbě rezistentní hypertenze. Jde o stav, kdy je nutné pacientovi podat aspoň čtyři antihypertenziva, aby bylo dosaženo cílových hodnot krevního tlaku. Podle doc. Mlíkové Seidlerové je rezistentní hypertenze relativně častý stav, postihující deset až patnáct procent hypertoniků. Těmto pacientům by podle ní měl být v první řadě vysazen hydrochlorothiazid, pokud jej užívají, a nasazen indapamid nebo chlorthalidon. Tato diuretika jsou mnohem účinnější, a to bez daně v podobě vyššího výskytu nežádoucích účinků. Prognóza pacientů s rezistentní hypertenzí je celkově špatná, jde o osoby ve velmi vysokém riziku srdečního selhání, mortality a konečného selhání ledvin (Daugherty et al., Circulation 2012).
Diuretikum má v léčbě těchto pacientů zásadní postavení, a to kvůli vztahu zvanému tlakově‑natriuretická závislost. „Diuretika jsou jediná antihypertenziva, které dokážou zploštit tlakově‑natriuretickou křivku. Jednoduše řečeno, stačí nižší krevní tlak, aby ledviny mohly vyloučit větší množství sodíku z organismu,“ popsala doc. Mlíková Seidlerová.
Kromě časné kombinační léčby hypertenze a zvážení možnosti nasazení diuretik je pro dobrou prognózu hypertoniků zásadní také čas – ukazuje se, že kardiovaskulární (KV) riziko pacientů se zásadně mění v závislosti na tom, kolik měsíců od stanovení diagnózy strávili v cílových hodnotách (Chung et al., PLoS One 2018). „Pokud zjistíme vyšší hodnotu krevního tlaku, musíme si pacienta pozvat na časnou kontrolu, nemůžeme ho nechat být rok či dva. Naopak, už za měsíc musíme zkontrolovat, zda se jedná opravdu o trvalou hypertenzi,“ zdůraznila doc. Mlíková Seidlerová.
Proč preferovat indapamid a chlorthalidon?
Indapamid a chlorthalidon mají, jak už bylo řečeno, mnohem delší dobu účinku než hydrochlorothiazid. Když byly srovnány dávky 25 mg hydrochlorothiazidu a 2,5 mg indapamidu, byl efekt indapamidu na krevní tlak větší. „Pravděpodobně kromě toho, že indapamid působí v ledvinách, také díky své vysoké lipofilitě velmi dobře proniká do cévní stěny, kde vede ke zvýšené produkci prostaglandinů a navozuje vazorelaxační efekt. Ve srovnání s hydrochlorothiazidem vede rovněž ke zlepšení cévní elasticity a longitudinální funkce levé komory srdeční,“ vyjmenovala benefity indapamidu doc. Mlíková Seidlerová. Jak potvrdily studie PROGRESS, ale i ADVANCE a HYVET u starších pacientů, indapamid hraje jasnou roli ve snižování KV rizika a rizika cévní mozkové příhody (Barrios et al., Integrated Blood Pressure Control 2014). Jiná práce ukazuje (Puig et al., Am J Hypertens 2007), že indpamid nezhoršuje funkci ledvin (ve srovnání s enalaprilem byl jeho vliv na albuminurii podobný). „Indapamid také snižuje mikroalbuminurii, stejně jako inhibitory ACE,“ doplnila doc. Mlíková Seidlerová. Další studie, PREMIER (Mogensen et al., Hypertension 2003), srovnávala kombinaci inhibitoru ACE s indapamidem se samotným inhibitorem ACE. Ukázalo se, že kombinace byla tou léčbou, která vedla k redukci poškození ledvin.
Obavy z nežádoucích účinků diuretik mohou být někdy příčinou váhání při jejich nasazení. Jak ale řekla doc. Mlíková Seidlerová, nežádoucí účinky diuretik jsou dobře známé, a proto je lze monitorovat a včas řešit. Pokud jde o vliv na sérovou koncentraci draslíku, nejvíce ji snižuje chlorthalidon, nicméně v ČR je dostupný v kombinaci s kalium‑šetřícím amiloridem, což problém do určité míry řeší. Diuretika dále mohou zvyšovat koncentraci kyseliny močové a zvyšovat riziko dny, furosemid může zvyšovat riziko sekundárního hyperparathyroidismu. „Pokud nasadíme diuretikum nebo navýšíme jeho dávku, je nutná kontrola iontogramu a renálních funkcí. Neexistují jasná doporučení, kdy to udělat, ale platí, že čím křehčí pacient, tím dříve, obecně nejdéle do jednoho měsíce. Důležité je také poučení pacienta – pokud bude mít například horečnaté nebo průjmové onemocnění, měl by diuretikum raději vysadit po dobu tohoto onemocnění nebo snížit dávku, a to kvůli riziku hypokalémie nebo hyponatrémie,“ doporučila doc. Mlíková Seidlerová a dodala, že u hypokalémie platí, že k ní dojde prakticky u všech pacientů (pokles koncentrace o cca 0,4 mmol/l u dávky 2,5 mg indapamidu). Ale klinicky významná hypokalémie (pod 3,4 mmol/l) je méně častá než hyponatrémie a je zde jasná závislost na dávce. „Když zjistíme, že pacient má sklony k hypokalémii po nasazení diuretika, snažíme se nejprve snížit dávku léku. Sklon k hyponatrémii mají jen predisponovaní jedinci, ale klinicky se vyskytuje mnohem častěji, zejména v horkých měsících roku. Více jsou ohroženy starší ženy, a to kvůli vyšší exkreci sodíko‑chloridového kotransportéru. K hyponatrémii může dojít týdny až roky po zahájení léčby diuretiky. Ukazuje se, že oproti ekvipotentní dávce hydrochlorothiazidu je efekt indapamidu na riziko hyponatrémie stejný. To, zda je výskyt hyponatrémie závislý na dávce diuretika, není úplně jasné. V klinické praxi se při jejím výskytu postupuje tak, že se vysadí všechny léky, které mohou vést k hyponatrémii, a provádí se opatrná substituce. Když po několika dnech nedojde k úpravě, zahajuje se vyšetřovací algoritmus, který je daný, ale podle doc. Mlíkové Seidlerové poměrně složitý.
Doc. Mlíková Seidlerová na závěr svého sdělení zdůraznila, že bez diuretik se v léčbě hypertenze nelze obejít, protože existují klinické situace, kde mají diuretika jasné první místo v kombinaci s inhibitorem ACE nebo sartanem. Jsou také zásadní součástí léčby rezistentní hypertenze. Indapamid má pozitivní renální i vaskulární účinky a dlouhý plazmatický poločas, který je při léčbě hypertenze žádoucí. Po nasazení léčby diuretiky je vždy velmi důležitá kontrola renálních testů a iontogramu. Podle nových českých doporučení pro léčbu hypertenze, která budou brzy publikována, je možné zvážit diuretika i u pacientů s velmi těžkým poškozením ledvin.
Jak zvýšit adherenci pacienta v klinické praxi
MUDr. Markéta Ječmenová ze soukromé interní a kardiologické ambulance v Brně věnovala svou přednášku důležitému tématu adherence pacienta k léčbě. Připomněla, že podle americké studie z roku 2019 (Chang et al., Hypertension 2019) celkem tři pacienti z deseti neadherují k antihypertenzní terapii. V ČR má pak podle studie EuroAspireV pouze 40 procent pacientů hypertenzi pod kontrolou (ESC 2018). To ve srovnání s jinými zeměmi sice není úplně špatný výsledek, ale není to podle MUDr. Ječmenové rozhodně něco, s čím se lze v praxi spokojit. Doplnila, že podle již zmíněné americké studie mladší pacienti obecně užívají medikaci méně svědomitě než starší a k léčbě méně adherují ženy než muži. Nejlepší adherence je k sartanům, což je dáno tím, že mají z antihypertenziv nejméně nežádoucích účinků.
Mezi nejčastější důvody, proč pacienti neužívají léky, patří zapomínání (zde hraje roli komplikovaný režim užívání léků, větší množství tablet a více denních dávek), nežádoucí účinky léků nebo obava z nich, momentální nedostupnost léků, cena a doplatek, interakce s alkoholem a časté vysazování léků před alkoholovými excesy. „Z praxe víme, že pacienti si mnohdy sami upravují dávky a doporučení lékaře berou jen jako něco, čím se mohou, ale nemusejí řídit. Základem problému s adherencí podle mne ale je, že pacienti nejsou motivováni k léčbě, protože nevědí, proč mají léky užívat,“ myslí si MUDr. Ječmenová. Podle jejích slov ale nemá být motivací pacientů „dělat radost lékaři příznivými hodnotami na tonometru“ – nemocným je třeba vysvětlit, že dobrá kompenzace hypertenze je prevencí orgánových komplikací, jako jsou KV příhody včetně CMP, arytmií, hypertrofie levé komory a rozvoje srdečního selhání, postižení ledvin, retinopatie, kognitivního deficitu a demence. Je potvrzeno, že pacient s orgánovými komplikacemi se dožívá o pět let méně než normotenzní jedinec a hypertenze je rizikový faktor číslo jedna v riziku KV příhod. Pacient by měl proto vědět, že cílem jeho léčby není snížit jeho krevní tlak, ale snížit jeho KV riziko.
Jak diagnostikovat non‑adherenci?
Non‑adherence by měla být podle doporučených postupů ISH (Hypertension Clinical Practice Guidelines 2020) vyloučena vždy, když se lékař chystá eskalovat léčbu. Tzv. nepřímou metodou je kontrola lékového záznamu pacienta. Lékař má možnost se podívat, kdy naposledy byla léčba předepsána, v jakém množství a zda odpovídá počet tablet reálné spotřebě. Přímou metodou je stanovení koncentrací léčiv v séru. Tato metoda je podle MUDr. Ječmenové vhodná u pacientů s podezřením na rezistentní hypertenzi, aby se spolehlivě vyloučila non‑adherence (tj. pseudorezistence). Studie využívající tuto přímou metodu (Ceral J et al. Hypertension Research 2011) ukazuje, že jen 30 procent pacientů užívalo doporučenou medikaci, 30 procent si vybralo, kterou medikaci bude užívat a kterou nikoli, a 30 procent neužívalo vůbec žádnou. Jde o přesnou metodu, ale její dostupnost je v běžné praxi omezená. „Můžeme si však vypomoci jinou, dostupnější přímou metodou, takzvanou přímo observovanou terapií v ambulanci. Spočívá v tom, že pacient přijde ráno nalačno, donese si svoji dávku léků a užije ji pod dohledem sestry či lékaře. Následně se mu provede 24hodinové vyšetření tlakovým Holterovým monitorem. Pro vyhodnocení změn krevního tlaku je důležité, aby bylo validních aspoň 70 procent měření,“ doporučuje MUDr. Ječmenová.
Pro zlepšení adherence pacientů k léčbě je nezbytná edukace a správná motivace k léčbě – jak už bylo uvedeno, pacienti by měli rozumět tomu, proč mají léky užívat, před čím je léky chrání. Samotné léky by měly být vybrány tak, aby měly co nejméně nežádoucích účinků a pacienti je dobře tolerovali. Roli však hraje i to, zda má lék dobrou chuť a polyká se bez obtíží. Lékař by se měl podle MUDr. Ječmenové vždy snažit o snížení počtu léků a dávkovacích intervalů. „Když zjistíme, že pacient tablety neužívá, je třeba jej s tímto zjištěním konfrontovat a pátrat po příčinách, proč léky neužívá. Pokud se na důvod přijde, často pak u pacienta dochází ke zlepšení,“ uvedla MUDr. Ječmenová. Dodala, že na adherenci má vliv i to, zda je lék nutné užívat dlouhodobě nebo zda jeho užívání ovlivňuje denní režim pacienta.
Již zmíněné doporučené postupy ESH/ESC 2018 uvádějí, že léčba hypertenze by měla u většiny pacientů začínat dvojkombinací, nejlépe fixní. „Je známo, že dvojkombinace je pětkrát účinnější než titrace jednoho léku do maximální dávky a že fixní kombinace zlepšuje adherenci o 21 procent. Zlepšuje ale i perzistenci k léčbě, tedy pravděpodobnost, že pacient na léčbě vytrvá.“
„V druhém kroku se přidává další lék do kombinace, to by už vždy mělo být diuretikum. A ve třetím kroku, když už jde o rezistentní hypertenzi, přidáváme spironolakton nebo další diuretikum, alfablokátor nebo betablokátor, podle komorbidit pacienta,“ shrnula MUDr. Ječmenová. Monoterapie antihypertenzivy je vyhrazena pro nemocné s hypertenzí 1. stupně s nízkým rizikem, pacienty vysokého věku a pacienty křehké.
Zajímavé poznatky pro klinickou praxi vydala studie TIME, publikovaná letos (ESC 2022). U zhruba 20 000 osob porovnávala, zda má příznivější vliv na kontrolu krevního tlaku podávání léků ráno, nebo večer. Složený primární cílový ukazatel sestával z hospitalizace pro nefatální infarkt myokardu či nefatální cévní mozkovou příhodu nebo úmrtí v důsledku vaskulární příhody. Studie jasně prokázala, že srdeční infarkt, iktus a úmrtí v důsledku vaskulární příhody se vyskytly v podobné míře bez ohledu na dobu podání léků. Autoři studie tedy uzavřeli, že lidé s vysokým krevním tlakem by měli svá antihypertenziva pravidelné užívat v tu denní dobu, která jim vyhovuje a minimalizuje nežádoucí účinky.
Na straně lékaře zůstává celých 50 procent důvodů, proč pacienti hůře adherují k terapii. Nejčastěji jde o nedostatečnou diagnostiku (neměření krevního tlaku podle zásad, nedostatečné využívání 24hodinové monitorace, nedovyšetřování orgánových komplikací), nezahájení včasné léčby, nevyužívání kombinací, pomalou titraci léčby nebo nedostatek času na pacienta a jeho edukaci. Asi 20 procent příčin je možné najít na straně zdravotního systému – horší dostupnost lékaře v některých regionech, nedostatečná frekvence návštěv, preskripce léků jen na krátké časové období apod.
Fixní kombinace indapamidu s telmisartanem
„Hovořili jsme o benefitech diuretik, respektive indapamidu. Tento lék je dnes již dostupný ve fixní kombinaci s telmisartanem, který má také řadu výhod. Je to sartan s jedinečným farmakokinetickým profilem. Má nejdelší plazmatický poločas, má největší receptorovou afinitu, je ze všech sartanů nejvíce lipofilní, tudíž výborně penetruje membránami buněk a má největší selektivní aktivaci receptorů PPRγ,“ řekla MUDr. Ječmenová a dále zdůraznila, že u antihypertenziva je velmi důležitá 24hodinová kontrola krevního tlaku, která umožní užívání léku jen jednou denně. Nejenže je to pohodlnější pro pacienta, ale je možné se tak vyhnout vzestupu krevního tlaku mezi 4. a 6. hodinou ranní, kdy nejčastěji dochází k ischemickým KV příhodám. Studie PRISMA 1 a 2 prokázaly, že telmisartan udrží krevní tlak v cílových hodnotách celých 24 hodin (Williams et al., J Hum Hypertens 2009). Má rovněž nejnižší podíl renálního vylučování, tudíž není nutná úprava dávky při renální insuficienci (kontraindikován je pouze při clearance kreatininu pod 30 ml/min a u hemodialyzovaných osob). Má minimální lékové interakce a je pacienty velmi dobře snášen. U mužů navíc nezpůsobuje poruchy erekce a nevede k otokům dolních končetin.
„Telmisartan může dobře naplňovat naši představu ideálního léku. Má dostatečně dlouhý plazmatický poločas, je účinný, má minimum nežádoucích účinků a lékových interakcí – což oceníme zejména u starších pacientů a nemocných s polypragmazií. Podobně indapamid – i ten má dlouhý poločas, významný účinek na krevní tlak, vede k redukci KV rizika a jeho velkou výhodou je vazodilatační účinek. Indapamid zachovává funkci ledvin a diuretický účinek je mírné intenzity. Snižuje hmotnostní index levé komory a má výborné metabolické vlastnosti – nezvyšuje koncentrace cholesterolu ani kyseliny močové a je spojen s minimálním rizikem vzniku nového diabetu,“ shrnula MUDr. Ječmenová.
Lze shrnout, že klíčem k úspěšné léčbě hypertenze je motivovaný pacient, ale i proaktivní lékař, který si stále pokládá otázku, zda pro svého pacienta nemůže udělat ještě více. Neméně důležitou roli hraje vhodně zvolený lék.