Léčba komplikací chronického žilního onemocnění
Chronické žilní onemocnění (CHŽO) je nejrozšířenější civilizační choroba, která postihuje až 80 procent populace, především ve vyšším věku. Má sice nízkou mortalitu, ale vysokou morbiditu a její závažnější formy bývají spojeny také s dlouhodobou pracovní neschopností, nebo dokonce invalidizací. Léčba CHŽO a jejích komplikací je multioborovou záležitostí, v níž hraje důležitou roli cévní chirurg a zásadní je i léčba venofarmaky.
V rámci únorových 47. angiologických dnů s mezinárodní účastí proběhlo sympozium společnosti Servier, které nabídlo dva pohledy na přístupy k prevenci a léčbě CHŽO – očima angiologa a očima cévního chirurga.
Přehlížené komplikace, zdánlivě benigní
Jak upozornil doc. MUDr. Radovan Malý, Ph.D., z I. interní kardioangiologické kliniky Fakultní nemocnice v Hradci Králové, CHŽO je nevyléčitelné, ale léčitelné onemocnění, které je v populaci velmi časté a je spojeno s vysokou morbiditou. „Pacienti s bércovými vředy mají kvalitu života nízkou podobně jako nemocní s pokročilým diabetem nebo koronárním či plicním onemocněním,“ zdůraznil a v kontextu komplikací CHŽO zmínil relativně nové úpravy v klasifikaci CEAP (Clinical‑Etiology‑Anatomy‑Pathophysiology), které od roku 2020 lépe zohledňují patogenezi CHŽO. Stále platí rozdělení klinických známek do sedmi tříd C0–C6, jejichž definice se nezměnila. Třída C4 je rozdělena na tři podtřídy, C4a – pigmentace nebo žilní ekzém a C4b – lipodermatoskleróza nebo atrophia blanche, přibyla nová podtřída C4c – corona phlebectatica (přesunula se sem z C1, protože se ukazuje, že corona phlebectatica není úplně benigním postižením, ale je často známkou pokročilého žilního onemocnění – pacienti, kteří mají corona phlebectatica paraplantaris, mají vyšší riziko bércového vředu než pacienti ve třídách C0 až C3). Třídy C2 a C6 jsou rozděleny na podtřídy C2R – recidivující varixy a C6R – recidivující bércový vřed. Etiologická (E) klasifikace onemocnění se nemění, ale podle doc. Malého nyní přesněji a podrobněji definuje jednotlivé podkategorie (intravenózní a extravenózní sekundární příčiny žilního onemocnění). „Z nitrocévních příčin se uplatňuje především hluboká žilní trombóza nebo jiné změny uvnitř lumen. Z extravenózních příčin jde o příznaky, které se spolupodílejí na chronické žilní insuficienci, tedy centrální žilní hypertenze, zevní lokální komprese žíly nebo porucha svalové pumpy,“ doplnil doc. Malý.
Hluboká žilní trombóza (DVT) je multifaktoriální onemocnění. Studie vycházející z tchajwanského registru, která sledovala více než 200 000 pacientů průměrného věku 55 let po dobu až osmi roků, mapovala výskyt varixů ve vztahu k žilní trombóze, plicní embolii (PE) a onemocnění periferních tepen (PAD). Ukázalo se, že pacienti s varixy mají skutečně významně vyšší riziko DVT a nesignifikantně vyšší riziko PE nebo PAD.
Superficiální tromboflebitida je velmi častou komplikací chronické žilní insuficience. „Ještě před deseti lety to byla velmi opomíjená komplikace, protože byla často považována za benigní záležitost. Víme ale, že pacienti s povrchovou tromboflebitidou mají vyšší riziko hluboké žilní trombózy, a dokonce i plicní embolie,“ uvedl doc. Malý. Je podle něho zajímavé, že v obecné populaci je poměrně vysoké procento pacientů, kteří někdy prodělají superficiální tromboflebitidu (častěji na varikózní žíle, až z 80 procent je lokalizace na vena saphena magna). Povrchová flebitida je velmi často spojena (ze šesti až devíti procent) se symptomatickou nebo asymptomatickou DVT. Byl také prokázán až desetiprocentní výskyt proximálních (nadkolenních) DVT a tří‑ až pětiprocentní výskyt asymptomatické nebo symptomatické plicní embolie při současné povrchové tromboflebitidě. „Asi jediné příznivé je na povrchové tromboflebitidě to, že recidivuje zhruba o polovinu méně než hluboká žilní trombóza,“ konstatoval doc. Malý.
Velmi podstatnou část péče o pacienty s povrchovou tromboflebitidou zaujímá farmakoterapie, která byla v minulosti rovněž spíše opomíjena. Na základě doporučení American College of Chest Physicians z roku 2012 by měly být podávány profylaktické dávky nízkomolekulárního heparinu (LMWH) či, preferenčně, fondaparinuxu při tromboflebitidě o délce pět centimetrů a více (což je prakticky většina případů). „Je důležité věnovat pozornost anatomii žil ve vztahu k tromboflebitidě, protože je rozdíl, pokud se trombus nachází v povrchové žíle v blízkosti safenofemorální či safenopopliteální junkce, nebo zda tato vzdálenost bude delší než tři centimetry, kterou odborné společnosti zvolily jako referenční. Důležitý je samozřejmě také rozsah postižení, ten by měl být určen na základě klinického a ultrazvukového vyšetření,“ upozornil doc. Malý. Přesněji řečeno, všichni nemocní s klinicky jasnou povrchovou flebitidou by měli mít provedeno ultrazvukové vyšetření a měla by být zodpovězena otázka, zda je postižení přítomno v oblasti safenofemorální junkce nebo dál, zda je rozsah postižení delší než pět centimetrů a zda je, nebo není současně postižen hluboký žilní systém.
U tromboflebitid jsou dávky antikoagulační léčby spíše profylaktické a důležité podle doc. Malého je, že mohou být podávány až 45 dnů, v závislosti na tom, zda jde o prvomanifestaci, nebo recidivu onemocnění (u pacientů s rozsáhlou tromboflebitidou v oblasti velké safény, kdy nepomohou ani terapeutické dávky antikoagulancií, je klíčová role chirurgické léčby). Již bylo zmíněno, že preferován je fondaparinux, který má jednoduché dávkování 2,5 mg jednou denně. U tromboflebitid, které jsou kratší než pět centimetrů anebo které v prvních dnech nereagují na léčbu, lze přidávat systémová nebo lokální nesteroidní antiflogistika (v některých zemích, např. v Kanadě, je možné použít i rivaroxaban 10 mg). „V klinické praxi je dobré znát také krevní obraz a koncentrace kreatininu, protože u malého procenta pacientů vyššího věku je možné odhalit skrytou malignitu v případě, že vznikne tromboflebitida bez varikozity. Pomoci mohou i hodnoty D‑dimerů, pokud není jasné stáří povrchové tromboflebitidy,“ doporučil doc. Malý. Vždy je také nutná kompresní léčba, stejně jako u jiných forem CHŽO, antibiotika se používají vzácně. Venotonika by měla být podána v případě, že při řádně vedené léčbě přetrvávají symptomy chronického žilního onemocnění.
Aby byl výčet komplikací CHŽO kompletní, neopomněl doc. Malý připomenout bércový vřed, nejvíce zatěžující a ohrožující komplikaci CHŽO, která postihuje až jedno procento české populace, přičemž incidence roste s věkem – bércový vřed má dokonce až pět procent osob starších 80 let.
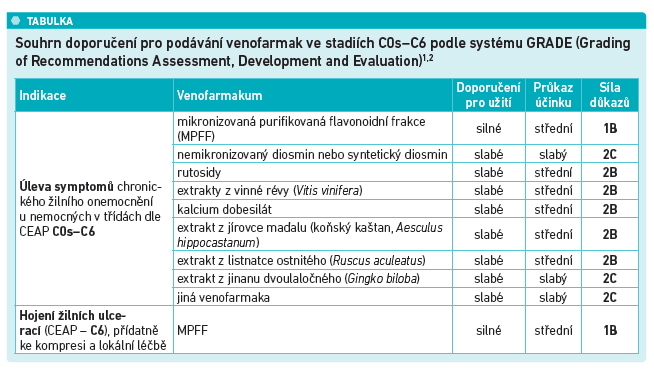
Lze shrnout, že léčba závažného chronického žilního onemocnění je vždy kombinací konzervativní terapie, kompresní léčby a podávání venoaktivních léčiv, nebo lze uplatnit radikální přístup, který řadě pacientů může pomoci z dlouhodobého hlediska (např. skleroterapie nebo venózní techniky a další chirurgické zákroky). „Kompresivní léčba není u pacientů vždy úplně populární, pokud je ale správně zvolena, správně provedena a pacient spolupracuje, je velmi efektivní. Pokud ale nemocní tuto léčbu netolerují, hrají velkou roli venofarmaka, která lze podávat ve všech stadiích chronického žilního onemocnění jako aditivní terapii nebo jako monoterapii,“ dokreslil doc. Malý. Jen část ze široké nabídky venofarmak má ale pozitivní vliv na řadu důležitých parametrů, jako je tonus žil, lymfatická drenáž nebo antioxidační působení na žilní chlopně. Mezi léčivé přípravky, které tento vliv mají, patří mikronizovaná purifikovaná flavonoidní frakce (MPFF), která by proto podle doc. Malého měla náležet mezi preferované léčebné volby. Navíc, podle odborných doporučení z roku 2018, má MPFF nejsilnější úroveň důkazů pro všechna stadia CHŽO od C0s až po stadium C6. Z terapie MPFF významně profitují také pacienti s bércovými vředy. „Mikronizovaná purifikovaná flavonoidní frakce je při léčbě bércových vředů spojena s lepším a rychlejším hojením defektu ve srovnání s kontrolní terapií,“ řekl doc. Malý. Pro nemocné s bércovým vředem je významný také sulodexid, který disponuje, podobně jako MPFF, důkazy úrovně A a měl by být používán při terapii bércového vředu. MPFF celkově nejen zlepšuje kvalitu života pacientů (redukce symptomů a otoků), ale má své důležité postavení u symptomatických pacientů i v těch nejranějších stadiích CHŽO, kdy včasná léčba tohoto onemocnění může oddálit progresi do těžších stadií (viz tabulku).1,2,3,4
Chirurgická léčba žilních komplikací
Práce cévního chirurga je součástí komplexu léčebných postupů, jeho role je nezastupitelná. V aktualizovaných doporučeních pro management pacientů s CHŽO (Nicolaides et al., Int Angiol 2018) se klade důraz především na nové endovenózní metody a metody minimálně invazivní, jak zdůraznil v druhé přednášce sympozia doc. MUDr. Igor Guňka, Ph.D., z Chirurgické kliniky FN v Hradci Králové. Doplnil, že chirurg musí počítat s tím, že CHŽO se s časem zhoršuje, a hlavním úkolem chirurga tak je zabránit progresi onemocnění do vyšších stadií. Dalším úkolem je dosáhnout dobrého kosmetického efektu a zlepšit kvalitu života pacientů tím, že se jim uleví od symptomů CHŽO. Doc. Guňka se ve svém sdělení zaměřil na chirurgické výkony na povrchovém žilním systému, na systému perforátorů a zmínil i ošetření hlubokého žilního systému, kde se, jak musel konstatovat, současná generace cévních chirurgů pohybuje spíše v rovině teoretické, nebo má zkušenosti zejména z oblasti onkochirurgie (např. rekonstrukce magistrálních žil).
U povrchového žilního systému je cévní chirurgie vysoce nákladově efektivní, významným způsobem zlepšuje kvalitu života a zabraňuje progresi onemocnění. Chirurgická léčba se proto indikuje i u nekomplikovaných varixů, a pak samozřejmě u pacientů s trofickými kožními změnami. Do určité míry diskutabilní je podle doc. Guňky stadium C3, ale to zejména v situaci, kdy pacienti mívají otoky, třeba i s prokázaným refluxem v povrchovém žilním systému, ale jsou bez zjevných varikozit. Zde doporučení poukazují na to, že by měly být vyloučeny jiné příčiny otoku, teprve pak je vhodné provést zákrok na povrchovém žilním systému. „Poslední dvě dekády přinesly zásadní změnu v přemýšlení o tom, jak povrchový žilní systém léčit. Dřívější standard je postupně nahrazován moderními endovenózními metodami. To ale neznamená opuštění klasické cévní chirurgie – ta je zcela srovnatelná s endovenózními postupy. Hlavním benefitem endovenózních metod je časná rekonvalescence, miniinvazivita a možnost provedení výkonu ambulantně,“ vyjmenoval doc. Guňka a dodal, že v ČR bohužel neexistuje registr cévních výkonů, tudíž nelze říci, kolik procent pacientů je léčeno stále ještě klasickou chirurgií a kolik jich podstupuje moderní endovenózní léčbu.
Guidelines z moderních přístupů jednoznačně doporučují, pokud možno, termální metody, specificky laserovou venózní ablaci a radiofrekvenční ablaci. Obě metody jsou vysoce efektivní s dobrým dlouhodobým výsledkem. Laserová metodika je však univerzálnější a je použitelná i u větších perforátorů. Co se týče potenciálních limitací termálních metod, jsou to varixy lokalizované na bérci, u nichž je riziko termického poškození n. saphenus a kůže v této oblasti. Toto riziko nicméně odpadá u netermálních metod využívajících speciálních akrylátových lepidel – jde o nevstřebatelný implantát. Nejjednodušší a nejpoužívanější metodikou je pěnová sklerotizace, prováděná zpravidla pod ultrazvukovou kontrolou, a mechanochemická ablace, která představuje vylepšenou sklerotizaci v kombinaci s mechanickou destrukcí luminálního povrchu žilního kmene.
Co se týče klasické chirurgie, nové guidelines na ni nezapomínají a doporučují ji tam, kdy nejsou endovaskulární metody z nějakého důvodu dostupné nebo je pacient nechce či nemůže hradit, případně mají indikační omezení. „I do klasické chirurgie se vkrádají nějaké trendy z miniinvazivní chirurgie, a to zejména forma anestezie. Donedávna nebyla klasická chirurgie představitelná bez celkové nebo aspoň regionální anestezie – ukazuje se ale, že poměrně efektivně lze provést i stripping v tumescentní anestezii,“ podotkl doc. Guňka.
U povrchového žilního systému není otázkou jen ošetření žilních kmenů velké či malé safény, ale nabízí se rovněž otázka, jak ošetřovat insuficientní větve žilních kmenů. Existují dva diametrálně odlišné přístupy – buď se postižení vyřeší v rámci jednoho sezení, nebo se provádějí reintervence, a to v řádu týdnů až měsíců, v závislosti na spontánním zániku insuficientních větví. Jednorázové ošetření má bezprostřední klinický efekt lepší, s tím je spojena i lepší kvalita života. Většina insuficientních větví, pokud je řešena chirurgicky, by měla být řešena miniinvazivní technikou ambulatorních flebektomií.
Perforátorový systém lze ošetřit řadou způsobů, jednoznačně ale nastal odklon od otevřených výkonů u troficky změněné kůže, neboť významně zvyšují morbiditu pacientů. Dají se použít termální techniky, nicméně míra obliterace cévy je u nich významně nižší než v případě obliterace kmenů v. saphena (mezi 60 až 80 procenty). Z netermálních technik je nejčastěji používána pěnová sklerotizace pod ultrazvukovou kontrolou. „Efektivita je zde ještě nižší, ale na druhou stranu se tato metoda dá opakovat. Relativně úspěšná je metoda lepení, při níž podle některých prací dosahuje míra obliterace až sta procent. Současně však hrozí riziko v podobě hlubokých žilních trombóz, byť nízké,“ řekl doc. Guňka. Z více chirurgického pohledu je nutné zmínit subfasciální endoskopickou ligaci, což je metoda poměrně efektivní (po přerušení perforátorů lze dosáhnout zhojení bércových ulcerací z více než 90 procent případů a s poměrně nízkou mírou recidivy). Tato metoda nicméně vyžaduje celkovou nebo svodnou anestezii. „Také je třeba mít na paměti, že ne každý perforátor je indikován k ošetření. V zásadě lze říci, že pokud má pacient insuficientní perforátor v rámci nekomplikovaných varixů, je většinou dostačující samotný výkon na insuficientních magistrálních žilních kmenech v podobě přerušení refluxu a perforátor se následně stává suficientním,“ doplnil doc. Guňka. Význam chirurgie perforátorů roste zejména v terénu trofických změn, především u aktivních bércových vředů nebo u rekurentních varixů pocházejících z perforátorů.
Obliterace v hlubokém žilním systému lze řešit pomocí autologních cévních rekonstrukcí, zejména v oblasti pánevní. V oblasti femoropopliteální se rekonstrukcí provádí jen minimum.
Závěrem je možné shrnout, že v oblasti chirurgické léčby CHŽO je na prvním místě doporučována endovaskulární léčba; klasická chirurgická léčba se uplatňuje tam, kde endovaskulární řešení není možné a pacienti mají těžkou symptomatologii (neléčitelné bércové vředy, těžké venózní klaudikace apod.).
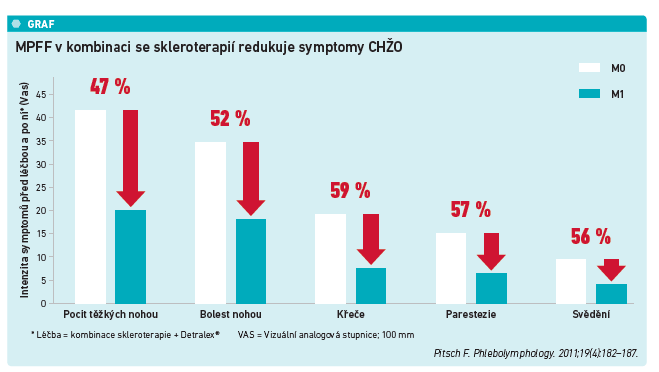
Venofarmaka lze využít i u těžších stadií CHŽO v kombinaci s chirurgickými zákroky, kdy zejména MPFF – jako venofarmakum s nejsilnějším doporučením v mezinárodních guidelines – účinně redukuje symptomy a projevy onemocnění (viz graf).2,5
CHŽO je celoživotní chronické onemocnění, při kterém chirurgický zákrok představuje pouze jednu z modalit léčby, chorobu jako takovou však nevyléčí. Pacienty je potřeba motivovat k celoživotnímu nebo dlouhodobému využívání všech možností konzervativní léčby CHŽO. Ověřená venofarmaka jsou pak nedílnou součástí konzervativní léčby CHŽO.
Reference:
- Karetová D et al. Doporučené diagnostické a terapeutické postupy pro všeobecné praktické lékaře – chronické žilní onemocnění. Novelizace 2021. SVL ČLS JEP.
- Nicolaides AN. Management of chronic venous disorders of the lower limbs. Guidelines according to scientific evidence. Int Angiol. 2018 June;37(3):181–254.
- Tsoukanov YT et al. Great saphenous vein transistory reflux in patients with symptoms related to chronic venous disorders but without visible signs (C0s), and its correction with MPFF treatment. Phlebolymphology. 2015;22(1):18–24.
- Shoab SS et al. Effect of oral micronized purified flavonoid fraction treatment on leukocyte adhesion molecule expression in patients with chronic venous disease: a pilot study. J Vasc Surg. 2000;31:456–461.
- Pitsch F. Benefit of Daflon 500 mg in combination with sclerotherapy of telangiectasias of the lower limbs: results from the SYNERGY and SATISFY surveys. Phlebolymphology. 2011;19(4):182–187.