Nesnižujte mladým hypertonikům šanci na zdraví
Riziko koronárních a mozkových příhod roste s tíží a délkou trvání arteriální hypertenze. Neplatí to zdaleka jen pro starší jedince, naopak, ještě více ohroženi jsou pacienti mladší 55 let. Pro jejich prognózu je zásadní časná a dostatečně razantní léčba k cílovým hodnotám krevního tlaku. Takové léčby není důvod se v praxi obávat, protože moderní fixní kombinace antihypertenziv, které dovedou k cíli naprostou většinu pacientů, jsou účinné a dobře tolerované.
Vysoký krevní tlak je onemocnění, se kterým se praktičtí lékaři setkávají ve svých ordinacích vůbec nejčastěji. Jde navíc o rizikový faktor KV onemocnění vyskytující se s nejvyšší frekvencí. Na časnou diagnostiku a dostatečně intenzivní léčbu hypertenze apelovala mezi lékaři první linie MUDr. Petra Vysočanová, Ph.D., z Interní kardiologické kliniky LF MU a FN Brno, a to na zářijovém 7. kongresu Medicíny pro praxi v Brně.
Hypertenze + mladší věk = vyšší riziko
MUDr. Vysočanová zdůraznila, že riziko komplikací hypertenze, jako jsou koronární a mozkové příhody, lineárně narůstá s tím, jak se zvyšuje systolický krevní tlak od svého optima kolem 130 mm Hg (Dongling et al., BMJ 2020). Je podle ní důležité si uvědomit, že tento vztah je nejtěsnější nikoli u starších nemocných, ale u osob mladších 55 let (Wang et al., J Am Coll Cardiol 2020). Z toho vyplývá, že mladí hypertonici by neměli být nahlíženi jako pacienti, kteří mají na farmakoterapii ještě dost času – naopak, pro jejich dobrou životní prognózu je časná léčba zcela nezbytná. „Dobře víme, že právě u mladších osob vysoký krevní tlak jednoznačně vede k největšímu poškození zdraví a zhoršení kvality života,“ řekla MUDr. Vysočanová.
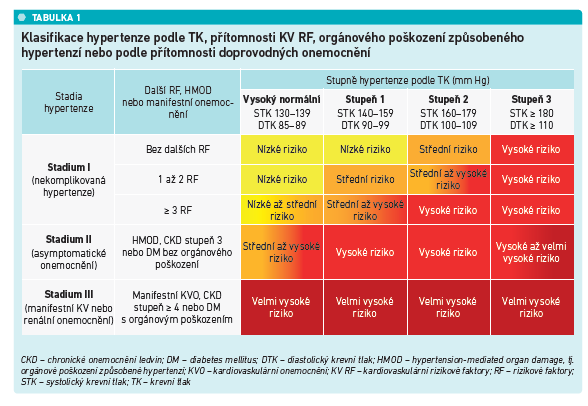
Zhruba v posledních čtyřech letech se skloňuje zkratka HMOD (hypertension‑mediated organ damage) – hypertenzní orgánové poškození, které je analogií k dříve používanému termínu „poškození cílových orgánů“. Poslední evropská doporučení významně zdůrazňují nutnost posouzení vlivu HMOD při stanovení celkového KV rizika pacienta, neboť pacient s vysokým normálním krevním tlakem nebo s lehkou hypertenzí se při vzniku orgánového poškození posouvá z kategorie nízkého rizika do rizika vysokého. Hypertenzí je nejvíce poškozován mozek, srdce, oko a ledviny. Pro klinickou praxi to znamená, že lékař by měl co nejdříve pátrat po subklinickém i klinickém postižení těchto orgánů. „Naší snahou je ovlivnit takzvané druhé stadium, což znamená detekovatelné komplikace, jako je hypertrofie levé komory, albuminurie, retinopatie a ateroskleróza, které ještě nevedou k manifestní příhodě,“ uvedla MUDr. Vysočanová a doplnila, že většina nemocných je vysoce rizikových a už v začátku trpí nějakým, byť asymptomatickým, orgánovým postižením, které se ukáže například při echokardiografii. Právě z tohoto důvodu je třeba zvolit agresivnější přístup k léčbě hypertenze (viz tabulku 1).
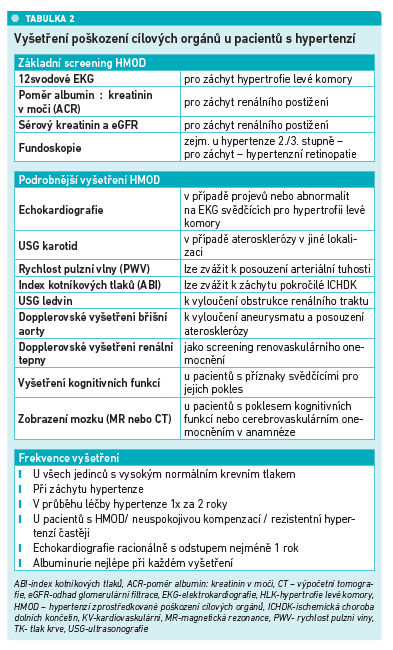
Jak správně a jak často vyšetřovat HMOD
Základem screeningu HMOD je vyšetření dvanáctisvodovým EKG s cílem hledat voltážová kritéria svědčící pro hypertrofii levé komory srdeční. Pokud je to možné, měla by být součástí vyšetření srdce také echokardiografie. Dále je důležitý monitoring koncentrací kreatininu v séru, výpočet glomerulární filtrace (eGFR), vyšetření očního pozadí (fundoskopie) a detekce albuminurie, resp. ještě lépe stanovení poměru albuminu a kreatininu (podrobně viz tabulku 2). „Pacienty, které považujeme za rizikové, tedy ty s vyšším normálním krevním tlakem nebo hypertoniky, bychom měli vyšetřit na HMOD minimálně jednou za dva roky. Pokud se ale jedná o pacienty s rezistentní hypertenzí, měli by být vyšetřováni na přítomnost orgánového poškození ještě častěji,“ doporučila MUDr. Vysočanová a dodala, že ne u všech pacientů nastává rovnoměrné postižení mozku, srdce nebo ledvin, proto je třeba poctivě provádět celý klastr základních vyšetření, která lze navíc považovat za obecně dobře dostupná a finančně nezatěžující. Pokud dojde k záchytu některého ze subklinických postižení, prognóza pacienta se dramaticky horší. „Šance“ na takový záchyt je bohužel vysoká – je doloženo, že z důvodu nedůsledné kontroly krevního tlaku má až polovina léčených hypertoniků v padesáti letech, tedy středním věku, poškozen alespoň jeden cílový orgán (Suvila et al., Hypertension 2019).
Každé snížení krevního tlaku se počítá, zn.: rychle
Jak uvedla MUDr. Vysočanová, i relativně malé snížení krevního tlaku významně snižuje KV morbiditu a mortalitu. Pokud se sníží krevní tlak o 20, nebo i 10 mm Hg (Ettehad et al., Lancet 2016), má to stále význam, protože je dosaženo dramatického snížení rizika komplikací i celkové mortality. Jak ale ukázala nedávno publikovaná práce (Rahimi et al., Lancet 2021), v některých případech stačí snížit krevní tlak i jen o 5 mm Hg, pokud se tak stalo časně, tedy již ve věku pod 55 let. „Důležité je snižovat krevní tlak do míry, kterou pacient toleruje. U starších pacientů nemusíme být tak přísní, u mladších se ale snažíme dosáhnout přísných cílových hodnot stratifikovaných podle věku a přidružených diagnóz. Pro pacienty do 65 let jde podle posledních doporučení z roku 2018 o hodnoty 120–130/70–80 mm Hg,“ připomněla MUDr. Vysočanová a doplnila, že vysoký krevní tlak je potřeba léčit rychle, protože riziko komplikací narůstá nejen s tíží hypertenze, ale i s délkou jejího trvání. Navíc se ukazuje, že zvýšené KV riziko zůstává i u léčených pacientů (Jung et al., Hypertension 2018).
Tři mušketýři dnes…
Kazuistiky tří pacientů, připodobněných MUDr. Vysočanovou k Dumasovým třem mušketýrům, shodně ukazují, že podcenění rizika vysokého krevního tlaku skutečně vede k neblahým následkům. Životy pacientů se sice podařilo díky včasné akutní péči zachránit a dobře nastavená následná léčba výrazně zmírnila dopady srdečně‑cévního postižení, přesto se nemocní ocitli v relativně mladém věku úplně zbytečně ve velmi vysokém KV riziku, což bude mít citelný vliv na zbytek jejich života.
Všem třem nemocným byl společný vysoký krevní tlak zachycený poprvé kolem 35. roku, který by bylo možné korigovat jednou tabletou antihypertenziva (fixní dvojkombinací). První muž (ročník 1972) léky střídavě užíval a neužíval, protože je podle vlastních slov špatně toleroval. MUDr. Vysočanová se s ním setkala poprvé na urgentním příjmu, kam byl přivezen s nevolnostmi a bolestmi zad, s krevním tlakem 220/120 mm Hg a tepovou frekvencí (TF) 98/min. „Pokud pacient udává akutně vzniklé bolesti v zádech a na hrudi, nemá nález na EKG a je přítomna těžká hypertenzní reakce, tak se velmi často jedná o disekci aorty, která ani u mladých hypertoniků není ničím vzácným. Také u našeho pacienta byl zjištěna závažná disekce aorty, která vyvrcholila resuscitací,“ popsala MUDr. Vysočanová. Pacient byl zaléčen pomocí komplexního a náročného cévního výkonu a z nemocnice odcházel s velmi rozsáhlou medikací včetně maximální kombinační léčby hypertenze. Po roce dobré adherence k léčbě se podařilo dosáhnout krevního tlaku 130/80 mm Hg a TF 62/min a medikace byla snížena (metoprolol 2× 200 mg, perindopril 10 mg + indapamid 2,5 mg, spironolakton 25 mg), byť u takto mladého pacienta lze usilovat i o systolický krevní tlak kolem 120 mm Hg. „Poučením z této kazuistiky je, že pokud by tento muž býval užíval antihypertenzní léčbu dle současných doporučení, tedy fixní dvojkombinaci antihypetenziv, mohlo u něj dojít k dramatickému snížení rizika kardiovaskulárních komplikací,“ podotkla MUDr. Vysočanová. Jak ukazují poslední česká epidemiologická data (Cífková et al., Eur Heart J 2018), realita je bohužel taková, že stále je třetina českých pacientů léčena pouze monoterapií (přitom by to nemělo být více než 20 procent).
Druhý pacient měl hypertenzi od 40 let, k tomu také dyslipidémii. Praktický lékař mu doporučil užívat antihypertenzivum v monoterapii. Léčbu muž užíval celkem pravidelně, potom ale zhubl, začal pravidelně sportovat, omezil kouření, a nabyl tudíž dojmu, že pro své zdraví udělal dost a už není třeba pravidelné medikace. Na JIP se dostává po výletě na kole, při kterém měl trvající bolesti na hrudi. Vyšetření potvrdila akutní koronární příhodu. „U kuřáka s hypertenzí a dyslipidémií je třeba dbát na intervenci všech rizikových faktorů,“ apelovala MUDr. Vysočanová a pokračovala, že pro prevenci infarktů myokardu je třeba vybírat účinné léky. Patří mezi ně inhibitory ACE (Savarese et al., J Am Coll Cardiol 2013). V rámci této skupiny sice příliš srovnání k dispozici není, ukazuje se ale, že u pacientů s ischemickou chorobou snižuje perindopril více než ramipril riziko infarktů myokardu (–28 procent vs. –19 procent). Je tomu tak zřejmě proto, že perindopril přímo působí na cévní stěnu, dokáže působit na regresi nekalcifikovaných koronárních plátů a příznivě ovlivňuje funkci endotelu (Savarese et al., J Am Coll Cardiol 2013; Bertrand et al., Am Heart J 2015).
Třetí pacient (ročník 1979) byl přijat do nemocnice v září 2020 pro dušnost, náhle vzniklé bolesti na hrudi a slabost. Do té doby se cítil zcela zdráv a dosavadní vyšší krevní tlak vysvětloval stresem. Vstupní krevní tlak měl 198/123 mm Hg a TF 83/min, měl zvýšený troponin. Katetrizační vyšetření nenašlo žádné změny. Jednalo se o hypertenzní krizi s myokardiální lézí. Echokardiografie ukázala až dvojnásobně ztluštělou stěnu levé komory, proto lékaři v rámci diferenciální diagnostiky pátrali i po geneticky podmíněných onemocněních (např. Fabryho choroba), výsledky byly ale negativní. Pacient odcházel z nemocnice s čtyřkombinací antihypertenziv (perindopril 10 mg, amlodipin 10 mg, indapamid 2,5 mg, bisoprolol 5 mg). Ultrazvuk po pouhém roce antihypertenzní léčby prokázal překvapivé zlepšení – šířka komorového septa se z původních 24 mm zmenšila na 13 mm a změny kondice srdce se projevily i na křivce EKG.
Nebát se eskalace léčby
„Případ třetího mušketýra ukazuje, že pravidelná a dostatečně intenzivní léčba dokáže navodit u mladých osob významné zlepšení. Namístě je i včasné použití trojkombinace, neboť zrychlí a zlepší kontrolu krevního tlaku. Pokud jde o odeznění orgánových změn, ukazuje se, že je důležitá stabilita ve snižování krevního tlaku – nemělo by se tak dít jednorázově, protože je rozhodující, kolik času pacient celkem stráví v normotenzi, resp. cílových hodnotách,“ vysvětlila MUDr. Vysočanová. Ukazuje se, že trojkombinace vede k až o třetinu delší době strávené v cílových hodnotách, což může být pro pacienty zásadní (Gnanenthiran et al., JAMA Cardiol 2022).
V praxi mají podle MUDr. Vysočanové lékaři často obavy, že trojkombinace je příliš silná a krevní tlak může klesnout příliš rychle. Je sice potřeba na to myslet, ale ve skutečnosti pokles krevního tlaku nastává v řádu týdnů a vrcholí mezi devátým až dvanáctým týdnem, jak ukazuje studie TRICOLOR s perindoprilem, indapamidem a amlodipinem ve fixní trojkombinaci (Logunova et al., J Hypertens 2021). Tato multicentrická observační, nekontrolovaná otevřená studie v běžné klinické praxi zahrnula 1 247 ambulantních pacientů ve věku 18–79 let s nekontrolovanou hypertenzí. Cílového krevního tlaku (< 140/90 mm Hg) bylo dosaženo u 39,9 procenta pacientů po dvou týdnech, u 74,6 procenta pacientů po jednom měsíci a u 93,3 procenta pacientů po třech měsících léčby. Trojkombinace se ukázala jako účinná a dobře snášená léčba. Není proto třeba se obávat, že po nasazení trojkombinace do týdne krevní tlak příliš klesne. „Ideální je, pokud je nasazena kombinační léčba, například vstupní dvojkombinační, a pacient je pozván na kontrolu po devíti až dvanácti týdnech, ale ne dříve než po šesti. Pokud při této kontrole nedosahuje cílových hodnot krevního tlaku, je správně léčbu potencovat na trojkombinaci, ideálně fixní,“ poradila MUDr. Vysočanová. A proč je na začátek vhodnou kombinací perindopril a amlodipin? Tato kombinace ve studii ASCOT‑BPLA přesvědčivě potvrdila svůj efekt na snížení celkové a KV mortality (11% snížení celkové mortality, 24% snížení KV mortality, 23% snížení rizika iktů, 32% snížení rizika vzniku nového diabetu – Collier et al., J Hypertens 2011). Je to kombinace účinná a dobře tolerovaná, navíc dokáže udržet krevní tlak v normě po dobu celých 24 hodin.
… a tři mušketýři po dvaceti letech
V italské vesničce Brishigella začalo v 70. letech minulého století sledování 3 000 občanů. Cílem takto vzniklé studie, která byla pojmenována BRISIGHELLA Heart Study (Cicero et al., J Clin Med 2021) bylo srovnání obyvatel, kteří užívali trojkombinaci perindopril, amlodipin a indapamid, s těmi, kteří užívali jinou, analogickou kombinaci léků. Ukázalo se, že na výběru kombinace antihypertenziv skutečně záleží. U kombinace perindopril, amlodipin a indapamid byl dokumentován nejnižší výskyt KV komplikací. Jinak řečeno, tato trojkombinace poskytovala nejlepší dlouhodobou orgánovou protekci a pacienti jí léčení měli nejnižší výskyt velkých KV příhod (MACE) ve srovnání s jinou léčbou a ve srovnání s kontrolami. Nejvíce pacientů také na uvedené trojkombinaci dlouhodobě dosahovalo cílových hodnot krevního tlaku a žádný pacient nepotřeboval eskalaci antihypertenzní léčby.
Lze shrnout, že hypertonici mladší 55 let by měli rozhodně patřit do centra zájmu lékaře – patří ke skupině pacientů, která je nejvíce ohrožena rizikem vzniku HMOD a KV komplikací a současně může velmi dobře a rychle profitovat ze včas zahájené a dostatečně razantní antihypertenzní terapie. Tato terapie má být podle současných doporučení (Williams et al., Eur Heart J 2018) u naprosté většiny pacientů zahájena fixní dvojkombinací antihypertenziv a intenzifikována do tří měsíců na trojkombinaci antihypertenziv, pokud nedojde k dosažení cílových hodnot krevního tlaku. Pacienti léčení pro hypertenzi by měli být také každé dva roky vyšetřeni kvůli detekci HMOD, a pokud mají rezistentní hypertenzi, tak ještě častěji.