Recidiva varikozit v oblasti safenofemorální junkce
Tento článek se zabývá problematikou pravých recidiv varixů, jejichž incidence je v literatuře udávána se širokým rozptylem. Avšak podle velké studie s více než 9 000 pacienty, kteří byli vyšetřeni duplexní ultrasonografií a podstoupili klasickou operaci varikozit v rámci povodí vena saphena magna, šlo o pravou recidivu v 1,8 % případů. Řešení recidivujících varikozit bývá vždy obtížnější než primární zákrok a také výsledný efekt bývá horší. Pravá recidiva varikozit v oblasti původní safenofemorální junkce je velmi často spojována s pojmem tzv. neovaskularizace. Nelze však pominout význam lymfonodální žilní sítě, která se nejlépe vizualizuje barevným duplexním ultrazvukem. Situace, kdy jsou dilatované žíly lymfonodální žilní sítě příčinou recidivy, dokládáme dvěma kazuistikami.
Úvodem je dobré zopakovat několik základních definic týkajících se recidivy varixů. Od roku 2006 se obecně užívá zkratka REVAS, která odpovídá anglickému sousloví Recurrent Varices After Surgery.1 Perrin tak ve své publikaci vytvořil klasifikaci recidivujících varixů. Ta rozlišuje několik důležitých pojmů:
- Reziduální varikozity po chirurgickém zákroku. Jedná se o křečové žíly, které přetrvávají, nebo se objeví do jednoho měsíce od provedené operace. A splňují podmínku, že jsou přítomny v oblastech, kde byl zákrok prováděn.
- Pravá recidiva varixů. Jde o křečové žíly, které se objeví v místě původně prováděné operace, ale v časovém odstupu více než jeden měsíc od její realizace.
- Nové varikozity po chirurgickém zákroku. V této situaci jde o křečové žíly, které se objeví v časovém úseku delším než jeden měsíc od operace a jsou zcela mimo místo původně prováděného zákroku.
Pokud hovoříme o recidivě křečových žil, je nutné se bavit jen o nálezech týkajících se pouze pravé recidivy varixů. V případě reziduálních varikozit se totiž jedná o selhání primárního zákroku a v případě tzv. nových varikozit jde o nový zdroj refluxu, který není s původní operací nijak spojen.
Incidence pravé recidivy je v literatuře udávána s velkým rozptylem 1–80 %.1,2 Řešení recidivujících varikozit bývá vždy obtížnější než primární zákrok a též výsledný efekt bývá horší. S tím je spojena i větší nespokojenost pacientů s výsledkem.3 Bissaccova studie je velmi cenná, protože pomocí duplexní ultrasonografie hodnotí 9 043 pacientů, kteří podstoupili klasickou operaci varikozit v rámci povodí vena saphena magna (VSM) včetně crossectomie a strippingu vlastní VSM. Z tohoto vysokého počtu vyšetření jedinců připadalo na pravou recidivu varikozit pouze 1,8 %. Z daného tedy vyplývá, že většina nálezů zjištěných v rámci vyšetření pacientů s recidivou varikozit, kde je vykazováno vysoké procento pravých recidiv, je špatně vyhodnocena. Bissaccova studie též uvádí časový interval, kdy se pravá recidiva manifestuje. Tento interval představuje v průměru sedm let.3
Pravá recidiva varikozit v oblasti původní safenofemorální junkce (SFJ) je velmi často spojována s pojmem tzv. neovaskularizace, tedy jakýchsi nově natvořených žil. Ty obnoví komunikaci mezi povrchovým a hlubokým žilním systémem a stávají se novým zdrojem refluxu v dané oblasti. Pojem neovaskularizace poprvé propsal Nyamekye.4 Neovaskulát je pak považován za významný zdroj recidivy varikozit v oblasti SFJ. Jones uvádí 52% míru recidivy na 133 končetinách v důsledku neovaskularizace.5 De Measener zjistila ve skupině pacientů s recidivujícími varixy 68% míru recidiv v důsledku neovaskularizace po 56 měsících a Fischer zjistil reflux v místě původně operované SFJ u 60 % pacientů 34 let po operaci.6,7
Eklof pak definuje neovaskulát jako přítomnost mnohočetných malých vinutých žil v oblasti SFJ.8 Z histologického hlediska se neovaskulátem zabývá van Rij, který provedl disekci celkem 46 jizev po původní crossectomii a dané vzorky pak vyhodnotil histologicky. Přímo ve vlastní jizevnaté tkáni popsal množství mikroskopických primitivních cévních struktur, vedle nichž se nacházela rezidua původně ligovaných cév. Vedle tohoto nálezu pak popsal drobné žíly, které vykazovaly histologicky veškeré parametry normální žilní struktury. Parametry skutečného neovaskulátu pak vykazovaly pouze primitivní mikroskopické cévní struktury v místě původní jizvy. Veškeré ostatní skutečné žilní struktury však za neovaskulát považovat nešlo.9 V roce 2014 Ostler ve své publikaci uvádí pojem „primary avalvular varicose anomalies = PAVA“. Tyto žíly popisuje jako drobné vinuté žíly, které jsou zdrojem refluxu jak v případě recidivy varikozit, tak i v případě primárního nálezu refluxu. Tedy v situaci, kdy v oblasti třísla dosud žádný zákrok prováděn nebyl.10 Tento tzv. fenomén popisuje následně Whiteley ve své práci z roku 2018.
Je až s podivem, jak všem výše zmíněným autorům unikal fakt takzvané lymfonodální žilní sítě (LNVN), kterou poprvé popsal Charpy již v roce 1912 a následně Reuviere (1954).12,13 Na tyto autory navázal až Gillot, který v roce 1980 provedl disekci 200 daných oblastí s následným vyšetřením. Zatímco první dva autoři se o existenci LNVN pouze zmiňují, Gillot pak již popisuje jejich morfologii. Žíly patřící do lymfonodální žilní sítě jsou poměrně tenké, většinou s lumen do 1 mm. Pouze u 15 % z výše 200 provedených disekcí bylo více dilatováno. Toto nám dává odpověď na otázku, proč tyto žíly při ultrasonografickém (US) vyšetření většinou unikají pozornosti. Pro svou velikost bývají velmi obtížně detekovatelné, jejich viditelnost se zvýrazňuje až jejich dilatací.14
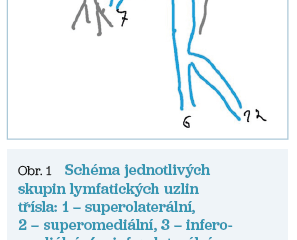
Z anatomického pohledu se v podkoží pod tříselným vazem v oblasti SFJ nachází pět skupin lymfatických uzlin. S ohledem na jejich polohu vůči terminálnímu segmentu VSM rozlišujeme lymfatické uzliny superolaterální, superomediální, inferomediální, inferolaterální a centrální, jak ukazuje obrázek 1.
Některé z daných lymfatických uzlin běžně křižují přítoky terminálního úseku VSM a také vena saphena magna accessoria anterior (VSMAA).
Při anatomických disekcích C. Gillota byly žíly LNVN vždy přítomny.14 Tyto žíly tvoří komplexní žilní síť nejen kolem lymfatických uzlin, ale i jimi prostupují. LNVN je napojena nejen na ostatní povrchové žíly třísla (včetně VSM a VSMAA), ale prostřednictvím přímých perforátorů také na vena femoralis communis.15,16 Při US vyšetření se obvykle identifikuje jedna zvláštní konstantní lymfatická uzlina, která patří do inferolaterální skupiny: interponovaná mezi VSM a VSMAA, jak je schematicky znázorněno na obrázku 2.
Nálezy anatomických sekcí potvrzují 3D rekonstrukce z CT venografie,15 které ukazují vena saphena magna accessoria anterior (VSMAA) procházející lymfatickou uzlinou předtím, než se drénuje do vena femoralis communis (VFC) přímým perforátorem. LNVN však není dobře zobrazena při použití standardního protokolu pro přímou CT venografii17 s podáním kontrastu přes žílu dorza nohy. K dosažení lepších výsledků je zapotřebí velkého objemu kontrastu s opožděnou akvizicí CT (výpočetní tomografie) a/nebo vyššího žilního přístupu. Vzhledem k malému kalibru cév LNVN pouze 20 % z 200 přímých CT venogramů umožní lepší 3D rekonstrukci sítě.
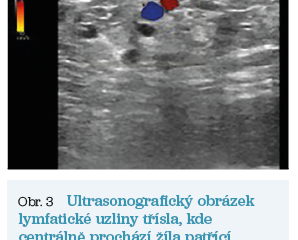
Nejlepším dostupným nástrojem pro vizualizaci LNVN je barevný duplexní ultrazvuk. Typický morfologický vzhled lymfatické uzliny je snadno rozpoznatelný, často s viditelnou centrální žilou. Obrázek 3 znázorňuje zvětšenou centrální žílu, která vytváří zvláštní obraz, jenž byl popsán jako znak „gangliového oka“.15,18 Při ultrazvukovém vyšetření je třeba hodnotit LNVN jak za bazálních podmínek, tak v průběhu extrémního Valsalvova manévru, případě pro znázornění toku použít Power Doppler.
Vzhledem k tomu, že sonografisté si nemusejí být vědomi přítomnosti a významu LNVN, je diagnóza primárního refluxu z LNVN velmi často přehlížena.15 Proto je jeho skutečný výskyt jako refluxního bodu při insuficienci VSM či VSMAA jistě podhodnocen. Obdobně to platí pro situaci REVAS. Zde síť či jednotlivé žíly dilatované LNVN jsou považovány mylně za neovaskulát. Pojem neovaskulát je správný, ale jak uvádí van Rij, skutečný neovaskulát se týká jen mikroskopických primitivních cévních struktur, které se tvoří vždy v jizvě.9 Z tohoto důvodu jsou pak i pozitivní různé imunohistochemické testy a zvýšené hodnoty růstových faktorů pro průkaz neovaskularizace. Tyto primitivní cévní struktury však nejsou skutečným zdrojem refluxu pro recidivu varikozit.
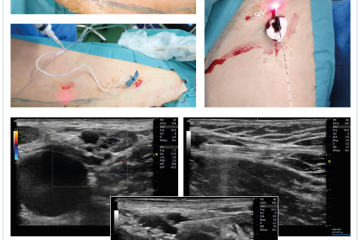
Příklady situace, kdy jsou dilatované žíly LNVN příčinou recidivy, ukazují dvě následující kazuistiky.
Kazuistika 1
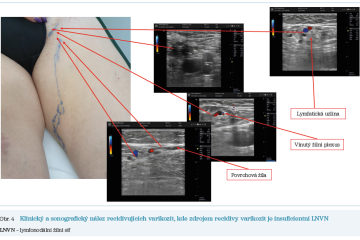
Pacientka narozená v roce 1970 podstoupila primární operaci varikozit čtyři roky před výskytem recidivujících varikozit. Byla provedena radikální crossectomie, stripping VSM a flebektomie varikózních větví (obr. 4).
Kazuistika 2
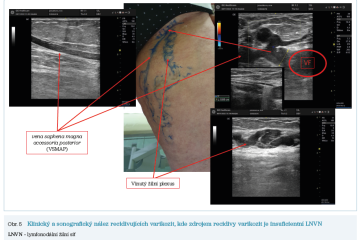
Pacientka narozená v roce 1954 podstoupila primární operaci varikozit 17 let před výskytem recidivujících varikozit. Byla provedena radikální crossectomie, stripping VSM a flebektomie varikózních větví (obr. 5).
Obě kazuistiky jsou ukázkou situace, kdy dilatovaná LNVN by mohla být chybně považována za neovaskularizaci. Oba případy pak byly následně řešeny zcela ambulantní formou, pomocí endovenózních zákroků. Byla použita kombinace endovenózní termální laserové ablace v kombinaci s ultrasonograficky navigovanou pěnovou sklerotizací (obr. 6).
Souhrnně řečeno, LNVN je přítomna u každého jedince. V některých případech, zejména u pacientů s REVAS, může být insuficientní, dilatovaná a vinutá. Je chybou považovat ji za neovaskulát. Metodu volby pro řešení takovéto situace představuje endovaskulární přístup. Otevřená chirurgie, má‑li být řádně provedena, vyžaduje zkušeného cévního chirurga, který odpojí celou LNVN, resp. její přímé perforátory přímo na VFC. Přesto nemusí být výsledný efekt uspokojivý, na rozdíl od endovenózního zákroku.15
Konzervativní léčba CVD
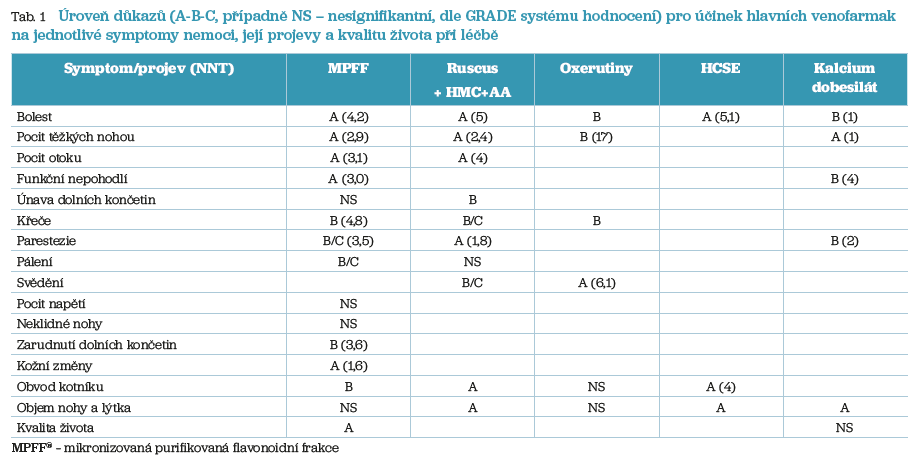 Kromě chirurgické terapie nesmíme opomenout ani konzervativní postup léčby. Ten má vždy základ v kompresní terapii. Ta se avšak, pokud se jedná o vlastní LNVNV, uplatní až v případě, že insuficience LNVN je příčinou refluxu do distálněji uložených žil dolní končetiny. Další léčebnou modalitou je využití venoaktivních látek. V souladu s doporučenými postupy Evropské společnosti cévní chirurgie (ESVS, European Society of Vascular Surgery) by u pacientů se symptomatickým chronickým žilním onemocněním, kteří nepodstupují intervenční léčbu, čekají na intervenci nebo mají přetrvávající symptomy a/nebo otoky po intervenci, by měla být zvážena medikamentózní terapie venoaktivními léky ke zmírnění žilních symptomů a otoků, a to na základě dostupných důkazů pro každý jednotlivý lék.19 Efekt jednotlivých venoaktivních látek pro jednotlivé klinické symptomy CVD ukazuje tabulka 1, z níž vyplývá, že nejširší spektrum efektu na jednotlivé symptomy má MPFF® (přípravek Detralex®, obsahuje 500 mg Flavonoidorum fractio purificata micronisata).20
Kromě chirurgické terapie nesmíme opomenout ani konzervativní postup léčby. Ten má vždy základ v kompresní terapii. Ta se avšak, pokud se jedná o vlastní LNVNV, uplatní až v případě, že insuficience LNVN je příčinou refluxu do distálněji uložených žil dolní končetiny. Další léčebnou modalitou je využití venoaktivních látek. V souladu s doporučenými postupy Evropské společnosti cévní chirurgie (ESVS, European Society of Vascular Surgery) by u pacientů se symptomatickým chronickým žilním onemocněním, kteří nepodstupují intervenční léčbu, čekají na intervenci nebo mají přetrvávající symptomy a/nebo otoky po intervenci, by měla být zvážena medikamentózní terapie venoaktivními léky ke zmírnění žilních symptomů a otoků, a to na základě dostupných důkazů pro každý jednotlivý lék.19 Efekt jednotlivých venoaktivních látek pro jednotlivé klinické symptomy CVD ukazuje tabulka 1, z níž vyplývá, že nejširší spektrum efektu na jednotlivé symptomy má MPFF® (přípravek Detralex®, obsahuje 500 mg Flavonoidorum fractio purificata micronisata).20
Za okomentování stojí MPFF®. Toto venofarmakum má doporučení použití pro všechna klinická stadia CVD, včetně efektu při léčbě bércové ulcerace, což je odlišuje od ostatních venoaktivních látek.21
Pokud se zmiňujeme o farmakoterapii bércové ulcerace, nelze opomenout Sulodexid. Ten má velmi silné doporučení v rámci péče o tyto pacienty, ale v jeho případě jde o reologikum, nikoli o typické venofarmakum.
MUDr. Lukáš Hnátek, Ph.D.
AngioCor – Centrum žilníchonemocnění, Zlín
E‑mail: hnatek.lukas@gmail.com
Literatura
- Perrin MR, Labropoulos N, Leon LR Jr. Presentation of the patient with recurrent varices after surgery (REVAS). J Vasc Surg 2006;43:327–334.
- Brake M, Lim CS, Shepherd AC, et al. Pathogenesis and etiology of recurrent varicose veins. J Vasc Surg 2013;57:860–868.
- Bissacco D, Castronovo El, Romagnoli S, Domanin M. Recurrent varices after surgery: a clinical and color‑Doppler ultrasound scan analysis. Int Angiol 2018;37:176–180. DOI: 10.23736/S0392‑9590.18.03939‑1
- Nyamekye I, Shephard NA, Davies B, et al. Clinicopathological evidence that neovascularization is a cause of recurrent varicose veins. Eur J Vasc Endovasc Surg 1998;15:412–415.
- Jones L, Braithwaite BD, Selwyn D, et al. Neovascularisation is the principal cause of varicose vein recurrence: Results of a randomised trial of stripping the long saphenous vein. Eur J Vasc Endovasc Surg 1996;12:442–445.
- De Maeseneer MG, Tieliu IF, Van Schil PE, et al. Clinical relevance of neovascularization on duplex ultrasound in the long‑term follow up after varicose vein operation. Phlebology 1999;14:118–122.
- Fischer L, Linde N, Duff C, et al. Late recurrent saphenofemoral junction reflux after ligation and stripping of the great saphenous vein. J Vasc Surg 2001;34:236–240.
- Eklof B, Perrin M, Delis KT, et al. Updated terminology of chronic venous disorders: the VEIN‑TERM transatlantic interdisciplinary consensus document. J Vasc Surg 2009;49:498–501.
- van Rij AM, Jones TG, Hill GB, Hons BSc., Jiang P. Neovascularization and recurrense varicose veins: More histologie and ultrasoud evidence. J Vasc Surg 2004;40:296–302.
- Ostler AE, Holdstock JM, Harrison CC, et al. Primary avalvular varicose anomalies are a naturally occurring phenomenon that might be misdiagnosed as neovascular tissue in recurrent varicose veins. J Vasc Surg Venous Lymphat Disord 2014;2:390–396.
- Whiteley AM, Holdstock JM, Whiteley MS. Symptomatic recurrent varicose veins due to primary avalvular varicose anomalies (PAVA): A previously unreported cause of recurrence. SAGE Open Med Case Rep 2018;6:2050313X18777166. doi: 10.1177/2050313X18777166. eCollection 2018.
- Charpy A, Poirier P. Traité d‘anatomie humaine tome 2 fascicule 2; p 1154–1155. [autor knihy] Glass GM. Angéiologie. Paris: Masson Ed, 1912.
- Rouviere H. Traité d‘anatomie humaine. Paris: Maloine ed, 1954.
- Gillot C. Atlas of the superficial venous network of the lower limbs. Místo neznámé: Editions Phlébologiques Francaises, 1980.
- Uhl JF, Lo Vuolo M, Labropoulos N. Anatom of the lymph node networks of the groin and their investigation by ultrasonography. Phlebology 2016;31:334–343.
- Lemasle P, Uhl JF, Lefebrve‑Vilardebo M, Gillot C. Veins lympho‑ganglionnaires inguinales. Aspect anatomiques et échographiques. Conséquences sur la définition dela néogenése. Conséquences thérapeutiques. Phlébologie 1999;52:263–269.
- Uhl JF, Chahim M, Verdeille S, Martin‑Bouyer Y. The 3D modeling of venous system by MSCT venography (CTV): technique, indications and results. Phlebology 2012;27:270–288.
- Lo Vuolo M. Venous ultrasound. A comprehensive approach. Lower Extremities and Pelvis. A comprehensive approach. Lower Extremities and Pelvis. Atlas and texts 2014.
- De Maeseneer MG, Kakkos SK, Aherne T et al. European Society for Vascular Surgery (ESVS) 2022 Clinical Practice Guidelines on the Management of Chronic Venous Disease of the Lower Limbs. Eur J Vasc Endovasc Surg. 2024;63:184– 267.
- Karetová D, et al. Doporučené diagnostické a terapeutické postupy pro všeobecné praktické lékaře. Chronické žilní onemocnění. Novelizace 2024. Společnost všeobecného lékařství ČLS JEP. ISBN 978‑80‑88280‑66‑8.
- Coleridge‑Smith P, Lok C, Ramelet AA. Venous leg ulcer: a metaanalysis of adjunctive therapy with micronized purified flavonoid fraction. Eur J Vasc Endovasc Surg 2005;30:198e208.